Abstract
La télémédecine, autrement dit les consultations cliniques à distance, n’était guère utilisée, dans la plupart des pays de l’OCDE, avant la pandémie de COVID-19, les contraintes réglementaires et la frilosité des patients et des prestataires de soins lui faisant frein. Au début de l’année 2020, alors que le COVID-19 bousculait totalement la prestation de soins en personne, les pouvoirs publics ont rapidement décidé de l’encourager. Le nombre de téléconsultations s’est alors envolé, ce qui a contribué de façon déterminante au maintien de l’accès aux soins, mais n’a qu’en partie compensé la contraction des soins en personne. Nous verrons dans la présente synthèse comment les pouvoirs publics ont amplifié les soins à distance durant la pandémie et quelles conséquences ce basculement de grande ampleur a eues sur le fonctionnement des systèmes de santé.
Avant la pandémie de COVID‑19, neuf pays (Corée, Estonie, États-Unis, Hongrie, Irlande, Islande, Luxembourg, Mexique et Türkiye) n’autorisaient que les consultations médicales en présence des patients. Si le recours aux services de télémédecine était possible ailleurs, les exigences particulières auxquelles il était soumis dans bien des cas tendaient de fait à le décourager. Quand bien même l’éventail de ces services allait s’élargissant, dans des pays comme l’Australie, le Canada et le Portugal, les téléconsultations ne représentaient jamais qu’entre 0.1 % et 0.2 % de l’ensemble des rendez-vous.
Vingt-trois pays sur trente-et-un1 autorisent à l’heure actuelle des professionnels de santé autres que les médecins à recevoir des patients en téléconsultation, soit six pays de plus qu’avant la pandémie (Allemagne, Estonie, États-Unis, Islande, Luxembourg et Portugal).
Malgré l’adoption rapide de mesures destinées à encourager le recours à la télémédecine, seuls 17 pays déclarent que des règles et dispositions réglementaires claires et bien établies régissent le fonctionnement des services de télémédecine.
Durant la pandémie, huit pays (Angleterre, Belgique, Corée, Estonie, Hongrie, Lettonie, Luxembourg et République tchèque) ont mis en place un système de paiement des téléconsultations faisant intervenir les régimes publics ou obligatoires, et huit encore (Allemagne, Angleterre, Belgique, Estonie, Hongrie, Irlande, Lettonie et Suisse) ont introduit une prise en charge des services de suivi à distance des patients par ces mêmes régimes.
Pour une grande partie d’entre elles, les modifications apportées afin de favoriser le recours aux téléconsultations durant la pandémie avaient un caractère temporaire et n’ont pas été pérennisées. Dans 16 pays de l’OCDE, la réglementation a fait l’objet de modifications provisoires soumises à une réévaluation constante ou périodique, tandis que dans 12 pays, les aménagements des dispositifs financiers étaient, ou sont, temporaires et peuvent être soumis à un réexamen.
La pandémie de COVID-19 a gravement perturbé les services de soins en personne
Les systèmes de santé ont concentré leurs efforts sur la prévention et le traitement du COVID-19 et les populations ont radicalement modifié leurs comportements pour limiter les infections. C’est ainsi que de nombreux actes de soins essentiels ont été soit reportés soit tout simplement annulés. En mai 2020, le nombre de consultations de soins primaires en personne s’est effondré, reculant de 66 % au Portugal, de 40 % environ en Australie, de 18 % en Autriche et de 7 % en Norvège, par rapport à mai 2019 (OCDE, 2021[1]). Rapporté au nombre d’habitants, il a diminué dans sept des huit pays pour lesquels on dispose de données par habitant pour l’année 2020, et son recul a même atteint 30 % au Chili et en Espagne. En Australie, le nombre moyen de consultations quotidiennes dans les services d’urgences hospitalières s’est contracté de 38 % entre début mars et début avril, par rapport à la même période l’année précédente. Au Royaume-Uni, les visites aux urgences en mars 2020 avaient diminué de 29 % par rapport à mars 2019. En Italie, les consultations aux urgences pédiatriques avaient reculé, sur la même période, de 73 à 88 %, selon les régions.
Nous verrons dans la présente synthèse comment les pouvoirs publics ont amplifié les soins à distance durant la pandémie et quelles sont les conséquences de ce basculement de grande ampleur sur le fonctionnement des systèmes de santé2.
Les pouvoirs publics ont pris rapidement des mesures pour encourager le recours à la télémédecine
Les pouvoirs publics ont encouragé le recours aux services de soins à distance en assouplissant les restrictions dont ceux-ci faisaient l’objet
Avant la pandémie de COVID-19, le nombre de services de télémédecine était en hausse, mais ne représentait encore qu’une très faible proportion de l’offre globale de services de santé dans les pays de l’OCDE : entre 0.1 % et 0.2 % de toutes les consultations en personne en Australie, au Canada et au Portugal (Oliveira Hashiguchi, 2020[2]). Si le recours aux services de télémédecine était possible dans la plupart des pays, les exigences particulières auxquelles il était soumis dans bien des cas tendaient de fait à le décourager.
L’Enquête de l’OCDE sur la télémédecine et le COVID-193 révèle que neuf pays4 n’autorisaient, avant mars 2020, que les consultations médicales en présence des patients (Graphique 1). Début 2020, en réaction à la crise du COVID-19, pouvoirs publics et prestataires de soins de santé se sont rapidement tournés vers les services de soins à distance.
À une exception près, ces pays ont tous abandonné cette exigence après mars 2020. L’Autriche, les États‑Unis et la Türkiye ont cessé d’imposer que les ordonnances soient rédigées en présence des patients, et sept ont assoupli la règle réservant les téléconsultations aux patients ayant déjà consulté leur médecin en personne par le passé. L’Estonie et la Türkiye ont pris de nouvelles dispositions, et révisé la législation en vigueur, pour autoriser ou encadrer le recours à la télémédecine après le déclenchement de la pandémie. Les États-Unis ont quant à eux levé les restrictions imposées dans le cadre du programme Medicare, qui réservaient la télésanté aux praticiens établis en zone rurale. La Corée a autorisé l’utilisation temporaire des services de télémédecine une fois franchi le seuil d’alerte maximale au COVID-19.
Après le début de la pandémie, un changement important a été décidé pour permettre à d’autres professionnels de santé que les médecins (au personnel infirmier, par exemple) de donner des consultations à distance. Six pays (Allemagne, Estonie, États-Unis, Islande, Luxembourg et Portugal) ont modifié leurs politiques relatives au personnel médical autorisé à exercer en téléconsultation. À l’heure actuelle, 23 pays autorisent les téléconsultations par des professionnels de santé autres que les médecins. Dans 20 pays de l’OCDE, il appartient aux seuls professionnels de santé de déterminer s’il est approprié ou non de recevoir des patients dans ces conditions. Dans 23 pays, le patient doit donner au préalable son consentement écrit ou oral. Dans 28 pays, les rendez-vous en personne ne sont pas nécessaires après une téléconsultation, et 23 pays encore autorisent les téléconsultations entre prestataires.
Malgré l’adoption rapide de mesures destinées à encourager le recours à la télémédecine, seuls 17 pays déclarent que des règles et dispositions réglementaires claires et bien établies régissent le fonctionnement des services de télémédecine. Quoiqu’il puisse laisser une certaine latitude aux prestataires, cet état de fait est aussi à l’origine d’incertitudes susceptibles de compliquer pour ces mêmes prestataires l’offre de services de soins à distance. Au Canada, en raison de la disparité des conditions requises pour autoriser les médecins à prodiguer des soins à distance, conditions qui sont définies par les autorités compétentes dans chaque province ou territoire, il est difficile pour les professionnels de santé de recevoir en consultation des patients d’autres régions.

Note : * Ne concerne que les généralistes et autres praticiens exerçant en médecine générale, avec quelques exceptions. Sont présentées ici les réponses aux affirmations correspondant à la situation avant et après mars 2020 (c’est-à-dire avant et après le début de la pandémie).
Source : OCDE (2023[3]), The COVID-19 Pandemic and the Future of Telemedicine, https://doi.org10.1787/ac8b0a27-en.
Les pays ont eu recours à des incitations financières pour encourager la télémédecine
Les pouvoirs publics ont encouragé le recours à la télémédecine par des modifications apportées aux systèmes de paiement des prestataires. Depuis le début de la pandémie de COVID-19, huit pays (Angleterre, Belgique, Corée, Estonie, Hongrie, Lettonie, Luxembourg et République tchèque) ont commencé à inclure les téléconsultations en temps réel (synchrones) dans les régimes publics/obligatoires. Ils sont huit également (Allemagne, Angleterre, Belgique, Estonie, Hongrie, Irlande, Lettonie et Suisse) à avoir commencé à inclure les services de suivi des patients à distance dans ces mêmes régimes. Dans 16 pays de l’OCDE, les principaux acheteurs paient les prestataires de services de télémédecine à l’acte, tandis que dans six autres les services de télémédecine sont rémunérés par capitation. En Allemagne, en Belgique, aux États-Unis, au Japon et au Portugal, les principaux acheteurs utilisent l’un et l’autre mode de rémunération.
En plus de faire entrer les services de télémédecine dans le périmètre des régimes publics/obligatoires, plusieurs pays ont mis en place des incitations financières pour promouvoir le recours à ces services. On citera parmi ces mesures la majoration de la rémunération pour atteindre une parité de paiement avec les soins en personne équivalents, et les primes pour rembourser séparément les frais auxiliaires (support technique, équipement, connectivité) associés à l’offre de services de télémédecine (Graphique 2).
Après le début de la pandémie, le nombre de pays ayant recours à la parité de paiement pour encourager les prestataires à utiliser la télémédecine a doublé, passant à 10. Le Portugal se distingue par le fait que, depuis 2013, le tarif des téléconsultations hospitalières dans le cadre de contrats avec des hôpitaux du service national de santé y est supérieur de 10 % à celui des consultations en personne. Huit pays proposaient déjà des primes pour rembourser séparément les frais auxiliaires associés à la prestation de services de télémédecine avant la pandémie de COVID-19. Après le début de la pandémie, trois autres pays (Estonie,États-Unis et Irlande) ont adopté ce même système.

Note : Sont présentées ici les réponses aux affirmations correspondant à la situation avant et après mars 2020 (c’est-à-dire avant et après le début de la pandémie). L’Autriche, le Canada, la Slovénie, et la Suède n’ont par répondu à cette partie du questionnaire. La parité de paiement signifie que les services de télémédecine et les services de soins en personne équivalents sont rémunérés de manière identique.
Source : OCDE (2023[3]), The COVID-19 Pandemic and the Future of Telemedicine, https://doi.org10.1787/ac8b0a27-en.
Les mesures en faveur de la télémédecine adoptées face à la pandémie sont souvent des mesures temporaires
Dans 16 des pays de l’OCDE interrogés, les modifications apportées à la réglementation l’ont été à titre provisoire et font l’objet d’une réévaluation constante ou périodique, tandis que dans 12 autres pays, les modifications apportées aux dispositifs financiers étaient ou sont temporaires et peuvent être soumises à un réexamen. En Autriche, les dispositions temporaires ont été reconduites à plusieurs reprises depuis le début de la pandémie. En Corée, le recours aux téléconsultations est strictement réservé aux situations exceptionnelles, comme les pandémies, et les services connexes sont mis en place à titre temporaire pour éviter la propagation de maladies infectieuses dans les hôpitaux. Huit pays (Belgique, Costa Rica, États-Unis, Hongrie, Islande, Lituanie, Mexique et République tchèque) sont en train d’évaluer et de développer des cadres pour légiférer et réglementer l’utilisation des services de télémédecine. Dans six pays (Estonie, France, Israël, Luxembourg, Portugal et Türkiye), au moins certaines parties des réglementations publiées après mars 2020 sont permanentes ou le sont devenues.
L’Australie, l’Angleterre, l’Estonie, la Lituanie, le Luxembourg, la Pologne et la Türkiye ont tous rendu permanentes les modifications apportées aux mécanismes de financement et/ou de paiement des prestataires, tandis que la Suisse n’en a pérennisé que quelques-unes. En Australie, depuis le 1er janvier 2022, la plupart des services de télésanté mis en place pour les besoins de la lutte contre le COVID-19 sont devenus des dispositifs permanents dans le cadre d’un programme national en faveur de la télésanté qui recouvre entre autres l’ensemble des services vidéo proposés durant la pandémie et garantit aux patients victimes de catastrophes naturelles un accès sans restriction aux consultations de médecins généralistes. Au Canada, les provinces et territoires étant responsables au premier chef de l’organisation et du fonctionnement des services de soins de santé, y compris de leur financement, les modifications introduites et leur caractère permanent ou provisoire varient selon la région considérée.
Le recours à la télémédecine a bondi durant la pandémie de COVID-19, compensant ainsi en partie les perturbations subies par les services de soins en personne.
Le nombre de téléconsultations s’est envolé au cours des premiers mois de la pandémie, au point de compenser en partie le recul de l’offre de soins en personne. En Australie, entre juillet et septembre 2020, 13.3 % de toutes les prestations prises en charge par le système Medicare, au nombre de 15.5 millions, étaient des téléconsultations. En Belgique, où il n’y avait eu aucune téléconsultation en janvier et février, 44.4 % de l’ensemble des rendez-vous se tenaient à distance en avril, et quelque 238 millions EUR avaient été versés en prestations connexes. Au Canada, 73.7 % de toutes les consultations de médecins généralistes et 63.9 % des consultations de spécialistes ont été réalisées à distance au deuxième trimestre de 2020, contre 1.8 % du total des consultations ambulatoires au quatrième trimestre de 2019. Au Costa Rica, un tiers des consultations de l’année 2020 se sont tenues à distance (OCDE, 2021[1]). En France, dans la première moitié de 2020, le nombre de téléconsultations facturées à l’Assurance maladie a augmenté de 40 000 actes par mois pour atteindre 4.5 millions en avril. Durant le confinement, une consultation sur quatre était une téléconsultation. En Islande, au cours des mois de mars et avril, les consultations téléphoniques données par les centres de soins primaires avaient progressé de 69 % par rapport à la même période en 2018-19 et les services à distance assuraient alors plus de 80 % des rendez‑vous médicaux. Le nombre de téléconsultations bénéficiaires du paiement à l’acte du système Medicare aux États-Unis a été multiplé par 63 en 2020, atteignant presque 52.7 millions. Au Danemark et en Espagne, près de la moitié des consultations médicales en 2020 étaient des téléconsultations.
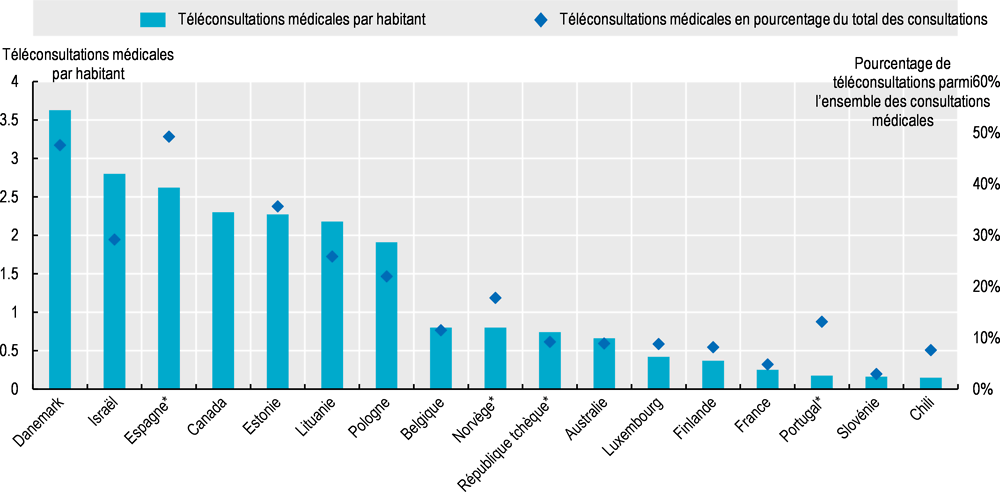
Note : * la valeur pour la Norvège exclut les téléconsultations par des spécialistes, celle pour l’Espagne englobe les consultations de médecins généralistes et de pédiatres dans des centres de soins primaires du système de santé national ; les valeurs pour la République tchèque sont estimatives. Les données du Portugal sont issues du « Portal da transparência », le portail de données du Service national de santé.
Source : OCDE (2023[3]), The COVID-19 Pandemic and the Future of Telemedicine, https://doi.org10.1787/ac8b0a27-en.
Si la télémédecine a amélioré l’accès aux soins et le vécu des patients, ses conséquences sur le plan de l’équité et de l’efficience demandent un complément d’analyse
Lors de la plus récente collecte de données de l’OCDE sur la télémédecine (Oliveira Hashiguchi, 2020[2]), menée avant la pandémie de COVID-19, la plupart des experts nationaux s’accordaient à considérer que les services de télémédecine sont susceptibles d’avoir une incidence positive sur plusieurs aspects du fonctionnement des systèmes de santé (équité, efficience, accès, rapport coût-efficacité, et qualité, y compris l’efficacité, la sécurité et la priorité accordée au patient).
La pandémie de COVID-19 a constitué une expérience concrète qui a permis d’apprécier de manière empirique l’incidence des services de soins à distance sur différents aspects du fonctionnement des systèmes de santé ; tous les pays, cependant, n’ont pas recueilli des données et mené des études. Dix pays (Angleterre, Belgique, Canada, Estonie, États-Unis, France, Israël, Mexique, Norvège et Pays-Bas) ont recueilli des indicateurs pour évaluer la qualité des services de télémédecine, notamment au regard de la sécurité et des résultats des soins. Les données administratives sur les téléconsultations sont très limitées étant donné que moins de la moitié des 31 pays de l’OCDE ayant répondu à l’enquête possèdent des informations sur les caractéristiques des patients, les types de services de télémédecine, les raisons du recours à la télémédecine et la prise en charge ultérieure. Sans ces données, il est difficile d’appréhender l’incidence de la télémédecine sur le fonctionnement des systèmes de santé. Qui plus est, seuls 12 pays font référence à la télémédecine dans la législation ou la politique nationale relative à la qualité des soins de santé.
L’accès à la télémédecine dans les zones rurales demeure particulièrement problématique ; l’utilisation de la télémédecine par les personnes âgées progresse au fil du temps, de même que la satisfaction de cette catégorie d’usagers
Si la télémédecine facilite dans l’ensemble l’accès des patients aux soins, on craint que son essor rapide durant la pandémie n’ait accentué des inégalités déjà existantes sur ce plan. Les données disponibles tendent en effet à indiquer une incidence en demi-teinte de la télémédecine sur l’accès aux services de santé de certains groupes de patients depuis le début de la pandémie, incidence qui n’est peut-être pas aussi clairement établie qu’avant la pandémie. Il reste que cet accès demeure problématique dans le cas des personnes âgées, des personnes modestes et des habitants des zones rurales, dans certains pays de l’OCDE en particulier.
La répartition des utilisateurs de la télémédecine en fonction de l’âge varie selon les pays et semble avoir évolué avec la pandémie. Au Canada, il apparaît que les individus âgés de 65 ans et plus forment le principal groupe d’usagers, tandis qu’en Angleterre, les individus de plus 74 ans étaient 28 % plus susceptibles de consulter en personne que les 25-44 ans. D’après des données provenant des États-Unis, les groupes de patients les plus jeunes étaient les plus enclins à utiliser la télésanté en 2020, cependant, entre avril et octobre 2021, les taux d’utilisation étaient identiques entre les différents groupes d’âge, à l’exception des 18-24 ans. Les patients âgés semblent satisfaits de la prise en charge à distance. Il ressort d’enquêtes menées en Autriche et en Belgique que les patients se déclarent plus facilement satisfaits s’ils sont âgés que s’ils sont jeunes. En Pologne, la crainte que les personnes âgées ne parviennent pas à utiliser la télémédecine s’est révélée infondée.
Les habitants des zones rurales semblent encore avoir moins recours aux services de télémédecine que les autres catégories de patients. Les données disponibles en provenance du Canada et des États-Unis révèlent que l’utilisation de la télémédecine progresse plus rapidement parmi les populations urbaines.
Le revenu des patients montre toujours une corrélation importante avec l’utilisation de la télémédecine, bien qu’il ressorte des données récentes sur les États-Unis que cette corrélation est peut-être en train de changer. Au Canada, les patients du quintile supérieur de revenu avaient davantage recours à la télémédecine pendant la première vague de la pandémie. Aux États-Unis, la hausse de l’utilisation de la télémédecine en 2020 est particulièrement marquée parmi les patients de comtés affichant de faibles niveaux de pauvreté, mais les données de 2021 tendent à indiquer que ce sont les patients dont le revenu est inférieur à 25 000 USD qui utilisent le plus la télémédecine. Toujours aux États-Unis, des analyses font apparaître des différences sensibles, entre les groupes de patients, lorsque l’on compare l’utilisation des services de télésanté vocaux uniquement et des services vidéo.
Le vécu des patients est positif et le niveau de satisfaction très élevé
Il existe un consensus beaucoup plus important sur l’utilité des services de télémédecine parmi les patients d’un même pays ou de différents pays que parmi les médecins. En Australie, 77 % des membres du Royal Australasian College of Surgeons sont d’avis qu’une prise en charge satisfaisante par la télémédecine est possible dans la moitié des cas ou plus, mais 38 % seulement pensent que la qualité des téléconsultations est équivalente à celle des consultations en personne. Aux États-Unis, deux tiers des médecins et 60 % des patients ayant participé à plusieurs vagues d’enquêtes du cabinet McKinsey en 2020 et 2021 estiment que les services de santé à distance sont plus commodes pour les patients que les prises en charge en personne, mais 36 % seulement des médecins pensent que les soins à distance sont plus commodes pour eux.
Au Canada, 78 % des médecins pensent que les soins à distance leur permettent d’assurer une prise en charge de qualité à leurs patients, plus des deux tiers sont satisfaits des consultations par vidéo et 71 % le sont des consultations par téléphone. Il ressort d’un sondage national, conduit auprès de 1 800 personnes entre le 14 et le 17 mai 2020, que 91 % des patients en contact à distance avec leur médecin pendant la pandémie de COVID-19 étaient satisfaits, soit un taux de satisfaction supérieur de 17 points de pourcentage à celui des visites en personne aux urgences. Une autre enquête canadienne menée auprès de plus de 12 000 personnes entre le 14 juillet et le 6 août 2021 révèle que 89 % des participants se sentent impliqués dans la prise de décision concernant leur prise en charge et 88 % pensent que la consultation a été utile. S’agissant des services de santé mentale à distance, une proportion étonnante de 74 % des patients qui les utilisent estime qu’ils les ont aidés à surmonter un moment de crise/détresse qui les aurait conduits à se faire du mal ou à se suicider.
Environ deux patients sur cinq ayant utilisé des services de soins à distance pendant la pandémie les préfèrent aux services en personne, tandis que les avis des médecins sont plus nuancés
Des enquêtes conduites dans différents pays de l’OCDE nous indiquent dans quelle mesure les patients souhaitent continuer à l’avenir d’utiliser les services de soins à distance. En Australie, 41 % des patients ayant été reçus en téléconsultation dans le cadre de soins chirurgicaux ont ainsi déclaré qu’ils privilégieraient désormais ces consultations à distance aux rendez-vous en personne. Au Canada, 46 % des répondants ayant utilisé des services de soins à distance après le début de la pandémie ont déclaré préférer une consultation virtuelle comme premier contact avec leur médecin. En Israël, environ 82 % des hommes, 73 % des femmes et 80 % des patients atteints de maladies chroniques ont déclaré qu’ils continueraient d’utiliser la télémédecine. En Pologne, 43 % des répondants estiment que la télésanté devrait être l’une des modalités possibles de consultation de leurs prestataires de soins primaires. Aux États-Unis, en novembre 2021, 55 % des patients se sont déclarés plus satisfaits des téléconsultations que des rendez-vous en personne.
Par rapport aux patients, les avis des médecins sont plus nuancés quant au rôle des services de soins à distance dans le cadre d’une nouvelle phase de la pandémie où la majorité de la population est vaccinée, et les services en personne ont désormais repris, pour la plupart. En Australie, par exemple, 85 % des chirurgiens récemment interrogés déclarent souhaiter continuer à consulter à distance et près de 25 % des médecins au Canada prévoient d’avoir davantage recours aux soins à distance à l’avenir. En Norvège, les médecins généralistes pensent qu’ils effectueront environ une consultation sur cinq par vidéo à l’avenir et 88 % de 2 000 médecins généralistes en Angleterre pensent qu’il faudrait maintenir l’usage des téléconsultations à distance à long terme. En Suède, cependant, environ quatre médecins sur dix ne souhaitent pas du tout avoir davantage recours au numérique pour les consultations et aux États-Unis, 62 % des médecins déclarent qu’ils recommanderaient aux patients les soins en personne de préférence aux soins à distance.
Il ressort par ailleurs des enquêtes que les patients indiquent généralement gagner du temps et de l’argent avec les soins à distance, si bien que les services de télémédecine sont particulièrement intéressants de leur point de vue. Les patients interrogés dans le cadre d’une enquête australienne sont 60 % à faire état d’économies financières grâce aux téléconsultations et 77 % à penser que les téléconsultations offrent un bon rapport qualité-prix. Au Canada, les patients qui ont utilisé la téléconsultation plutôt qu’un rendez-vous en personne ont économisé en moyenne 144 CAD, du fait qu’ils n’ont pas eu besoin de prendre de dispositions pour faire garder un proche, de s’absenter de leur travail et de se déplacer, avec les frais que cela implique. En Angleterre, entre le 1er avril 2020 et le 31 mars 2021, les vidéoconsultations ont économisé aux patients 530 années de déplacement et de temps d’attente et 40 millions GBP en frais de déplacement.
Il est difficile de déterminer si les soins à distance s’inscrivent en remplacement ou en complément des soins en personne, et si la télémédecine est porteuse de valeur ajoutée ou au contraire synonyme de gaspillage pour les systèmes de santé
Les dépenses consacrées aux services de télémédecine sont inutiles lorsque les services concernés n’ont aucun effet bénéfique et qu’ils pourraient être remplacés par d’autres modes de prise en charge moins coûteux dont les retombées seraient les mêmes ou meilleures. D’un côté, beaucoup d’éléments donnent à penser que les services de télémédecine réduisent l’utilisation ultérieure de services de santé (en particulier de services plus coûteux comme les soins d’urgence et les hospitalisations) et diminuent les risques de non-venue des patients. De l’autre, les téléconsultations peuvent aboutir à une prise en charge ultérieure en personne et, selon certains régimes de paiement des prestataires, entraîner des dépenses supérieures sans ajout de valeur pour les systèmes de santé et les patients.
Il ressort d’une enquête canadienne menée en 2021 que 81 % des personnes qui utilisent les vidéoconsultations et 77.1 % des patients qui ont recours à des services de santé mentale à distance déclarent que ces soins leur ont évité au moins une consultation médicale ou une visite à un service d’urgences en personne. La même enquête révèle que, dans 11 % des cas, les consultations à distance aboutissent à l’orientation du patient vers un spécialiste (consultation en personne) et que, dans 10 %, le patient est invité à prendre rendez-vous pour une consultation en personne avec son médecin de famille. En Angleterre, 18 % des patients interrogés dans le cadre d’une enquête ont été autorisés à sortir après une téléconsultation en avril 2020, contre 25 % en février 2020, tandis que la proportion de patients autorisés à sortir après une consultation en personne est restée constante, à environ 22 %. La même étude fait apparaître une augmentation des prescriptions et orientations de patients à l’issue des téléconsultations. Les causes de ces tendances ne sont pas clairement définies.
Il ressort d’analyses portant sur la Suède que les utilisateurs de soins à distance utilisaient moins les soins primaires que ceux qui préféraient les services en personne avant 2018, mais que la situation s’est inversée cette année-là. Si les services de soins à distance n’ont pas pu remplacer certains soins en personne, ils ont dans l’ensemble fait croître le nombre total de consultations. Il reste toutefois à savoir si le recours accru à ces services tient à l’existence de besoins jusque-là non satisfaits ou à une demande inappropriée.
Priorités d’action des pouvoirs publics dans le domaine de la télémédecine
À l’heure où les pouvoirs publics, les sociétés et les économies s’adaptent à un virus appelé à devenir endémique, il est opportun que les prestataires de services de santé, les décideurs et les citoyens s’interrogent sur la poursuite du recours aux services de télémédecine, sur leur réglementation et leur paiement, et sur les moyens de veiller à ce qu’ils offrent un bon rapport qualité-prix pour tous. On observe d’importantes différences dans l’organisation, la réglementation et le financement des soins à distance entre les pays de l’OCDE, et des différences très marquées quant à l’ampleur du recours aux services de télémédecine. Trois priorités vont devoir être prises en compte par les responsables publics, et toutes trois dépendent fortement de la collecte, l’analyse et la communication de données.
Premièrement, il faut impérativement mieux connaître les patients qui utilisent les services de télémédecine, ainsi que les raisons pour lesquelles ils les utilisent et ce qui se passe une fois qu’ils les ont utilisés, et ce pour éclairer le débat autour de l’incidence des services de télémédecine sur le fonctionnement des systèmes de santé.
Deuxièmement, il s’agit d’étudier de plus près si le paiement et l’organisation des services de télémédecine encouragent un usage approprié et efficace de ces services. Certains patients souhaitent manifestement utiliser davantage ces services, et il est possible de réaliser des économies au niveau de ceux-ci. Toute la difficulté est donc d’adapter les systèmes de paiement pour permettre l’intensification de ces services avec un niveau de qualité élevé, tout en acceptant le fait que, pour certaines pathologies et certains patients, les consultations en personnes demeureront préférables. On manque pour l’heure de données sur les coûts et l’utilisation des services, ainsi que d’analyses, pour étayer les décisions concernant les modalités de paiement des prestataires et les prix.
Troisièmement, les services de soins à distance et en personne doivent être intégrés afin qu’ils soient entièrement coordonnés et s’inscrivent dans un parcours de soins fluide. S’ajoute à la fragmentation actuelle des services de soins en personne et de télémédecine le grand désaccord entre les prestataires sur les mérites de cette dernière. Cette situation n’est pas optimale et ne sert pas les intérêts des patients.
La télémédecine n’est jamais qu’un outil, et comme tout outil, elle peut être utilisée à bon escient ou à mauvais escient. Bien utilisée, elle peut avoir des conséquences positives pour les patients et les systèmes de santé, à condition que nous restions attentifs à éviter certains écueils.
Références
[3] OCDE (2023), The COVID-19 Pandemic and the Future of Telemedicine, OECD Health Policy Studies, Éditions OCDE, Paris, https://doi.org/10.1787/ac8b0a27-en.
[1] OCDE (2021), Panorama de la santé 2021 : Les indicateurs de l’OCDE, Éditions OCDE, Paris, https://doi.org/10.1787/fea50730-fr.
[2] Oliveira Hashiguchi, T. (2020), « Bringing health care to the patient : An overview of the use of telemedicine in OECD countries », Documents de travail de l’OCDE sur la santé, n° 116, Éditions OCDE, Paris, https://doi.org/10.1787/8e56ede7-en.
Personnes à contacter
Francesca COLOMBO (✉ francesca.colombo@oecd.org)
Tiago CRAVO OLIVEIRA HASHIGUCHI
Luca LINDNER (✉ luca.lindner@oecd.org)
Luca LORENZONI (✉ luca.lorenzoni@oecd.org)
Notes
Les 31 pays de l’OCDE ayant participé à l’Enquête sur la télémédecine et le COVID-19, en décembre 2021.
Pour une analyse plus approfondie, on se reportera à OCDE (2023[3]), qui a servi de base à la présente synthèse.
Le questionnaire de l’Enquête sur la télémédecine et le COVID-19 a été adressé en décembre 2021 à tous les pays de l’OCDE, qui avaient jusqu’à la fin du mois d’avril 2022 pour communiquer leurs réponses. Un total de 31 pays ont répondu. La télémédecine a été définie comme l’utilisation des technologies de l’information et des communications pour prodiguer à distance des soins de santé (Oliveira Hashiguchi, 2020[2]). Elle englobe trois catégories, lesquelles peuvent être combinées selon les besoins : la télésurveillance, le stockage et la transmission et les téléconsultations.
Corée, Estonie, États-Unis, Hongrie, Irlande, Islande, Luxembourg, Mexique et Türkiye.

