Abstract
Unsere Gesundheitssysteme sehen sich mit der schwersten globalen Pandemie seit hundert Jahren konfrontiert. Die Ausbreitung des Coronavirus SARS-CoV-2 einzudämmen bzw. zu verlangsamen und die Infektionsraten zu senken, hat aktuell oberste Priorität. Es gilt, die Zahl der Infektionen über die Zeit „zu verteilen“ und dabei, soweit möglich, auch die Zahl der durch das Virus verursachen Krankheitsfälle zu verringern. Über die Eindämmung der Epidemie hinaus sind jedoch zusätzliche – operative, finanzielle und forschungsbezogene – Maßnahmen erforderlich, um eine wirksame Versorgung der Patienten zu gewährleisten und den auf den Gesundheitssystemen lastenden Druck zu verringern. Der Schwerpunkt dieses Policy Brief liegt daher auf Maßnahmen, die eine effektive medizinische Versorgung sichern und den Gesundheitssektor bei der Bewältigung der Krise unterstützen sollen. Dabei werden vier große Kategorien von Maßnahmen untersucht: 1. den Zugang der schwächsten Bevölkerungsgruppen zu Diagnose und medizinischer Versorgung verbessern, 2. die Kapazitäten des Gesundheitssystems stärken und optimieren, um auf den rapiden Anstieg der Fallzahlen zu reagieren, 3. das Potenzial von digitalen Lösungen und Daten zur Verbesserung der Überwachung und Versorgung nutzen sowie 4. Forschung und Entwicklung fördern, um schneller Diagnosemethoden, Medikamente und Impfstoffe zu entwickeln. Unser COVID‑19 OECD Health System Response Tracker bietet einen Überblick über die aktuellen Maßnahmen der OECD-Länder zur Bekämpfung der COVID-19-Pandemie.
Maßnahmen zur Eindämmung und Verlangsamung der Ausbreitung der COVID-19-Epidemie sind unerlässlich, um Belastungsspitzen in der Gesundheitsversorgung abzuflachen und hoffentlich auch das Virus zurückzudrängen. Solange eine Prophylaxe durch Impfung nicht möglich ist und es an wirkungsvollen Medikamenten fehlt, sind für das Gesundheitssystem nichtmedizinische Maßnahmen von größter Bedeutung (vgl. Abbildung 1). Bislang liegen nur wenige Daten zur Kosteneffizienz von Eindämmungs- und Verlangsamungsmaßnahmen vor. Sie werden in einem anderen OECD Policy Brief eingehender untersucht. Der sprunghaft gestiegene Bedarf an Diagnostik und medizinischer Versorgung überfordert die Gesundheitssysteme jedoch bereits jetzt. Die Gesundheitsdienstleister sehen sich mit einem Versorgungsbedarf beispiellosen Umfangs konfrontiert. Dieser Policy Brief beschreibt die wichtigsten Maßnahmen, mit denen die Gesundheitssysteme im OECD-Raum auf diese Situation antworten. Dabei richtet sich der Blick auch auf Innovationen, mit denen versucht wird, den gegenwärtigen Engpässen zu begegnen.
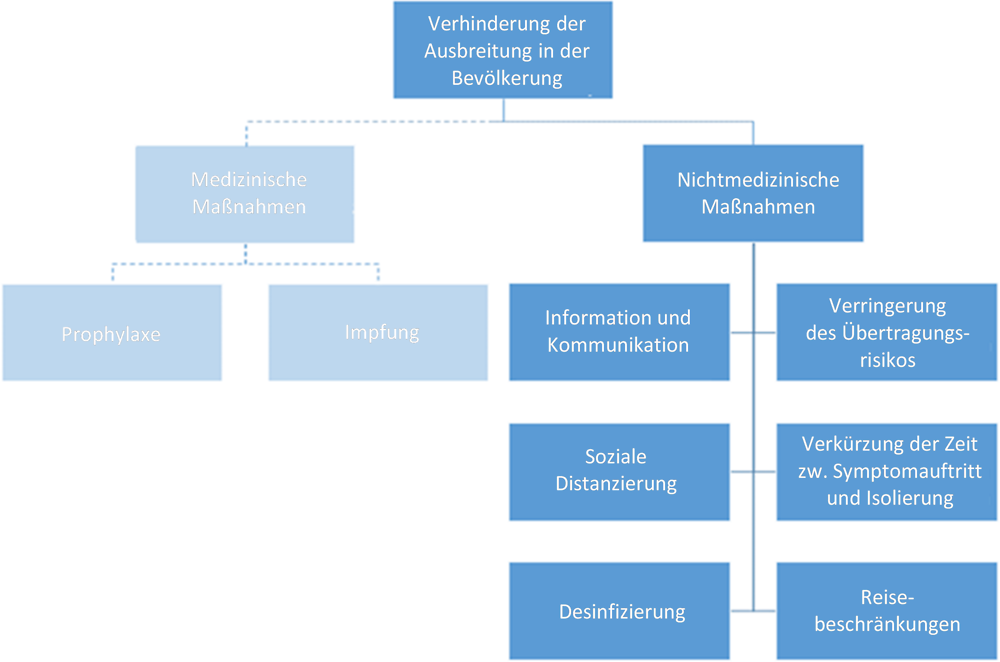
Anmerkung: Da es aktuell keine wirksamen medizinischen Maßnahmen gegen COVID-19 gibt, sind nichtmedizinische Eindämmungs- und Verlangsamungsmaßnahmen das wichtigste gesundheitspolitische Instrument zur Bekämpfung von COVID-19.
Quelle: Nach OECD (2020[1]), “Containment and mitigation policy actions are key to fight the COVID-19 pandemic”.
Ausmaß der Epidemie
Abbildung 2 zeigt die Zahl neuer COVID-19-Fälle für eine Reihe von Ländern im Zeitverlauf. Zugrunde gelegt werden dabei Daten des Europäischen Zentrums für die Prävention und die Kontrolle von Krankheiten (European Centre for Disease Prevention and Control (ECDC) Public Health Emergency Team et al., 2020[2]). Die Kurven sind um die zwischen den Ländern bestehenden Unterschiede beim Zeitpunkt des Ausbruchs der Epidemie bereinigt. Die Abbildung macht deutlich, dass das Verlaufsmuster in den meisten Ländern der Europäischen Union/des Europäischen Wirtschaftsraums sowie im Vereinigten Königreich sehr ähnlich ist und dem Muster entspricht, das in der chinesischen Provinz Hubei zu beobachten war.
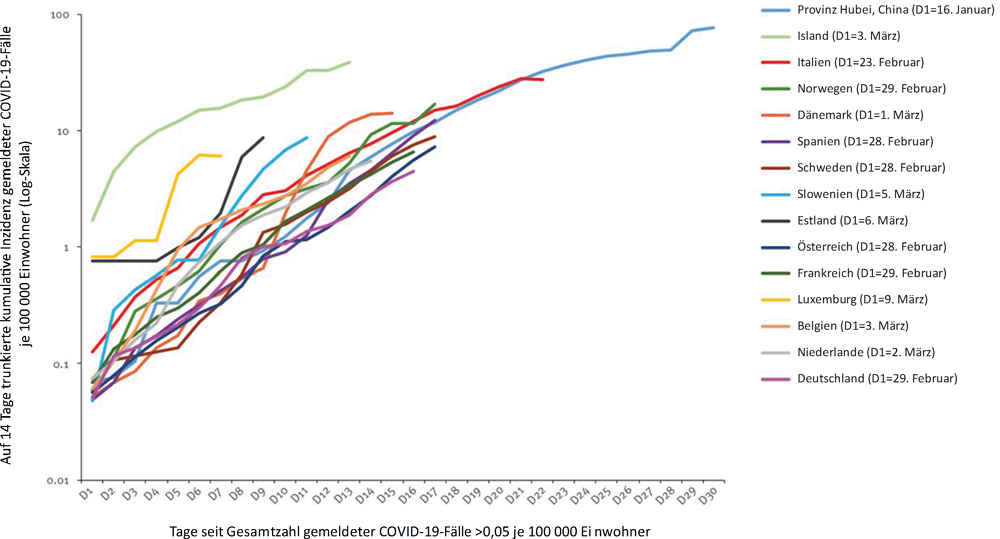
Anmerkung: Zeitliche Verteilung der auf 14 Tage trunkierten kumulativen Inzidenz von COVID-19 für eine auf 14 Tage trunkierte kumulative Inzidenz ≥ 4,0 Fälle je 100 000 Einwohner und > 30 gemeldete Fälle. Die auf 14 Tage trunkierte kumulative Inzidenz von COVID-19-Fällen in den einzelnen Ländern wird mit der in der Provinz Hubei, China, verglichen.
Quelle: European Centre for Disease Prevention and Control (ECDC), Public Health Emergency Team et al. (2020[2]), “Rapidly increasing cumulative incidence of coronavirus disease (COVID-19) in the European Union/European Economic Area and the United Kingdom. 1 January to 15 March 2020”, https://doi.org/10.2807/1560-7917.ES.2020.25.11.2000285, hier wiedergegeben unter einer Creative Commons Namensnennung 4.0 International Lizenz.
Die Mortalität folgt einem ähnlichen Muster. Für fragile Bevölkerungsgruppen ist das Risiko am größten. Die Letalitätsrate – d. h. die Zahl der Todesfälle im Verhältnis zur Zahl der Personen, bei denen die Krankheit diagnostiziert wurde – steigt exponentiell mit dem Alter: Sie ist bei Personen unter 50 Jahren relativ niedrig, nimmt bei älteren Erkrankten aber zu. Personen mit chronischen Krankheiten, z. B. Herz-Kreislauf-Erkrankungen oder Diabetes, sind ebenfalls einem größeren Risiko ausgesetzt.
Antworten der Gesundheitssysteme auf die Epidemie
Erschwingliche Diagnostik und Behandlung für alle sichern
Angesichts der Ausbreitung des Coronavirus ist es für die Gesundheitssysteme entscheidend, die Gesundheit der gesamten Bevölkerung zu sichern. Dies setzt voraus, dass Diagnostik bzw. Tests und medizinische Versorgung leicht zugänglich und erschwinglich sind und in einem sicheren Umfeld angeboten werden. Das Virus macht nicht halt vor Landesgrenzen und unterscheidet nicht zwischen Arm und Reich. Unterschiede bestehen hingegen bei der Schwere der durch das Virus verursachten Symptome und der Fähigkeit der Gesundheitssysteme, ihm zu begegnen. Im ganzen OECD-Raum versuchen die Staaten daher, die Konsequenzen zu verringern, die Eindämmungsmaßnahmen und Behandlung für sozial schwache Bevölkerungsgruppen haben können.
Das Virus macht nicht halt vor Landesgrenzen und unterscheidet nicht zwischen Arm und Reich. Unterschiede bestehen hingegen beim Schweregrad der Symptome und den Kapazitäten der Gesundheitssysteme zur Bewältigung der Epidemie.
In fast allen OECD-Ländern besteht universeller Krankenversicherungsschutz. In einigen Ländern klaffen jedoch noch Lücken. In sieben OECD-Ländern liegt der Anteil der Bevölkerung, deren medizinischer Grundbedarf von Krankenversicherungen gedeckt wird, weiterhin unter 95 %. Am niedrigsten ist er in Mexiko, den Vereinigten Staaten und Polen (Abbildung 3). In Mexiko wurde der Krankenversicherungsschutz seit 2004 zwar ausgeweitet, es blieben aber Lücken bestehen. In den Vereinigten Staaten sind es vor allem Personen im Erwerbsalter mit niedrigem Bildungsniveau und/oder Einkommen, die nicht krankenversichert sind. In Irland gibt es zwar einen universellen Krankenversicherungsschutz, über die Hälfte der Bevölkerung muss Hausarztbesuche jedoch aus der eigenen Tasche zahlen.
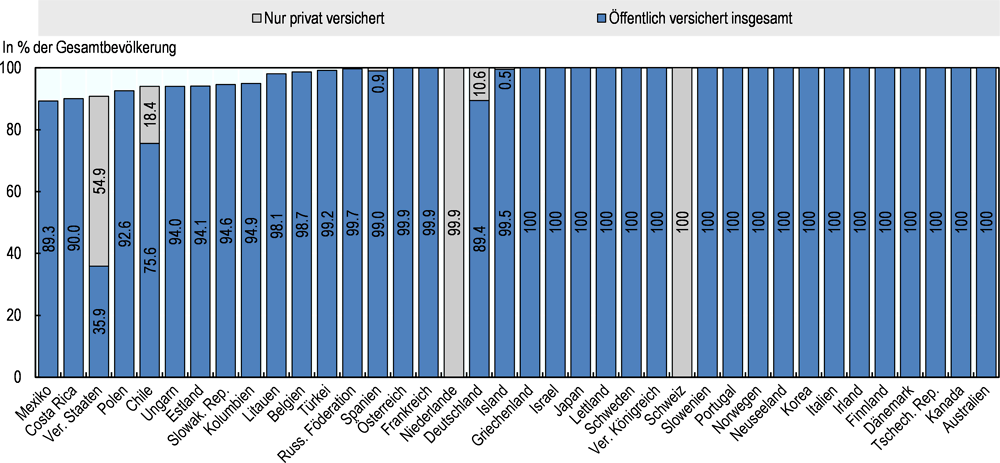
Quelle: OECD Health Statistics 2019, https://doi.org/10.1787/health-data-en.
Selbst in Ländern mit universellem Krankenversicherungsschutz bestehen Ungleichheiten im Gesundheitsbereich und Versorgungslücken. Laut Daten aus der Zeit vor der COVID-19-Krise mussten z. B. im Durchschnitt der Länder fast 30 % der Personen im untersten Einkommensquintil aus Kostengründen auf notwendige medizinische Versorgung verzichten, dreimal so viele wie im obersten Quintil. Generell wird im OECD-Durchschnitt etwas mehr als ein Fünftel aller Gesundheitsausgaben direkt von den Patienten getragen. Bei den Behandlungskosten ist die Selbstbeteiligung in der Regel gering (durchschnittlich 6 % bei stationärer, 8 % bei ambulanter Behandlung), bei regulären in Laboren durchgeführten Diagnosetests beläuft sie sich jedoch auf fast 25 %.
Im OECD-Raum wurden verschiedene Maßnahmen ergriffen, um sowohl die diagnostischen Tests als auch die anschließende Behandlung von COVID-19-Erkrankungen erschwinglich zu machen (Kasten 1). Neben der Frage der Erschwinglichkeit, die eine der Voraussetzungen für den Zugang zu Diagnose und Behandlung ist, spielen allerdings auch die Organisationsstrukturen und Kapazitäten der Gesundheitssysteme eine entscheidende Rolle. Voraussetzung für den Zugang zu Tests ist z. B. nicht nur, dass diese Tests erschwinglich sind, sondern auch, dass sie physisch verfügbar und dass zudem die nötigen Laborkapazitäten vorhanden sind. Die Länder haben daher auch verschiedene Konzepte für die Bereitstellung von Testkapazitäten umgesetzt. Dies wird in Abschnitt 2.2 eingehender erörtert.
In den Vereinigten Staaten haben sowohl die Bundesregierung als auch Bundesstaaten und private Versicherungsunternehmen Schritte unternommen, um den Zugang zu Diagnosetests und Behandlung auszuweiten. Ein am 18. März 2020 verabschiedetes Gesetz verpflichtet private Krankenversicherungen, die Kosten von COVID-19-Tests ohne Zuzahlungen der Versicherten zu erstatten. Dieses Gesetz sieht auch eine komplette Übernahme der Kosten von COVID-19-Tests im Rahmen von Medicare und Medicaid vor. Für Personen ohne Krankenversicherungsschutz werden die Laborkosten für COVID-19-Tests über das National Disaster Medical System finanziert.
In Japan werden die Kosten von mittels RT-Polymerase-Kettenreaktion durchgeführten Tests (RT-PCR-Tests) in vollem Umfang von der Zentralregierung getragen. Dies gilt auch für die Kosten einer gegebenenfalls notwendigen Behandlung. COVID-19 wurde in Japan ein Sonderstatus zuerkannt und unterliegt damit anderen gesetzlichen Bestimmungen als andere Krankheiten (für deren Kosten die Krankenversicherung aufkommen muss). Inzwischen werden die Tests allerdings auch von der Krankenversicherung erstattet (ohne Selbstzahlungen der Patienten), damit mehr Personen getestet werden können.
Frankreich verfügt über ein stark reguliertes Krankenversicherungssystem; die Selbstbeteiligung der Versicherten ist in der Regel gering. Der Preis eines COVID-19-Tests wurde auf 54 EUR festgesetzt, wovon 60 % von der gesetzlichen Krankenversicherung und der Rest von privaten Zusatzversicherungen erstattet wird.
In Korea können sich die Menschen kostenlos testen und gegebenenfalls behandeln lassen. Die Kosten werden von der Zentralregierung und den nachgeordneten Gebietskörperschaften sowie der öffentlichen Krankenversicherung getragen. Südkorea unterstützt zudem Personen finanziell, die isoliert werden müssen (häusliche Quarantäne oder stationäre Versorgung), damit sie ihre Lebenshaltungskosten tragen können. Personen, die mutmaßlich infiziert sind, sich aber nicht testen oder behandeln lassen oder sich der häuslichen Quarantäne verweigern, werden hingegen mit Bußgeldern belegt.
In Deutschland werden die Kosten von COVID-19-Tests von der gesetzlichen Krankenversicherung übernommen, sofern der Arzt den Test für sinnvoll erachtet. Die gesetzlichen Krankenkassen zahlen pro Test 59 EUR. Dies wurde zwischen der Kassenärztlichen Bundesvereinigung und dem Spitzenverband der gesetzlichen Krankenversicherungen vereinbart. Patienten, bei denen nach ärztlicher Einschätzung kein Test nötig ist, können sich auf eigene Kosten testen lassen. Der Preis ist dann allerdings höher.
In Mexiko werden die Kosten der Tests aktuell nur dann in vollem Umfang übernommen, wenn diese Tests in öffentlichen Krankenhäusern durchgeführt werden und die Patienten der vom Gesundheitsministerium festgelegten Falldefinition entsprechen. Es ist auch möglich, sich bei privaten Anbietern testen zu lassen. In diesem Fall müssen die Kosten jedoch zumeist selbst getragen werden. Medienberichten zufolge kosten die Tests zwischen 227 und 378 EUR. Laut Angaben des Gesundheitsministeriums belaufen sich die Herstellungskosten für den Test aber auf 87 EUR.
In Chile ist eine Kostenübernahme für alle Tests vorgesehen, die im Interesse der öffentlichen Gesundheit sowie bei Personen durchgeführt werden, die über den staatlichen Gesundheitsfonds FONASA versichert sind und die vom Gesundheitsministerium festgelegten klinischen Kriterien erfüllen. Im Fall von Tests bei privaten Anbietern, die Vereinbarungen mit dem FONASA geschlossen haben, ist die Selbstbeteiligung auf rd. 15 EUR gedeckelt. Für privat Versicherte gelten unterschiedliche Zuzahlungsregeln. Der Gesamtpreis beträgt 40-67 EUR.
In der Türkei werden in 24 dazu ausgewiesenen Krankenhäusern des Landes aktuell Personen getestet, die Symptome aufweisen oder mit positiv getesteten Personen in Kontakt waren. Die Kosten der Tests und einer etwaigen anschließenden Behandlung werden vom Sozialversicherungsträger Sosyal Guvenlik Kurumu (SGK) getragen.
Die aktuelle Krise verdeutlicht, wie wichtig ein universeller Krankenversicherungsschutz für die Resilienz der Gesundheitssysteme ist. Hohe Selbstzahlungen können Menschen davon abhalten, sich frühzeitig testen und behandeln zu lassen, und so die Infektionsraten steigen lassen. Doch selbst in Gesundheits-systemen mit universellem Krankenversicherungsschutz muss im Fall von Epidemien, die durch neu entdeckte Krankheitserreger ausgelöst werden, rasch gehandelt werden, um die Kostenerstattung für neue, noch nicht im Leistungskatalog der Krankenversicherungen enthaltene Diagnosetests und Behandlungen zu regeln.
Die Kapazitäten des Gesundheitssystems erhöhen und optimieren
Die COVID-19-Fälle führen zu einem sprunghaften Anstieg des Bedarfs an medizinischer Versorgung. Um diesen Bedarf zu decken, müssen die Kapazitäten der Gesundheitssysteme erhöht und optimiert werden. Für die Länder ist dies eine große Herausforderung. Besonders stark ist der Druck bei den Kapazitäten zur Diagnose, stationären Behandlung sowie intensivmedizinischen Versorgung der besonders schweren Fälle. Um diesen Druck zu bewältigen, müssen die Gesundheitssysteme prioritär in drei Bereichen ansetzen: bei den personellen Kapazitäten für Diagnose und Behandlung, bei den materiellen Kapazitäten für eine sichere Testdurchführung und medizinische Versorgung im Akutfall sowie bei den räumlichen Kapazitäten für eine rasche und sichere Diagnose, zur Isolierung von Verdachts- und bestätigten Fällen und zur stationären und häuslichen Behandlung der Patienten.
Die Prioritäten der Gesundheitssysteme umfassen die Mobilisierung personeller Kapazitäten, die Aufstockung materieller Kapazitäten und die Optimierung räumlicher Kapazitäten.
Personelle Kapazitäten: Mobilisierung von inaktiven medizinischen Fachkräften, Umorganisation der Aufgaben verschiedener Gesundheitsdienstleister und Schutz der Gesundheit des medizinischen Personals
Da immer mehr Ärzte, Krankenpflegekräfte und sonstige Gesundheitsfachkräfte als Ersthelfer mobilisiert werden müssen, suchen die Gesundheitssysteme nach Möglichkeiten, die Zahl der verfügbaren Kräfte zu erhöhen und sie optimal einzusetzen. Einige Länder mit hohen Gesundheitsausgaben, wie Norwegen, die Schweiz und Deutschland, verfügen sowohl über eine große Zahl an Ärzten als auch an Krankenpflegekräften (Abbildung 4). Dadurch haben sie bei sonst gleichen Bedingungen größere Kapazitäten, um der COVID-19-Epidemie entgegenzutreten. Voraussetzung dafür ist allerdings, dass ein Teil dieser medizinischen Fachkräfte von ihrem eigentlichen Tätigkeitsbereich abgezogen und zur Krisenbewältigung eingesetzt werden kann. In Ländern mit vergleichsweise niedrigen Gesundheitsausgaben ist die Zahl der Ärzte und Krankenpflegekräfte im Verhältnis zur Einwohnerzahl in der Regel geringer (so z. B. in Mexiko, der Türkei und Polen). Für das Gesundheitspersonal dieser Länder ist es somit noch schwieriger, den zusätzlichen medizinischen Versorgungsbedarf zu decken, der durch die Epidemie entsteht.
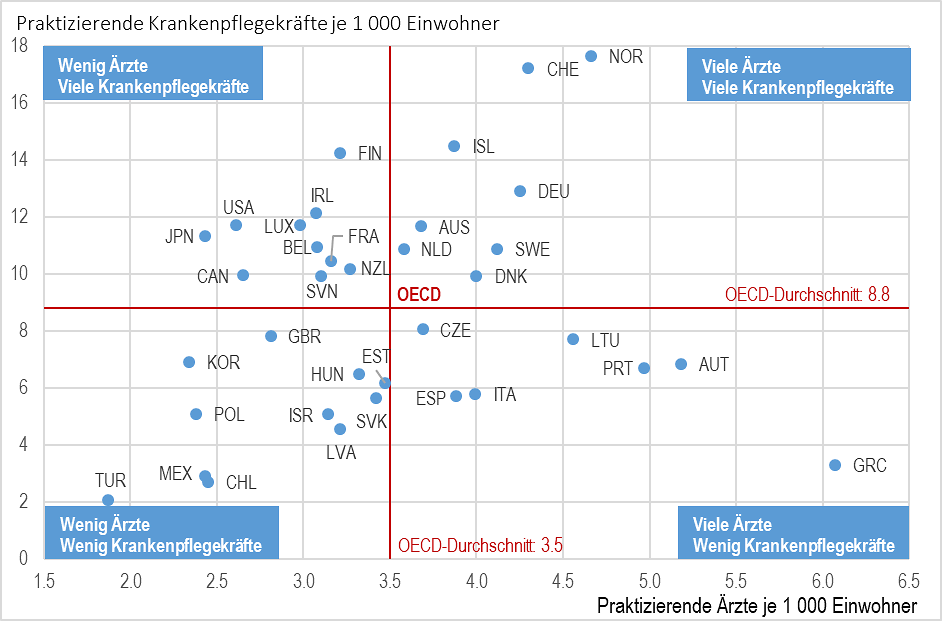
Anmerkung: In Portugal und Griechenland beziehen sich die Daten auf alle approbierten Ärzte, weshalb die Zahl der praktizierenden Ärzte stark überzeichnet ist (in Portugal z. B. um rd. 30 %). In Österreich und Griechenland ist die Zahl der Krankenpflegekräfte unterzeichnet, da dort nur die in Krankenhäusern tätigen Kräfte erfasst sind.
Ganz gleich, wie gut oder schlecht ihre Ausstattung mit Gesundheitspersonal vor der Krise war, versuchen die meisten Länder, die hohe COVID-19-Fallzahlen verzeichnen, nun die Zahl der verfügbaren Kräfte zu erhöhen. Nur so können sie auf den sprunghaften Bedarfsanstieg antworten, sowohl was das Testen großer Zahlen von Menschen als auch was die Akutversorgung der Kranken betrifft (vgl. Kasten 2). Mehrere Länder versuchen, medizinische Fachkräfte zu mobilisieren, die ihren Beruf aktuell nicht ausüben oder im Ruhestand sind. Die Mobilisierung von Kräften, die bereits im Ruhestand sind, ist allerdings problematisch, da sie aufgrund ihres Alters im Fall einer Ansteckung stärker gefährdet sind und ein höheres Letalitätsrisiko haben. Einige Länder mobilisieren militärisches Gesundheitspersonal, sei es für die Behandlung oder für die Unterbringung von Kranken oder Verdachtsfällen. Manche Länder mobilisieren auch angehende Gesundheitsfachkräfte, also Studierende, die kurz vor dem Abschluss ihrer Ausbildung stehen, um Patienten zu versorgen oder auf telefonische Anfragen zu antworten.
In Italien hat die Regierung am 9. März 2020 angekündigt, dass Ärzte und Krankenpflegekräfte im Ruhestand sowie Medizinstudierende im letzten Jahr für 6 Monate vom staatlichen Gesundheitsdienst eingestellt werden können, um das reguläre Personal während der Krise zu unterstützen (die entsprechenden Regelungen wurden seitdem mehrmals aktualisiert). Insgesamt sollten so 20 000 zusätzliche Kräfte gewonnen werden1.
Frankreich hat ebenfalls beschlossen, seine „Réserve sanitaire“ zu mobilisieren, um das Angebot an medizinischen Fachkräften vorübergehend zu erhöhen. Diese Reserve, die Anfang März 2020 rund 3 800 Personen zählte, umfasst Gesundheitsfachkräfte (Ärzte und Pflegekräfte), nichtmedizinisches Klinikpersonal, Psychologen, Fachkräfte aus regionalen Gesundheitsbehörden sowie andere Arbeitskräfte. Dabei kann es sich um Beschäftigte aus dem öffentlichen oder privaten Sektor, Freiberufler, Rentner oder Studierende der Heilberufe handeln.
In Korea wurden zusätzliche Gesundheitsfachkräfte mobilisiert und nach Taegu entsandt, wo ein Infektionscluster aufgetreten war. So konnte der Krise frühzeitig und gezielt begegnet werden.
Das Vereinigte Königreich versucht ebenfalls, Ärzte und Krankenpflegekräfte im Ruhestand in den Dienst zurückzurufen. Die Zahl der Freiwilligen ist aber eher gering (zumindest schien dies anfänglich so).
In den Niederlanden werden ehemalige medizinische Hilfskräfte, die aus dem Beruf ausgeschieden oder in Ruhestand sind, sowie Medizinstudierende als Freiwillige in Krankenhäusern eingesetzt. Auch Teile des medizinischen Personals der Streitkräfte leisten fachliche Unterstützung. Im zivilgesellschaftlichen Bereich engagieren sich neue ehrenamtliche Helfer bei Tafeln und ähnlichen Initiativen, um ältere Menschen mit Lebensmittelspenden zu beliefern oder ihre Einkäufe zu erledigen.
Das Gesundheitspersonal ist einem erheblichen COVID-19-Ansteckungsrisiko ausgesetzt, wenn es nicht ausreichend geschützt wird. Das Vereinigte Königreich hat daher Anfang März die geltenden Richtlinien für Schutzausrüstungen angepasst: Die Anforderungen wurden für bestimmte Kontexte gelockert, damit stärkere Schutzmaßnahmen vorrangig dort eingesetzt werden können, wo das Gesundheitspersonal dem größten Risiko ausgesetzt ist.
Italien, Spanien, die Niederlande und Teile Kanadas haben Maßnahmen dafür eingeleitet, dass Kinderbetreuungsplätze in Einrichtungen, die unter bestimmten Bedingungen offen bleiben können, prioritär Mitarbeitern des Gesundheitssektors zur Verfügung stehen. So soll gewährleistet werden, dass das Gesundheitspersonal trotz der Schließung von Schulen und Kinderbetreuungseinrichtungen weiter seiner Arbeit nachgehen kann.
In Frankreich, wo die Kinderbetreuungseinrichtungen und Schulen Mitte März geschlossen wurden, um die Ausbreitung der COVID-19-Epidemie einzudämmen, wurden spezielle Betreuungsangebote für die Beschäftigten des Gesundheitssektors geschaffen. Für krankenhauseigene Kinderbetreuungseinrichtungen gelten Ausnahmeregelungen. Sie können – unter entsprechenden Vorsichtsmaßnahmen zum Schutz der Gesundheit – geöffnet bleiben, um dem Gesundheitspersonal eine Kinderbetreuungsmöglichkeit zu bieten. Bei der landesweiten Schließung der Kinderbetreuungseinrichtungen und Schulen wurden ebenfalls Ausnahmen für die Kinder von Krankenhausmitarbeitern vorgesehen. Die lokalen Schul- und Gesundheitsbehörden ermitteln gemeinsam den Betreuungsbedarf der im Gesundheitssektor Beschäftigten und stellen ein entsprechendes Angebot bereit. In einigen Ländern, z. B. in Kanada und den Vereinigten Staaten, wurde Apothekern gestattet, bestimmte Arzneimittel auch auszugeben, wenn die Rezepte dafür abgelaufen sind, bzw. selbst bestimmte Medikamente zu verordnen. Damit soll die Zahl der Arztbesuche reduziert und den Ärzten die Möglichkeit gegeben werden, sich auf dringendere Aufgaben zu konzentrieren.
DECRETO-LEGGE 17 Marzo 2020, n. 18.
Einige Lehren wurden aus der Coronavirus-Krise bereits gezogen, damit wir für künftige Krisen besser gerüstet sind:
In Ländern, in denen chronischer Mangel an Ärzten, Krankenpflegekräften und anderen Gesundheitsfachkräften herrscht, ist der zusätzliche Druck im Fall einer Epidemie oder anderen Gesundheitskrise für das ohnehin überlastete Personal kaum zu bewältigen. Bei der Personalplanung müssen daher auch Szenarien berücksichtigt werden, die über aktuelle oder erwartete jährliche Spitzenauslastungszeiten hinausgehen. Dabei gilt es, Eintrittswahrscheinlichkeiten und Möglichkeiten zur Vorbereitung auf den Ernstfall zu untersuchen. Zu solchen Szenarien gehören beispielsweise Naturkatastrophen wie schwere Überschwemmungen oder Erdbeben, die in der Regel nur selten eintreten, z. B. nur alle 10 oder 100 Jahre.
Auch eine „Reservearmee“ von Gesundheitsfachkräften, wie sie in mehreren Ländern nach früheren Epidemien eingerichtet wurde, hat sich als sehr nützlich erwiesen. Damit kann das reguläre Personal unterstützt und eine flexiblere regionale Verteilung der verfügbaren Kräfte gewährleistet werden. Das Europäische Medizinische Korps könnte hier als Beispiel dienen1.
Krisensituationen wie die Corona-Epidemie können eine Chance sein, die traditionelle Aufgabenverteilung zwischen den verschiedenen Anbietern von Gesundheitsleistungen zu überdenken. Beispielsweise könnte der Aufgabenbereich von Krankenpflegekräften und Apothekern ausgedehnt werden, um das ärztliche Personal zu entlasten, dass sich dann wirkungsvoller um die schwereren Fälle kümmern könnte.
Ein äußerst wichtiger Aspekt für alle von der Epidemie betroffenen Länder ist der Schutz der Gesundheit der Mitarbeiter von Krankenhäusern und ähnlichen Einrichtungen. Es muss sichergestellt werden, dass sie Patienten oder sonstige Personen nicht anstecken und dass sie selbst gesund bleiben, um weiter ihrer Arbeit nachgehen zu können. Ein denkbarer Lösungsansatz ist hier die Einrichtung strategischer Vorräte an Atemschutzmasken und anderen Schutzausrüstungen, um das Ansteckungsrisiko für das ärztliche und sonstige Gesundheitspersonal zu verringern.
Materielle Kapazitäten: Bessere Versorgung mit notwendiger Ausstattung für die sichere Diagnose und Behandlung von Patienten
Eine wesentliche Herausforderung für die Gesundheitspolitik besteht in der derzeitigen Krise darin, die Versorgung mit der erforderlichen Ausstattung für die Diagnose und Behandlung von Patienten nachhaltig sicherzustellen. Zur Bekämpfung der aktuellen Pandemiewelle sollte sich die Politik zunächst darauf konzentrieren, die Verfügbarkeit von diagnostischen Tests und Notfallausstattung in hinreichendem Umfang zu gewährleisten. Dies kann durch internationale Zusammenarbeit bei der Beschaffung erreicht werden. Auf diese Weise wird verhindert, dass in einigen Ländern zu viel angeschafft und eingelagert wird und dadurch Engpässe in anderen Ländern entstehen. Wichtig sind auch Bedarfsplanung, Monitoring der Lieferketten und die Bereitstellung ausreichender Mittel für die Beschaffung grundlegender Güter, die leicht zu produzieren sind, bei denen aber möglicherweise die Gewinnspannen niedrig und die Produktionskapazitäten gering sind. Initiativen wie das Verfahren der EU zur gemeinsamen Beschaffung medizinischer Gegenmaßnahmen könnten weiterentwickelt werden. Darüber hinaus ist eine weitreichendere internationale Kooperation erforderlich.
In einigen Ländern bestehen nach wie vor Engpässe bei den diagnostischen Tests. Die gegenwärtig verfügbaren Tests beruhen auf dem Prinzip der Real-Time-RT-Polymerase-Kettenreaktion (rRT-PCR). Sie erfordern geschultes Personal, Testkits mit Reagenzien, die die Identifizierung von SARS-CoV-2 ermöglichen, sowie Geräte zur Auswertung der Tests. Seit der Veröffentlichung der RNA-Sequenzen des Virus arbeiten Forschungslabore, Gesundheitsbehörden und privatwirtschaftliche Unternehmen an der Entwicklung von Testkits2. Neue Testkits ermöglichen es, die Bearbeitungszyklen für die Auswertung der Tests zu verkürzen. Dadurch liegen die Resultate schneller vor und die Labore können einen höheren Umfang bewältigen. Die Politik muss sicherstellen, dass ausreichende Kapazitäten vorhanden sind, um die Zahl der Tests nach der behördlichen Zulassung neuer und verlässlicher Testmethoden rasch zu steigern. Hierfür ist eine Bedarfsplanung notwendig, die gewährleistet, dass vor Ort ausreichend Ressourcen vorhanden sind, um die Tests durchzuführen. Darüber hinaus sind ein Monitoring der Lieferketten und internationale Zusammenarbeit bei der Beschaffung erforderlich, damit die Tests dort zur Verfügung stehen, wo der Bedarf am größten ist.
Die Zahl der Tests ist von Land zu Land sehr unterschiedlich: Bis zum 20. März 2020 hatte Korea beispielsweise mehr als 6 100 Tests pro Million Einwohner durchgeführt3 und wies damit eine über 45 mal höhere Testquote auf als die Vereinigten Staaten4. Die unterschiedlich hohen Testquoten haben strategische, logistische, kapazitätsbedingte, regulatorische, aber auch kulturelle Gründe. Korea etwa beschloss gleich zu Beginn des Ausbruchs, den meisten COVID-19-Verdachtsfällen genau nachzugehen. Zu diesem Zweck wurden innovative Lösungen entwickelt, wie z. B. Drive-in-Testzentren. Hier bleiben die Probanden in ihrem Auto sitzen, während die Proben genommen werden (vgl. den Abschnitt Räumliche Kapazitäten: Mehr Räumlichkeiten für eine sichere und effiziente Diagnose, zur Isolierung von Verdachts- und bestätigten Fällen und zur stationären oder häuslichen Behandlung der Patienten). Die Drive-in-Tests waren aber nur eine Teilkomponente einer umfassenderen logistischen Strategie, die auch eine robuste Infrastruktur für die Produktion und Verteilung von Testkits und die anschließende Laboranalyse einschließt. Die Strategie Koreas baut auf den Lehren auf, die aus dem Umgang mit SARS-CoV-1 und MERS gezogen wurden5. In den Vereinigten Staaten kam es anfangs zu Problemen mit fehlerhaften Tests und den behördlichen Zulassungen. Dadurch verzögerte sich die Bereitstellung umfangreicher Testkapazitäten6. In Italien und Frankreich dagegen beschlossen die Behörden, angesichts der Ausbreitung des Virus nur schwer erkrankte Patienten zu testen, um diese Patienten richtig behandeln zu können und zugleich die Kapazitäten ihres Gesundheitssystems nicht zu überfordern. In Japan wurde anfangs nur in eingeschränktem Umfang getestet, da sowohl die Ressourcen des Gesundheitssystems zur Bewältigung der höheren Patientenzahlen als auch die Testkapazitäten begrenzt waren. Tests wurden daher in erster Linie zur Diagnose von schwer Erkrankten genutzt. Mittlerweile ist das Gesundheitssystem besser für den erhöhten Bedarf gerüstet und es werden mehr Tests durchgeführt.
Darüber hinaus wird zur Bewältigung der Epidemie auch Schutzausrüstung benötigt, wie z. B. Masken, Gesichtsschutzschilde und Handdesinfektionsmittel. Die Präsidentin der Europäischen Kommission Ursula von der Leyen erklärte am 10. März: „Die Europäische Kommission prüft derzeit die Verfügbarkeit von Schutzausstattung und Atemschutzmasken sowie die Kapazitäten zu deren Herstellung und Verteilung.“ Die Länder haben rechtliche Schritte gegen den Schmuggel von notwendigen Schutzausrüstungen ergriffen, damit der vorhandene Bestand für das Personal im Gesundheitswesen verfügbar bleibt. Die französische Regierung hat die Preise für Handdesinfektionsmittel gedeckelt und die gesamten Lagerbestände an Schutzmasken einschließlich der laufenden Produktion für die kommenden Monate beschlagnahmt. Japan hat den Wiederverkauf von Masken verboten, um Engpässe im Gesundheitswesen und in Pflegeeinrichtungen zu verhindern. Zudem erhalten Unternehmen finanzielle Unterstützung, um die Produktion von Masken zu steigern.
Die Verfügbarkeit wesentlicher Ausrüstung wie z. B. Beatmungsgeräten für Patienten mit schweren Atemwegssymptomen hat erhebliche Bedeutung erlangt. Die italienische Regierung kauft 1 800 Intensivbeatmungsgeräte und 3 200 weitere Beatmungsgeräte mit Turbinentechnik, um die Kapazitäten an Intensivbetten mit Beatmungsmöglichkeiten zu verdoppeln. Im Vereinigten Königreich bemühen sich Industriekonsortien unter Beteiligung branchenfremder Hersteller, wie etwa Luftfahrt- und Automobilkonzernen, möglichst schnell neue Beatmungsgeräte zu produzieren und so den rasant steigenden Bedarf zu decken7.
Außerdem muss die Verfügbarkeit wichtiger Arzneimittel von den einzelnen Staaten genau überwacht werden. Die Behandlung der Infizierten erfolgt zwar aktuell nicht mit Medikamenten (selbst Schwerstkranke müssen nur beatmet und gepflegt werden), die Beschränkungen im Verkehr und im Handel könnten jedoch auf mittlere Sicht die Verfügbarkeit von Arzneimitteln beeinträchtigen. Hintergrund ist, dass die Produktion von Arzneimittelwirkstoffen (die chemischen Substanzen, die zur Herstellung wirksamer Arzneimittel benötigt werden) stark in bestimmten Regionen, wie z. B. China und in geringerem Umfang auch Indien, konzentriert ist. Die Abriegelung der Provinz Hubei könnte über kurz oder lang die Arzneimittelversorgung weltweit beeinträchtigen (wenngleich die nationalen Aufsichtsbehörden bislang noch keine konkreten Anzeichen dafür gemeldet haben). Hier ist ein noch genaueres Monitoring von Engpassmeldungen erforderlich, damit das Personal im Gesundheitswesen und die Politikverantwortlichen über die Situation im Bilde sind und ihre Entscheidungen und Strategien entsprechend anpassen können. Diese Krise könnte den Staaten den entscheidenden Anstoß liefern, sich mit der Abhängigkeit ihrer Arzneimittelversorgung von bestimmten Ländern auseinanderzusetzen und eine tragfähige nationale bzw. regionale Produktion von Arzneimitteln zu fördern. Einige Staaten haben zudem Maßnahmen ergriffen, um gegen Versorgungsengpässe durch Hamsterkäufe vorzugehen. In Frankreich wurde die Abgabe von Paracetamol auf 1 Packung pro Person (bzw. 2 Packungen bei Vorliegen von Symptomen) beschränkt, um irrationales Horten zu unterbinden.
Räumliche Kapazitäten: Mehr Räumlichkeiten für eine sichere und effiziente Diagnose, zur Isolierung von Verdachts- und bestätigten Fällen und zur stationären oder häuslichen Behandlung der Patienten
Die Erfahrungen in China und Italien haben gezeigt, dass ausreichende Kapazitäten an Krankenhausbetten im Allgemeinen und Intensivbetten im Besonderen unabdingbar sind, um einer plötzlichen Flut von schwerkranken Patienten, die an einer Infektionskrankheit leiden, gewachsen zu sein. Die Zahl der Betten für die medizinische Behandlung (Akutversorgung) in Krankenhäusern ist ein allgemeiner Gradmesser für die Kapazitäten der Krankenhäuser zur stationären medizinischen Behandlung von Patienten. Medizinische Behandlung ist jedoch eine breit gefasste Kategorie, die in der Regel nicht nur die intensivmedizinische Versorgung umfasst, sondern auch chirurgische und andere medizinische Fachgebiete, Frauenheilkunde und Geburtshilfe sowie Teilbereiche der Psychiatrie. Zwar können u. U. einige der Betten und sonstigen Ressourcen in diesen anderen Stationen vorübergehend zu flexiblen Intensivstationen umgewidmet werden, entscheidend ist jedoch, insbesondere bei der Behandlung von COVID-19-Patienten, dass die Intensivbetten mit Beatmungsgeräten ausgestattet sein müssen.
Japan und Korea haben bezogen auf die Einwohnerzahl die höchste Anzahl an Krankenhausbetten für die medizinische Behandlung: 2017 verzeichneten beide Länder über 7 Akutbetten pro 1 000 Einwohner (vgl. Abbildung 5). Deutschland steht mit 6 Betten pro 1 000 Einwohner an dritter Stelle. In den meisten OECD-Ländern lag die Bettenzahl 2017 zwischen 2,5 und 5 Betten pro 1 000 Einwohner. In Mexiko, Kanada, Chile, Schweden, Israel, Spanien und den Vereinigten Staaten waren es jedoch weniger als 2,5 Betten pro 1 000 Einwohner.
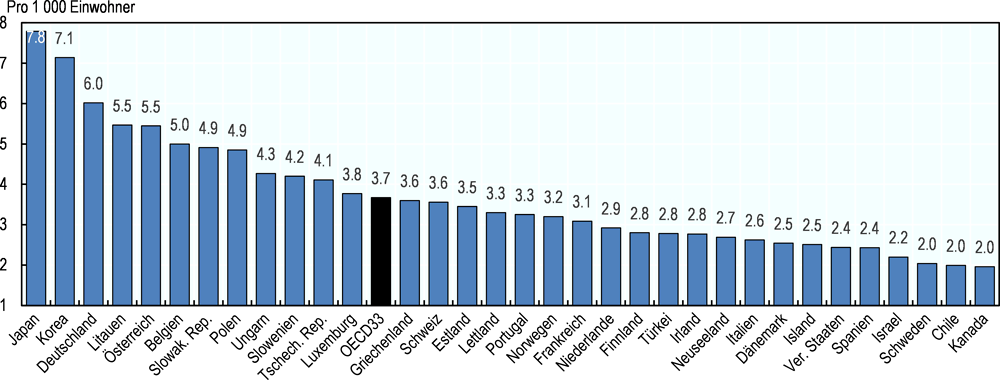
Anmerkung: Betten für die medizinische Behandlung (Akutversorgung) in Krankenhäusern umfassen nicht nur Betten auf Intensivstationen, sondern auch Betten auf anderen Stationen mit Akutversorgung (z. B. alle chirurgischen Stationen, Frauenheilkunde und Geburtshilfe sowie in etwa der Hälfte der Länder Akutbetten in der Psychiatrie). In Frankreich, Japan und Lettland werden Betten in der Psychiatrie nicht mitgezählt.
Quelle: OECD Health Statistics 2019, https://doi.org/10.1787/health-data-en.
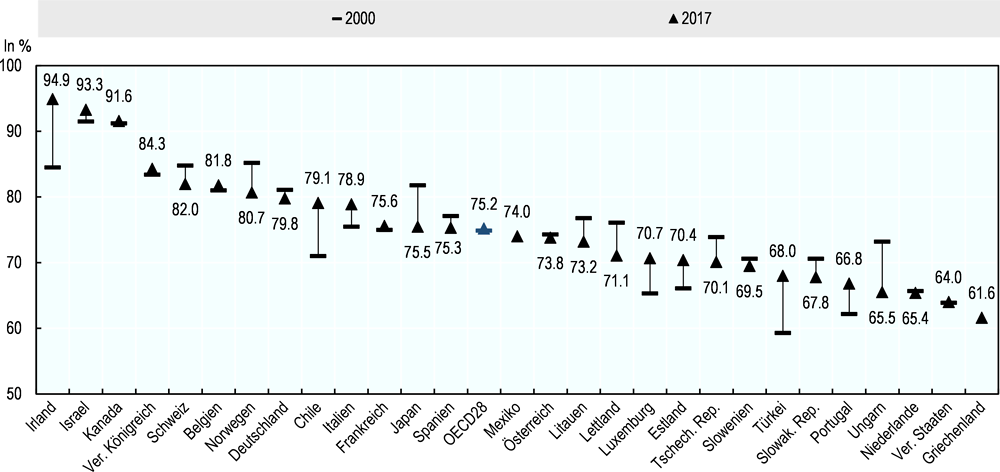
Anmerkung: Die Bettenauslastung wird errechnet, indem die tatsächliche Bettenbelegung (d. h. die Zahl der Belegungstage) durch das Produkt aus 365 Tagen und der Zahl der aufgestellten Betten für die medizinische Behandlung dividiert und anschließend mit 100 multipliziert wird. In Frankreich, Japan und Lettland werden Betten in der Psychiatrie nicht mitgezählt.
Quelle: OECD Health Statistics 2019, https://doi.org/10.1787/health-data-en.
Zusätzlich zur Zahl der Krankenhausbetten gibt die Bettenauslastung Auskunft darüber, wie stark die Krankenhäuser im Normalbetrieb beansprucht sind und wie viel freie Kapazitäten sie für die Bewältigung eines Gesundheitsnotstands haben. Eine hohe Auslastung der Betten für die medizinische Behandlung (Akutbetten) ist symptomatisch für überlastete Gesundheitssysteme, die nur über begrenzte freie Kapazitäten verfügen, um eine plötzliche Flut von Patienten, die dringend stationär behandelt werden müssen, zu bewältigen. In vielen Ländern geht eine geringe Zahl an Akutbetten mit einer hohen Bettenauslastung im Normalbetrieb einher. Dies ist beispielsweise in Ländern wie Irland, Israel, Kanada und dem Vereinigten Königreich der Fall (Abbildung 6). Einige Länder mit einer relativ niedrigen Zahl an Akutbetten haben jedoch auch eine relativ niedrige Bettenauslastung und dürften somit über einige freie Kapazitäten verfügen. In den Vereinigten Staaten beispielsweise lag die Bettenauslastung 2017 nur bei rd. 65 % (verglichen mit einem OECD-Durchschnittswert von 75 %), obwohl die Zahl der Akutbetten pro Kopf dort wesentlich niedriger ist als im OECD-Durchschnitt. Allerdings kann die Bettenauslastung in den einzelnen Ländern von Krankenhaus zu Krankenhaus sowie im Jahresverlauf stark schwanken. Einige Krankenhäuser können also zu Spitzenzeiten mitunter eine Bettenauslastung von 100 % erreichen; in diesem Fall werden sie kaum Kapazitäten für Krisensituationen übrighaben.
Angesichts der Art von Behandlung, die schwerstkranke COVID-19-Patienten brauchen, fehlt es in den Krankenhäusern vor allem an Betten für die intensivmedizinische Versorgung. Für Intensivbetten stehen nur in begrenztem Umfang international vergleichbare Daten zur Verfügung. Eine vorläufige Analyse der neuesten öffentlich verfügbaren Daten für 10 OECD-Länder lässt aber auf erhebliche Kapazitätsunterschiede schließen. Das Land mit den größten Kapazitäten (Deutschland) verfügt über 33,9 Intensivbetten pro 100 000 Einwohner – zehnmal so viel wie Mexiko, das mit 3,3 Betten pro 100 000 Einwohner die geringsten Kapazitäten aufweist (vgl. Abbildung 7). Diese Zahlen decken sich zum Teil mit einer früheren Analyse, die auf Daten von 2009 beruhte (Rhodes et al., 2012[3]).
Für die Behandlung schwerstkranker COVID-19-Patienten fehlt es den Krankenhäusern vor allem an Intensivbetten.
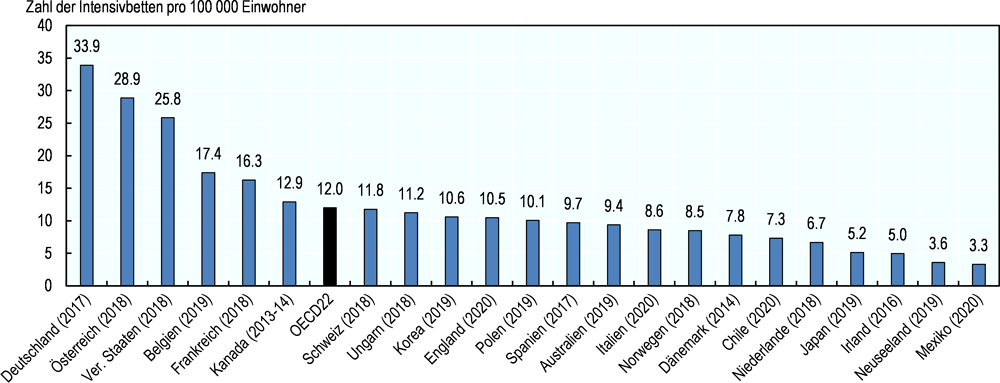
Anmerkung: Unterschiede bei der Definition von Intensivbetten in den einzelnen Ländern können die Datenvergleichbarkeit beeinträchtigen. In Belgien, Irland und Kanada beziehen sich die Daten nur auf Erwachsene, in Deutschland, England und Spanien dagegen auf alle Altersgruppen. In Frankreich umfassen die Daten „lits de réanimation adulte“ (ohne Schwerbrandverletzte) und „lits de soins intensifs“ (ohne Neonatologie), nicht aber „lits de surveillance continue adulte et enfants“ und „lits de réanimation enfants“.
Quelle: Deutschland: Statistisches Bundesamt, Österreich: Bundesministerium für Soziales, Gesundheit, Pflege und Konsumentenschutz, Vereinigte Staaten: Tsai, Jacobsen und Jha (2020), Belgien: Gesundheitsministerium, Frankreich: Gesundheitsministerium, Kanada: Canadian Institute for Health Information, Ungarn: Nationaler Gesundheitsversicherungsfonds, Korea: Phua, Faruq, Kulkarni et al. (2020), England: NHS, Polen: Gesundheitsministerium, Spanien: Gesundheitsministerium, Australien: Edward Litton et al. (2020), Italien: Remuzzi und Remuzzi (2020), Norwegen: Gesundheitsministerium, Dänemark: Dänische Gesellschaft für Anästhesiologie und Intensivmedizin, Chile: Chilenische Gesellschaft für Innere Medizin (2020), Niederlande: Niederländische Gesellschaft für Intensivmedizin, Japan: Japanese Society of Intensive Care Medicine, Irland: Gesundheitsministerium, Neuseeland: Gesundheitsministerium, Mexiko: Gesundheitsministerium.
In der aktuellen Krise konzentriert sich die Reaktion der Staaten u. a. darauf, die bestehenden Kapazitäten rasch auszubauen oder ihre Nutzung zu optimieren und die Inanspruchnahme von Notaufnahmen oder Krankenhauseinrichtungen auf das Nötigste zu reduzieren. Zudem werden andere Maßnahmen ergriffen, um die Notaufnahmen oder Krankenhäuser generell zu entlasten (vgl.Kasten 3). Das ECDC hat eine Checkliste für Krankenhäuser erstellt, die ihnen die Vorbereitung auf die Aufnahme und Behandlung von COVID-19-Patienten erleichtern soll (Kasten 4).
Korea setzte als erstes Land auf Drive-in-Testzentren und ein Netzwerk aus 96 öffentlichen und privaten Laboren zur Auswertung der Tests. Um die Testkapazitäten zu steigern und Neuinfektionen schnell zu entdecken, wurden mehr als 50 Drive-in-Zentren eingerichtet. Pro Tag werden rd. 20 000 Tests durchgeführt. Mittlerweile wurden Drive-in-Tests auch in anderen Ländern eingeführt, wie etwa in verschiedenen kanadischen Provinzen (z. B. British Columbia, Alberta und Ontario), in mehreren US-Bundestaaten (z. B. Connecticut, Colorado und Washington), Australien, dem Vereinigten Königreich, Belgien und Deutschland.
In Frankreich sind die Intensivkapazitäten im Osten des Landes dem Bedarf nicht mehr gewachsen. Um die Bettenzahl zu erhöhen, haben die Behörden beschlossen, ein Feldlazarett mit Intensivbetten aufzubauen. Zudem soll die Armee helfen, Patienten aus überlasteten Regionen in Regionen mit weniger Patienten zu verlegen. Dadurch soll die Belastung gleichmäßiger auf das ganze Land verteilt werden. In Japan werden neue Krankenhäuser früher in Betrieb genommen als geplant und kürzlich stillgelegte Krankenhäuser reaktiviert, um Patienten zu behandeln.
Italien und andere Länder organisieren ihre Bettenkapazitäten in den Krankenhäusern um. So werden ganze „aseptische“ Stationen umgewidmet und neue flexible Intensivstationen für die Behandlung von COVID-19-Patienten eingerichtet, während nicht dringende (planbare) Eingriffe und Behandlungen verschoben werden. In Frankreich werden Feldkrankenhäuser der Armee entsprechend umfunktioniert.
In Deutschland hat die Regierung den Krankenhäusern Bonuszahlungen für die Schaffung zusätzlicher Intensivbetten zugesichert. Wichtig ist auch, dass Kliniken mit Kapazitätsengpässen einen Überblick darüber haben, in welche Krankenhäuser sie ihre Patienten verlegen können. Zu diesem Zweck haben das Robert Koch-Institut (RKI), die Deutsche Krankenhausgesellschaft (DKG) und die Deutsche Interdisziplinäre Vereinigung für Intensiv- und Notfallmedizin (DIVI) am 17. März eine Website freigeschaltet, auf der alle Krankenhäuser tagesaktuell ihre verfügbaren Kapazitäten an Intensivbetten mit Beatmungsmöglichkeit angeben sollen. Diese Plattform dürfte es Intensivmedizinern erleichtern, schnell freie Behandlungskapazitäten in ihrer Region zu finden.
In den Vereinigten Staaten wurden Maßnahmen ergriffen, um mehr Patienten eine telemedizinisch überwachte Therapie im eigenen Zuhause zu ermöglichen. Dabei handelt es sich um Patienten, die medizinisch stabil sind und zu Hause versorgt werden können oder die nach der stationären Behandlung einer bestätigten COVID-19-Infektion aus dem Krankenhaus entlassen werden.
Das Europäische Zentrum für die Prävention und die Kontrolle von Krankheiten (ECDC) hat im Februar 2020 eine Checkliste zur Vorbereitung von Krankenhäusern auf die Versorgung von COVID-19-Patienten erstellt. Die Checkliste soll aktualisiert werden, wenn neue Informationen vorliegen.
Sie umfasst u. a. folgende Elemente:
Zusammenstellung eines Kern-Leitungsteams für den Umgang mit COVID-19, das aus einem Mitglied der Krankenhausleitung, den Verantwortlichen des Krankenhauses für die Infektionsbekämpfung, einem Experten für Infektionskrankheiten sowie Fachpersonal der Intensivstation und der Notaufnahme bestehen sollte. Zusätzlich sind interne und externe Hauptanlaufstellen zu benennen.
Personelle, materielle und einrichtungsbezogene Kapazitäten (in diesem Policy Brief als personelle, materielle und räumliche Kapazitäten bezeichnet). Darunter fällt u. a. die Ermittlung der Kapazitäten des Gesundheitspersonals für kurzfristige Bedarfsspitzen in den Bereichen Triage, Notaufnahme, intensivmedizinische Versorgung, Labor und den Stationen, auf denen die Patienten untergebracht werden, sowie die Berechnung der maximalen Kapazität der Einrichtung, insbesondere die maximale Anzahl der auf der Intensivstation verfügbaren Betten und Beatmungsgeräte einschließlich der erforderlichen personellen Kapazitäten und Materialkapazitäten).
Handhygiene, persönliche Schutzausrüstung und Abfallentsorgung. Hierzu zählt u. a. die Vorhaltung angemessener Mengen an Handdesinfektionsmitteln auf Alkoholbasis für Mitarbeiter und Patienten sowie Masken und sonstiger Ausrüstung zum Schutz vor Schmier- und Tröpfcheninfektion.
Triage, Erstkontakt und Priorisierung. Dies betrifft u. a. Verfahren zur Trennung von Verdachtsfällen von anderen Patienten, Isolationsverfahren sowie Verfahren zur Priorisierung von Patienten (z. B. Entlassungskriterien, Kriterien für den Aufschub planbarer stationärer Behandlungen oder Eingriffe).
Patientenunterbringung und Besuchsregeln. Unter anderem müssen die Kapazitäten an Isolationsbetten und Intensivbetten evaluiert und der Zugang von Besuchern zu der Einrichtung geregelt werden.
Zu den Lehren aus der derzeitigen Krise gehört, dass die Fähigkeit, personelle, materielle und räumliche Kapazitäten für Bedarfsspitzen zu schaffen, ein wesentliches Merkmal resilienter Gesundheitssysteme ist. Übermäßige freie Ressourcen würden auf längere Sicht eine Fehlallokation dringend benötigter Ressourcen darstellen, zumal die Gesundheitssysteme durch chronische Krankheiten, Bevölkerungsalterung, gestiegene Erwartungen der Bürger und kostspielige neue Technologien ohnehin einer zunehmenden Belastung ausgesetzt sind. Die COVID-19-Krise zeigt, worauf es stattdessen ankommt: Flexibilität und Anpassungsfähigkeit bei der Nutzung der vorhandenen Ressourcen sowie Pläne zur Bewältigung plötzlicher Bedarfsspitzen.
Digitale Daten und Tools zur Verbesserung der Überwachung und Versorgung nutzen
Die Bedeutung verlässlicher, aktueller Informationen für die Bewältigung von Krankheitsausbrüchen kann gar nicht genug betont werden. Digitale Technologien und Vernetzung bieten neue Möglichkeiten, um Daten für die Entscheidungsfindung vor, während und nach derartigen Ausbrüchen zu sammeln, zu verknüpfen, zu pflegen, zu analysieren, zu präsentieren und zu nutzen. Der digitale Wandel verbessert die Fähigkeiten der Länder zur Erkennung, Prävention und Bewältigung von COVID-19 sowie zur anschließenden Erholung von der Epidemie. Gleichzeitig sollten die Länder die mit einer raschen Digitalisierung verbundenen Risiken steuern. So besteht beispielsweise die Gefahr, dass Ressourcen auf potenziell ineffektive digitale Tools verwendet werden oder dass Ungleichheiten verstärkt und Persönlichkeitsrechte verletzt werden – sowohl während der Epidemie als auch in der Zeit danach.
Der digitale Wandel verbessert die Fähigkeiten der Länder zur Erkennung, Prävention und Bewältigung von COVID-19 sowie zur anschließenden Erholung von der Epidemie. Dabei sollten aber auch Risiken wie die Verletzung der Persönlichkeitsrechte adressiert werden.
Erkennung: Routinedaten und Big Data für die Frühwarnung und Überwachung sowie für digitale Diagnosen nutzen
Länder mit standardisierten nationalen elektronischen Patientenakten, die hochwertige Daten erheben, können nicht nur die durch Labortests bestätigten Fälle an Frühwarn- und -reaktionssysteme übermitteln, sondern auch Routinedaten aus solchen Systemen extrahieren, die eine Echtzeitüberwachung ermöglichen. Nur acht OECD-Länder8 und Singapur verfügen über eine hohe technische und operative Bereitschaft, Informationen aus elektronischen Patientenakten zu gewinnen9. Allerdings müssen Beschränkungen der Nutzung dieser Daten für Überwachungszwecke oder klinische Studien u.U. aufgehoben werden (Oderkirk, 2017[4]).
Einige Länder haben nationale Daten genutzt, um die Eindämmung des Ausbruchs zu unterstützen (Wang, C., C. Ng und R. Brook, 2020[5]). Konkret wurden dazu Echtzeit-Gesundheitsdaten aus den bestehenden Datenbanken der Krankenversicherungen mit anderen Daten, wie z. B. Zoll- und Einwanderungsdaten, verknüpft. Wenn ein Leistungserbringer im Gesundheitswesen die Krankenversicherungskarte eines Patienten einliest, der dort einen Termin hat, kann auf der Grundlage der Reisedaten des Patienten und der klinischen Symptome eine Warnmeldung ausgegeben werden. Diese Daten können analysiert werden, um Patienten mit schweren Atemwegsbeschwerden als Verdachtsfälle zu erkennen und auf COVID-19 zu testen.
Big Data außerhalb des Gesundheitssystems – z. B. Daten aus sozialen Medien und Internetsuchmaschinen, aber auch Umwelt- und Satellitendaten – können ebenfalls hilfreich sein. Das kanadische Unternehmen BlueDot, das maschinelles Lernen nutzt, um Medien weltweit nach Informationen zu verschiedenen Infektionskrankheiten zu durchsuchen, zählte zu den ersten, die auf COVID-19-Fälle aufmerksam wurden10. Es war jedoch nicht das einzige: Auch der Dienst HealthMap aus Boston und das US-amerikanische Unternehmen Metabiota waren dem Ausbruch bereits früh auf der Spur11. Diese Art von dank Big Data gewonnenen Erkenntnissen könnten besonders nützlich sein, wenn sie mit den herkömmlichen Daten der Gesundheitssysteme verknüpft werden. In den Vereinigten Staaten beispielsweise arbeiten die Centers for Disease Control and Prevention (CDC) mit Wissenschaftlern zusammen, um selbstlernende Algorithmen mit Verwaltungsdaten der CDC, Google-Suchanfragen und Twitter-Aktivitäten zu füttern und so die Zahl an Infektionen in Echtzeit vorherzusagen12. Mindestens acht weitere OECD-Länder13 verknüpfen regelmäßig wichtige nationale Gesundheitsdatensätze aus allen Bereichen des Gesundheitssektors zu Überwachungs- und Forschungszwecken.14
In Korea und Israel werden Smartphones und Mobilfunkdaten zur Erkennung und Kontrolle genutzt. In Korea werden per Textnachricht genaue Bewegungsdaten an Anwohner geschickt, wenn eine Person positiv auf das Virus getestet wird und das CDC nicht alle potenziellen Kontaktpersonen ausfindig machen kann15. Es gibt auch einige private Dienste, die die Bewegungen von Patienten mit bestätigter Infektion auf einer Karte anzeigen. Israel wiederum nutzt Mobilfunkdaten, um Menschen zu finden, die zu positiv getesteten Patienten Kontakt hatten, und sie per Textnachricht darüber zu informieren, dass sie gesetzlich dazu verpflichtet sind, sich für 14 Tage in Quarantäne zu begeben16. Ihre Mobilfunkdaten werden überwacht, um sicherzustellen, dass sie zu Hause bleiben. In einigen Ländern werden bei der Einreise elektronische Tools eingesetzt (z. B. ein QR-Code mit zugehörigem Online-Formular, auf dem die Reisenden ihren Abflugort und Reiseverlauf der vergangenen 14 Tage angeben müssen), um die Erhebung der Reisedaten von Passagieren in einem digitalen Format zu erleichtern (Wang, C., C. Ng und R. Brook, 2020[5]). Hochrisikopatienten werden unter Quarantäne gestellt.
Diese Ansätze unterstützen zwar die Bemühungen, die Ausbreitung des Virus einzudämmen, sie können jedoch auch Fragen in Bezug auf den Datenschutz und die persönlichen Freiheitsrechte aufwerfen. In all diesen Ländern stellt die Überwachung der Bewegungen ihrer Bürger eine Verletzung der Persönlichkeitsrechte dar. Es ist wichtig zu gewährleisten, dass solche Maßnahmen sowohl notwendig sind als auch zeitlich begrenzt, sodass die Grundrechte der Bürger in demokratischen Gesellschaftsordnungen nicht ausgehebelt werden.
Darüber hinaus entstehen derzeit neue digitale Technologien, die mehr und schnellere Tests von Verdachtsfällen ermöglichen sollen. In China entwickelte KI-Modelle lernen von CT-Scans, um eine raschere Auswertung der Aufnahmen zu unterstützen17. Tragbare COVID-19-Testsets nach dem Prinzip „lab on a chip“ („Labor auf einem Chip“) verarbeiten Patientenproben rascher als herkömmliche Laborverfahren und wurden in Gesundheitseinrichtungen in Singapur vorläufig zugelassen18.
Hier kommt es entscheidend auf ein ausgewogenes Vorgehen an, um einerseits für eine weite Verbreitung dieser neuen, digital gestützten Diagnoseverfahren zu sorgen – vor allem in Ländern, in denen es an Ressourcen mangelt – und andererseits weiterhin ihre Treffsicherheit, Belastbarkeit und Praxistauglichkeit zu überwachen und zu evaluieren.
Prävention: Digitale Technologien einsetzen, um die Öffentlichkeit zu informieren und den physischen Kontakt einzuschränken
Telemedizin hat viele potenzielle Vorteile im Kontext von COVID-19: Personen mit nur leichten Symptomen können von zu Hause aus ärztlichen Rat einholen. Dadurch entfällt die Ansteckungsgefahr für andere, darunter die dringend benötigten medizinischen Fachkräfte, aber auch für sie selbst, wenn sie gar nicht mit dem Virus infiziert sind. Zugleich bleiben die physischen Kapazitäten in medizinischen Versorgungseinrichtungen Patienten in kritischem Zustand sowie Patienten mit schweren, nicht durch COVID-19 bedingten Erkrankungen vorbehalten. Telemedizin, d. h. die Nutzung von Informations- und Kommunikationstechnologien zur Gesundheitsversorgung und -förderung aus der Ferne, u. a. auch durch nichtklinische Dienstleistungen und Bildungsmaßnahmen, kam bereits bei früheren Krankheitsausbrüchen wie z. B. Ebola und Zika19 zum Einsatz. Sie umfasst eine Reihe von Tools und Anwendungen, um die Ausbreitung zu verhindern: Neben Videokonsultationen mit Gesundheitsfachkräften kommen auch automatisierte Chatbots zum Einsatz, die Symptome abfragen und aktuelle Ratschläge erteilen können20,21. Dabei ist aber wichtig, dass die Chatbots oft genug aktualisiert werden, da sich die Lage bei Epidemien häufig verändert (z. B. werden wiederholt neue Reisewarnungen und Behandlungsleitlinien herausgegeben).
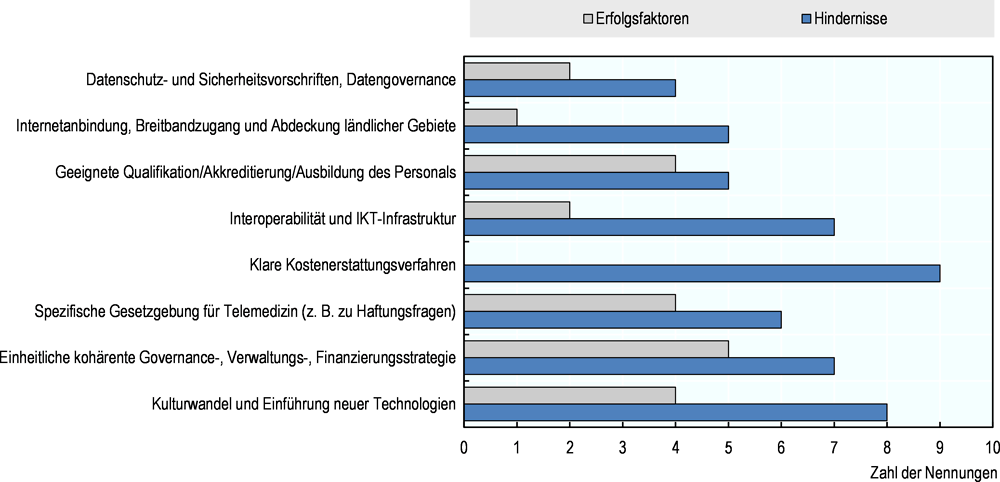
Quelle: Oliveira Hashiguchi (2020[6]), “Bringing health care to the patient: An overview of the use of telemedicine in OECD countries”, http://dx.doi.org/10.1787/8e56ede7-en.
Im OECD-Raum ist Telemedizin gegenwärtig zwar wenig verbreitet (Oliveira Hashiguchi, 2020[6]), doch Frankreich, England, Japan und die Vereinigten Staaten lockern derzeit die regulatorischen Hindernisse (vgl. Abbildung 8). Hochrangige Vertreter von Regierungen und aus dem Gesundheitswesen drängen zudem aktiv auf ihren Einsatz im aktuellen Kontext. So wurden in Frankreich und den Vereinigten Staaten beispielsweise die Beschränkungen im Hinblick auf die Kostenerstattung aufgehoben. Patienten können nun per Fernsprechstunde jeden Arzt konsultieren, der Telemedizin anbietet – unabhängig davon, ob sie in der Vergangenheit Praxispatienten des betreffenden Arztes waren oder nicht. In den Vereinigten Staaten hat das Department of Health and Human Services nunmehr bestimmte Voraussetzungen für den Einsatz der Telemedizin im Rahmen des Medicare-Systems aufgehoben22. Einige Hindernisse für den breiteren Einsatz, wie z. B. der Zugang zu Breitbandnetzen, werden sich kurzfristig jedoch kaum beheben lassen. Dies verdeutlicht die Notwendigkeit, die Gesundheitsversorgung im ländlichen Raum und in Gegenden mit geringer Ressourcenausstattung zu verbessern.
Bewältigung: Personen überwachen, bei denen COVID-19 diagnostiziert wurde
Telemedizin wird eingesetzt, um den Gesundheitszustand bzw. die Genesung von Patienten zu überwachen, bei denen COVID-19 diagnostiziert wurde – sowohl Personen mit weniger schweren Symptomen, die zu Hause bleiben können, als auch kritischere Fälle, die ins Krankenhaus müssen. Telemonitoring kommt bereits in mindestens 14 OECD-Ländern zum Einsatz, um vorwiegend chronisch Kranke zu betreuen (Oliveira Hashiguchi, 2020[6]); Korea23, Israel24 und Hongkong (China)25 nutzen nun auch Wearables, d. h. vernetzte, am Körper getragene Sensoren, sowie Kommunikationstechnologien, um COVID-19-Patienten zu Hause fernzuüberwachen. Dies dient einerseits dazu, Anzeichen für eine mögliche Zustandsverschlechterung zu erkennen, und andererseits den Gesundheitsforschern zu helfen, den Krankheitsverlauf besser zu verstehen. In China26, Israel27 und den Vereinigten Staaten28 nutzen Krankenhausärzte Roboter, um die physischen Interaktionen auf das Wesentliche zu beschränken. Roboter können außerdem bei der Essensausgabe helfen und sogar Räume sterilisieren29.
Erholung: Aus dieser Krise lernen und die Resilienz für die nächste Epidemie steigern
Wenn die Krise abklingt, sollten die Länder Lehren aus COVID-19 ziehen, um sich für künftige Krankheitsausbrüche zu wappnen, wie Korea dies nach der SARS-Epidemie von 2003 tat (Wang, C., C. Ng und R. Brook, 2020[5]). Weltweite Gesundheitskrisen verdeutlichen, wie wichtig die grenzüberschreitende Verfügbarkeit kohärenter, vergleichbarer und aktueller Daten ist – auf nationaler wie internationaler Ebene. Das Gesundheitswesen hinkt anderen Sektoren bei der Entwicklung eines harmonisierten Datengovernancekonzepts und globaler Standards für die Terminologie und den Austausch von Gesundheitsdaten deutlich hinterher (OECD, 2019[7]). Wenn der Austausch und die Verknüpfung von Daten dringend notwendig wären, liegen die Daten in vielen Ländern dann abgeschottet in getrennten Systemen und können kaum in vollem Umfang und nur mit erheblichen Verzögerungen ausgetauscht werden. Dies gilt insbesondere für dezentrale, föderal organisierte Gesundheitssysteme, in denen subnationale Gebietskörperschaften ihre eigene Infrastruktur und Governance für Gesundheitsdaten entwickelt haben, die in der Regel nicht mit anderen Regionen abgestimmt sind und die daher nicht als Grundlage für eine einheitliche Reaktion dienen können (Carinci, 2020[8]).
Die Gesundheitssysteme müssen gestärkt werden, damit sie nahezu in Echtzeit Daten liefern können, die über nationale und regionale Grenzen hinweg Überwachungs- und Notfallmaßnahmen ermöglichen. Zudem werden Governancerahmen für Gesundheitsdaten benötigt, um die Persönlichkeitsrechte zu schützen. Dies umfasst u. a. Systeme für sicheren Datenaustausch, automatische Datenextraktion aus klinischen Aufzeichnungen und sichere Datenzugangsmechanismen für die Forschung. Wie bei jedem Allmendeproblem ist es unwahrscheinlich, dass einige wenige Länder dieses Problem allein lösen können. Multilaterale Maßnahmen sind von grundlegender Bedeutung, um beispielsweise die Ausbreitung über Landesgrenzen hinweg zu verfolgen, Daten zu wirksamen Eindämmungsmaßnahmen und Behandlungsmethoden auszutauschen und sicherzustellen, dass die internationalen Lieferketten für medizinische Güter funktionieren.
Die Erforschung und Entwicklung von Impfstoffen und Medikamenten durch eine effektive Politik fördern
Seit dem Ausbruch von COVID-19 wurden beeindruckende Anstrengungen unternommen, um Diagnosemethoden, Impfstoffe und Behandlungsmöglichkeiten zu entwickeln. Die Genomsequenz des neuen Coronavirus wurde bereits am 11. bzw. 12. Januar 2020 veröffentlicht. Forscher, Health-Tech-Unternehmen und die Pharmaindustrie ziehen an einem Strang. Privatunternehmen und öffentlicher Sektor haben Kooperationen angekündigt, die sich vielfach auf bestehende Netzwerke wie die CEPI (Coalition for Epidemic Preparedness Innovations) und die europäische Initiative IMI (Innovative Medicines Initiative) stützen. Seit dem 1. Januar 2020 wurden mehrere neue klinische Studien angemeldet. Einige werden bereits durchgeführt, andere befinden sich noch in der Planungsphase. Die meisten betreffen Medikamente. Aufgrund früherer Arbeiten zu SARS und MERS besteht die Hoffnung, dass es schneller als gewöhnlich gelingen wird, einen Impfstoff sowie wirksame Therapien zu entwickeln.
Trotz der beeindruckenden Forschungsanstrengungen werden jedoch kaum rechtzeitig Impfstoffe verfügbar sein, um auf die derzeitige Pandemiewelle zu reagieren. Auf kurze Sicht dringend notwendig sind Einwegschutzmaterial, Ausstattung für Intensivstationen (siehe weiter oben) und Schnelltests. Außerdem gilt es, mehr Evidenz zur Wirksamkeit bereits existierender Medikamente zu sammeln, die zur Behandlung von COVID-19 genutzt werden könnten. Die durch die aktuelle Pandemie angekurbelten Anstrengungen in Forschung und Entwicklung (FuE) müssen zudem auch auf Dauer aufrechterhalten werden. Außerdem muss dafür gesorgt werden, dass die entwickelten Produkte (Arzneimittel, Tests und letzten Endes auch Impfstoffe) dort verfügbar sind, wo sie am dringendsten gebraucht werden.
Die FuE-Finanzierung und -Tätigkeit hat seit dem COVID-19-Ausbruch stark zugenommen
Ähnlich wie während früherer Epidemien oder Pandemien sind die Finanzierungszusagen für FuE seit dem Ausbruch von COVID-19 stark gestiegen. Verschiedene OECD-Länder und nichtstaatliche Organisationen haben zusammen bereits mindestens 830 Mio. USD zugesagt (Stand Freitag, 13. März).30 Dies umfasst u. a. Zusagen der Coalition for Epidemic Preparedness Innovations (CEPI) in Höhe von 100 Mio. USD für Impfstoffe, weitere 125 Mio. USD, die von der Gates Foundation, vom Wellcome Trust und von Mastercard über ihre Gemeinschaftsinitiative „COVID-19 Therapeutics Accelerator“ für die Entwicklung von Medikamenten bereitgestellt werden, mehr als 205 Mio. USD der Europäischen Union31 für Impfstoffe und Behandlungsmethoden sowie Zusagen verschiedener OECD-Länder. In diesem Betrag noch nicht berücksichtigt sind die Investitionen der Wirtschaft und die Zusagen der Nicht-OECD-Länder.
Dadurch sind die FuE-Aktivitäten in Bezug auf SARS-CoV-2 und andere Coronaviren, die Atemwegserkrankungen verursachen, seit Anfang 2020 erheblich gestiegen. Um rasche Forschungsfortschritte zu ermöglichen, veröffentlichten Wissenschaftler in China bereits im Januar 2020, kurz nach Ausbruch der Krankheit, die Genomsequenz des neuen Coronavirus. Zwischen dem 1. Januar und Mitte März 2020 wurden 361 klinische Studien zu Coronaviren angemeldet – im Vergleich zu 14 zwischen 2007 und 2019 (Abbildung 9).
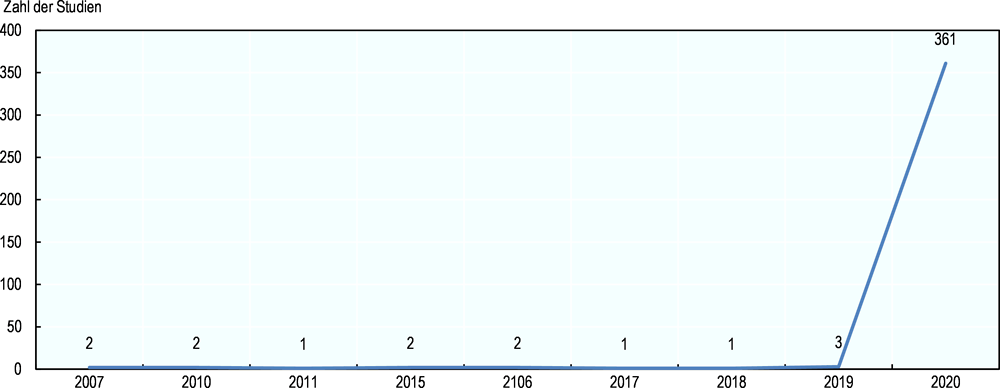
Anmerkung: 83 % der 361 im Jahr 2020 registrierten Studien wurden in China angemeldet.
Quelle: OECD-Analysen unter Nutzung der Datenbank der International Clinical Trials Registry Platform (ICTRP) der WHO (2020).
Fortschritte an verschiedenen Fronten
Derzeit werden Studien zu Diagnose, Behandlung und Impfstoffen durchgeführt.
Diagnosetests können relativ schnell entwickelt werden, es kann jedoch Engpässe bei der Herstellung, Verteilung und Durchführung geben. Bei der International Clinical Trials Registry Platform (ICTRP) der WHO sind 23 klinische Studien registriert, die der Entwicklung von Diagnosetests dienen. Im Fokus stehen u. a. Technologien zur Beschleunigung der Extraktion der Proben und deren Verarbeitung. Dabei werden sowohl die derzeit übliche Echtzeit-Polymerase-Kettenreaktion (rRT-PCR), als auch Methoden der zweiten Generation verwendet, die zu Schnelltests führen können. Solche Schnelltests erfordern keine Verarbeitung im Labor32 und könnten deshalb die Testraten deutlich erhöhen. Die nicht auf PCR basierenden Testmethoden sind bisher aber noch nicht zuverlässig genug. Bis zum 13. März 2020 hatte die FDA der Vereinigten Staaten für vier neue Tests auf der Basis von RT-PCR eine Notfallzulassung (Emergency Use Authorization – EUA) erteilt.33
Eine Möglichkeit, schnell neue Medikamente zu finden, besteht darin zu prüfen, inwieweit Arzneimittel, die derzeit bei anderen Krankheiten verwendet werden, bei der Behandlung von COVID-19 wirksam sind. Das bedeutet, dass die Forscher sich auf Frühphasenstudien stützen können, in denen Dosierung und Sicherheit bereits getestet wurden. Dadurch ist es möglich, schneller mit den klinischen Studien zu beginnen, um die Wirksamkeit prüfen. Die meisten bei der ICTRP registrierten klinischen Studien beziehen sich auf Arzneimittel (225). Dabei handelt es sich u. a. um Arbidol (ein antivirales Medikament zur Behandlung von Grippe), Lopinavir/Ritonavir (ein Kombinationspräparat für die Behandlung und Prävention von HIV/AIDS) und Tocilizumab (ein Immunosupressivum, das derzeit hauptsächlich für die Behandlung von rheumatoider Arthritis und systemischer juveniler idiopathischer Arthritis, einer schweren Form von Arthritis bei Kindern, angewendet wird).
Bei den Impfstoffen stützen sich die derzeitigen Arbeiten auf FuE-Fortschritte bei früheren Coronaviren. SARS-CoV-2 weist eine 80%ige Übereinstimmung mit SARS-CoV-1 auf, dem Coronavirus, das die SARS-Pandemie von 2003 ausgelöst hatte. Mehrere vielversprechende Impfstoffkandidaten für Coronaviren sind bereits verfügbar (Chen et al., 2020[9]). Bisher wurden sieben Studien für Impfstoffe gegen Coronaviren bei der ICTRP registriert, für drei Studien werden derzeit Teilnehmer gesucht.
Die Politik sollte den dringendsten Vorhaben zur Bewältigung der Pandemie Priorität geben, die längerfristigen FuE-Anstrengungen aber nicht vernachlässigen
Selbst wenn die Entwicklung schneller voranschreiten sollte als gewöhnlich, wird es trotz dieser beeindruckenden Anstrengungen nicht gelingen, rechtzeitig Impfstoffe und Medikamente bereitzustellen, um die aktuelle Pandemiewelle einzudämmen und die Behandlung der Patienten in dieser Phase zu unterstützen. Die Entwicklung von Impfstoffen und Arzneimitteln für COVID-19 kann aber sicherlich beschleunigt werden, indem bereits zugelassene Medikamente umgewidmet, eingestellte Entwicklungsprojekte wiederaufgenommen, effizientere klinische Studien konzipiert und Schnellzulassungen ermöglicht werden. Die Politik muss handeln, um die FuE-Tätigkeit für die Entwicklung von Diagnosetests, Medikamenten und Impfstoffen zu fördern, auch auf längere Sicht. Wichtig ist dabei insbesondere Folgendes:
1. Es müssen mehr Mittel für FuE bereitgestellt und neue Ansätze zur Verbesserung der FuE gefunden werden
Die politische Reaktion auf die Pandemie sollte nicht auf der Annahme basieren, dass schnell neue Produkte verfügbar sein werden. Obwohl bereits viel Geld bereitgestellt wurde, um Impfstoffe und neue Behandlungsmethoden zu entwickeln – z. B. im Rahmen der CEPI, der IMI und zahlreicher anderer Initiativen –, dürften weitere Fördermittel notwendig werden.
Im Rennen um neue Therapien sind neben Finanzierungszusagen auch neue Ansätze wichtig. So kann beispielsweise künstliche Intelligenz (KI) genutzt werden, um die FuE-Tätigkeit zu beschleunigen und ihre Erfolgsaussichten zu steigern. Ein in London entwickeltes Modell des maschinellen Lernens hat gezeigt, dass ein gegen rheumatoide Arthritis verwendetes Medikament wirksam gegen das Virus sein könnte. Ein Unternehmen mit Sitz in Hongkong (China) hat berichtet, dass seine KI-Algorithmen sechs neue Moleküle designt haben, die die Replikation des Virus stoppen könnten (McCall, 2020[10]). Diese Entwicklungen sind zwar vielversprechend, es ist jedoch ein weiter Weg von Computermodellen zu Studien am Menschen und zur Marktzulassung (siehe nächster Abschnitt). Wir bewegen uns hier auf Neuland. Es ist noch unsicher, ob KI bei der Entwicklung eines Impfstoffs gegen COVID-19 hilfreich sein kann oder ob dadurch nicht Ressourcen beansprucht werden, die besser in der Krankenversorgung eingesetzt werden sollten (z. B. für Beatmungsgeräte und Schutzmasken). Dies wäre mit hohen Opportunitätskosten verbunden (Freedman, 2019[11]).
2. Die Zulassung muss beschleunigt werden
Die Regierungen können schon heute dafür sorgen, dass neue Produkte rasch verfügbar sind, sobald ihre Entwicklung abgeschlossen ist. Beispielsweise können sie Vereinbarungen zur Nutzung bestehender beschleunigter Zulassungsverfahren für Impfstoffe und Arzneimittel treffen. Für die Zulassung neuer Tests und Medikamente können Schnell- und Notfallverfahren eingerichtet werden. Außerdem sollten die Zulassungsbehörden auf internationaler Ebene vereinbaren, ihre Anstrengungen zu koordinieren um sicherzustellen, dass keine unterschiedlichen Standards gelten und die für die Zulassung in einem Staat genutzte Evidenz auch in anderen Staaten ausreicht.
3. Als Gegenleistung für die Zusage, Impfstoffe und Medikamente nach der Zulassung allgemein verfügbar zu machen, sollten öffentliche Mittel bereitgestellt werden
Die Regierungen sollten schon vor Erteilung der Zulassung öffentliche Mittel für den Aufbau von Kapazitäten zur Produktion von Impfstoffen und Arzneimitteln bereitstellen. Als Gegenleistung sollten die Produkte nach der Zulassung zu moderaten Preisen allgemein verfügbar und zugänglich sein.
Die Regierungen sollten schon vor Erteilung der Zulassung öffentliche Mittel für den Aufbau von Kapazitäten zur Produktion von Impfstoffen und Arzneimitteln bereitstellen. Als Gegenleistung sollten die Produkte nach der Zulassung allgemein und zu moderaten Preisen verfügbar sein.
Es gilt zu vermeiden, dass Investitionen in Produktionsanlagen zur Massenherstellung von Medikamenten oder Impfstoffen erst getätigt werden, wenn diese Produkte die Marktzulassung erhalten haben. Öffentliche Fördermittel können helfen, die Produktionskapazitäten und die Produktion zu steigern, um die Zeit zwischen der Zulassung und der Produktion eines Medikaments oder Impfstoffs zu verkürzen.
4. Die Länder dürfen beim Zugang zu neuen Medikamenten nicht nur an sich selbst denken
Einige Länder könnten versucht sein, Exportbeschränkungen einzuführen, um das inländische Angebot zu schützen. Es gibt Evidenz dafür, dass einige Länder bereits derartige Beschränkungen für den Export von Arzneimitteln eingeführt haben, beispielsweise Indien. Dabei droht auch die Gefahr von Höchstgrenzen für den Export von medizinischen Schutzausrüstungen, die in einigen Ländern, z. B. in Europa, sehr knapp sind. Wenn ein Medikament oder Impfstoff entwickelt wird, muss zudem ein internationaler Wettlauf um den Zugang zu den ersten Produktionslosen verhindert werden. Eine internationale Verpflichtung, derartige Maßnahmen in der COVID-19-Zeit zu unterlassen, wäre wünschenswert um sicherzustellen, dass wirksame Impfstoffe oder Arzneimittel zuerst dorthin kommen, wo sie am dringendsten gebraucht werden und am meisten bewirken können.
5. Der Entwicklungsprozess muss abgeschlossen werden, damit wir für künftige Krisen gewappnet sind
Vorübergehend stark erhöhte Finanzierungsmittel können dauerhafte Investitionen zur Vorbereitung auf künftige Krankheitsausbrüche nicht ersetzen. Den jüngsten Ankündigungen der Industrie zufolge dürfte es wenigstens 12-18 Monate dauern, einen neuen Impfstoff zu testen – und das könnte noch optimistisch veranschlagt sein. Entwicklungsanstrengungen sind riskant und teuer. Aber vor allem sind sie zeitaufwendig. Die Zulassungswahrscheinlichkeit von Impfstoffen, die Phase 1 der klinischen Studien erreichen, liegt Schätzungen zufolge zwischen 12 % und 33 %, nach etwa 7-9 Testjahren (Pronker et al., 2013[12]; Wong, C., K. Siah und A. Lo, 2019[13]; Sertkaya et al., 2014[14]). Ein erfolgreicher Wirkstoffkandidat für Infektionskrankheiten wird in der Regel ungefähr 7 Jahre getestet, von denen 2-3 Jahre allein für den Wirksamkeitsnachweis der Phase 3 benötigt werden. Nur jeder vierte Kandidat, der in Phase 1 eintritt, wird letztlich zugelassen (Wong, C., K. Siah und A. Lo, 2019[13]). In diesen Schätzungen ist die für die vorklinische FuE erforderliche Zeit noch nicht berücksichtigt. Bei Ausklammerung der Opportunitätskosten des Kapitals sind schätzungsweise 700 Mio. USD erforderlich, um ein einziges neues Medikament zu entwickeln (Wouters, O., M. McKee und J. Luyten, 2020[15]). Die Schätzungen für die Entwicklung von Impfstoffen liegen in der gleichen Größenordnung.
Ein Impfstoff zur Prävention von COVID-19 und neue Arzneimittel zur Behandlung der Krankheit werden wahrscheinlich nicht rechtzeitig verfügbar sein, um auf die erste Welle der derzeitigen Pandemie zu reagieren. Die bei diesen Anstrengungen entwickelten Produkte können jedoch helfen, künftige Krankheitsausbrüche einzudämmen. Selbst wenn SARS-CoV-2 verschwinden oder sich zu einer saisonalen Infektion entwickeln sollte, müssen in Zukunft weiterhin Impfstoffe entwickelt werden. Mehr als 15 Jahre nach dem Ausbruch der SARS-Pandemie im Jahr 2003 gibt es immer noch keinen effektiven Impfstoff und keine wirksame Behandlung. Obwohl bekannt war, dass Coronaviren in Tieren eine Gefahr für den Menschen darstellen (Menachery et al., 2015[16]), konnte die Forschung in den Jahren zwischen 2003 und der derzeitigen Pandemie nicht genügend Fördermittel für klinische Studien mobilisieren.34 Wenn damals ein Impfstoff gegen SARS-CoV-1 entwickelt worden wäre, hätte die Entwicklung eines Impfstoffs gegen die derzeitige Pandemie schneller voranschreiten können. Daher sollte über neue Anreizmechanismen wie globale Innovationsfonds, ein Bonussystem für den Markteintritt und frühzeitige Kaufzusagen nachgedacht werden, um diesen Missstand zu beheben.
Literaturverzeichnis
[8] Carinci, F. (2020), “Covid-19: preparedness, decentralisation, and the hunt for patient zero”, BMJ, http://dx.doi.org/10.1136/bmj.m799.
[9] Chen, W. et al. (2020), “The SARS-CoV-2 Vaccine Pipeline: an Overview”, Current Tropical Medicine Reports, http://dx.doi.org/10.1007/s40475-020-00201-6.
[2] European Centre for Disease Prevention and Control (ECDC) Public Health Emergency Team, P. et al. (2020), “Rapidly increasing cumulative incidence of coronavirus disease (COVID-19) in the European Union/European Economic Area and the United Kingdom. 1 January to 15 March 2020.”, Euro Surveill, Vol. 25/11, https://doi.org/10.2807/1560-7917.ES.2020.25.11.2000285.
[11] Freedman, D. (2019), “Hunting for New Drugs with AI: The pharmaceutical industry is in a drug-discovery slump. How much can AI help?”, Nature, S. S50-S53, http://dx.doi.org/10.1038/d41586-019-03846-0.
[10] McCall, B. (2020), “COVID-19 and artificial intelligence: protecting health-care workers and curbing the spread”, The Lancet Digital Health, Vol. 2/4, S. e166-e167, http://dx.doi.org/10.1016/S2589-7500(20)30054-6.
[16] Menachery, V. et al. (2015), “A SARS-like cluster of circulating bat coronaviruses shows potential for human emergence”, Nature Medicine, Vol. 21/12, S. 1508-1513, http://dx.doi.org/10.1038/nm.3985.
[4] Oderkirk, J. (2017), “Readiness of electronic health record systems to contribute to national health information and research”, OECD Health Working Papers, No. 99, OECD Publishing, Paris, https://doi.org/10.1787/9e296bf3-en.
[1] OECD (2020), “Containment and mitigation policy actions are key to fight the COVID-19 pandemic”, OECD, Paris.
[7] OECD (2019), Health in the 21st Century: Putting Data to Work for Stronger Health Systems, OECD Publishing, Paris, https://doi.org/10.1787/e3b23f8e-en.
[6] Oliveira Hashiguchi, T. (2020), “Bringing health care to the patient: An overview of the use of telemedicine in OECD countries”, OECD Health Working Papers, No. 116, OECD Publishing, Paris, http://dx.doi.org/10.1787/8e56ede7-en.
[12] Pronker, E. et al. (2013), “Risk in Vaccine Research and Development Quantified”, PLoS ONE, Vol. 8/3, http://dx.doi.org/10.1371/journal.pone.0057755.
[3] Rhodes, A. et al. (2012), “The variability of critical care bed numbers in Europe”, Intensive Care Medicine, Vol. 38/10, S. 1647-1653, http://dx.doi.org/10.1007/s00134-012-2627-8.
[14] Sertkaya, A. et al. (2014), “Analytical Framework for Examining the Value of Antibacterial Products”, Public Law Research Paper, No. 14-25, Boston University School of Law, Boston, http://ssrn.com/abstract=2641820.
[5] Wang, C., C. Ng und R. Brook (2020), “Response to COVID-19 in Taiwan”, JAMA, http://dx.doi.org/10.1001/jama.2020.3151.
[13] Wong, C., K. Siah und A. Lo (2019), “Estimation of clinical trial success rates and related parameters”, Biostatistics, Vol. 20/2, S. 273-286, http://dx.doi.org/10.1093/biostatistics/kxx069.
[15] Wouters, O., M. McKee und J. Luyten (2020), “Estimated Research and Development Investment Needed to Bring a New Medicine to Market, 2009-2018”, JAMA, Vol. 323/9, S. 844-853, https://jamanetwork.com/journals/jama/article-abstract/2762311.
Kontakt
Stefano SCARPETTA (✉ stefano.scarpetta@oecd.org)
Mark PEARSON (✉ mark.pearson@oecd.org)
Francesca COLOMBO (✉ francesca.colombo@oecd.org)
Frederico GUANAIS (✉ frederico.guanais@oecd.org)
Anmerkungen
Berechnet mit Daten von https://www.cdc.go.kr/board/board.es?mid=a30402000000&bid=0030.
Berechnet mit Daten von https://www.cdc.gov/coronavirus/2019-ncov/cases-updates/testing-in-us.htm.
https://www.wsj.com/articles/inside-the-south-korean-labs-churning-out-coronavirus-tests-11584610667.
Finnland, Estland, Singapur, Israel, Dänemark, Österreich, Kanada, die Slowakische Republik und das Vereinigte Königreich.
Die technische und operative Bereitschaft beruht auf neun Indikatoren: Erfassungsgrad der elektronischen Behandlungsdaten, Informationsaustausch zwischen Ärzten und Krankenhäusern, festgelegter Mindestdatensatz, Nutzung strukturierter Daten, eindeutige Datensatzkennung, Standardisierung der Terminologie und der elektronischen Nachrichtenübermittlung auf nationaler Ebene, rechtliche Vorgaben für die Einführung, Zertifizierung der Softwareanbieter und Anreize für die Einführung.
https://www.technologyreview.com/s/615351/ai-could-help-with-the-next-pandemicbut-not-with-this-one/.
Dänemark, Schweden, Finnland, Norwegen, die Niederlande, Korea, Israel und die Tschechische Republik.
Vorläufige Daten aus dem „OECD Survey of Health Data Use and Governance“ von 2019-2020.
https://www.fiercehealthcare.com/tech/boston-startup-using-ai-remote-monitoring-to-fight-coronavirus.
https://www.vox.com/recode/2020/2/27/21156358/surveillance-tech-coronavirus-china-facial-recognition.
https://healthtechmagazine.net/article/2020/02/5-ways-healthcare-tech-helping-tackle-coronavirus.
Auf der Basis der jüngsten Ankündigungen.
Unter anderem über die öffentlich-private Innovative Medicines Initiative (IMI).

