長期介護部門は、総じて健康上の緊急事態に対処する準備ができていなかった。パンデミック前に長期介護部門で感染制御に関する指針を設けていたのは、OECD加盟国の半数強だった。介護部門における死者数は、COVID‑19の全死亡者数の40%を占めている。死亡者数を抑えるためには、早期の介入が鍵を握っている。COVID‑19の最初の症例から、LTCにおけるCOVID‑19対策に関する指針の実施までの期間が長くなればなるほど、80歳以上の人口100万人当たりの長期介護施設における死亡者数は多くなります。
ほとんどのOECD加盟国は、特に発生初期の数か月間、介護施設への訪問を禁止し、集団行動を削減した。このように、来客やグループ活動が制限されたことで、入居者の暮らし良さ(well-being)が損なわれた。
長期介護部門は、パンデミックの初期段階に検査用具と個人防護具(PPE)を確保を優先しなかった。2020年の第3四半期になっても、20%以上の介護労働者がPPEを使用していなかった。検査に関する知識不足、専門医への相談が十分にできなかったこと、また検査が実施できなかったことなどの理由で、介護施設の入居者や職員の間で症状を正しく認識することができなかった。感染症対策の訓練をより徹底させることで、将来的には予防可能な安全上の失敗を削減することもできる。
介護施設の人口密度が高いと、結果が悪くなる場合が多かった。共用の居室など組織的な問題もあり、感染者の隔離は困難だった。‑例えば、チリの救急センターのような中間介護や、イタリアやルクセンブルグのような医療従事者が常時滞在できるようにする適切な調整といった代替策は、将来の医療危機の際にははるかに迅速に実施される必要がある。
2020年初頭の各国の状況をみると、長期介護人材の配置率が高いほど、感染率および介護施設の死亡率が低かった。職員がウイルスを施設内に持ち込む重大な原因であるため、彼らの施設間の移動を減らすことが、感染拡大の抑制に寄与している。職員を迅速に採用し定着させることは、給与の妥当性や仕事の質といったより構造的な問題に取り組まない限り、依然として難しい。‑また、COVID‑19を労働災害と認定している国は4分の3で、職員の心身の健康を支援する取り組みも強化すべきである。オランダでは、介護施設職員に精神衛生について追加的な指導を受けることができ、フランスでは、支援グループが組織された。
介護サービスと病院とのより良い統合のための指針を作成したOECD加盟国は7カ国、緩和ケアを利用しやすくした国は6カ国だけであった。‑医療システムとの連携がうまくいっていないことが、病院や一時医療に負担がかかっている時期に、長期介護が必要な患者への適切な医療の提供にマイナスの影響を与えた。病院への搬送が遅れたり、不可能な場合、長期介護の現場で適切な診断を行い、呼吸療法の有効性を高めることが代替策となる。
ほぼすべてのOECD加盟国が、長期介護施設のCOVID‑19ワクチン接種を優先させている。OECD諸国全体で、ワクチン接種率が高いと、長期介護を受けている人々と高齢者全体の死亡、入院が少ない。
今後、介護現場の備えを改善するには、人材と物的資源の詳細な知識をもって、また様々なシナリオに対応するための手順を定期的に実施することで、介護施設の備えを評価する必要がある。‑さらに、緊急事態に対する介護現場の対応を強化するには、公衆衛生当局と社会部門の間の調整チャンネルだけでなく、感染症と、施設や入居者の特徴に関する標準化されたデータを用いて、実施される戦略を適切に追跡するメカニズムも必要である。
パンデミック期に長期介護部門が特に脆弱であることが証明された
高齢者は、体が弱く基礎疾患を抱えている人が多いため、COVID‑19による重症化・死亡のリスクが特に高い。高齢者のCOVID‑19の死亡率(注1)は高く、60歳以上の人口100万人あたりの死亡者数は4,500人で、COVID‑19の死亡数全体の90%を占めている (図 1) 。特に、長期介護施設の入居者が大きな影響を受けている。OECD諸国全体で、COVID‑19の死亡者全体の40%は長期介護施設の入居者だった。介護施設に居住する高齢者の死亡率は、80歳以上では人口100万人あたり平均約6000人だが、100万人当たり2000人未満から15,000人を超える国まで幅がある (Rocard, Sillitti and Llena-Nozal, 2021[1])。
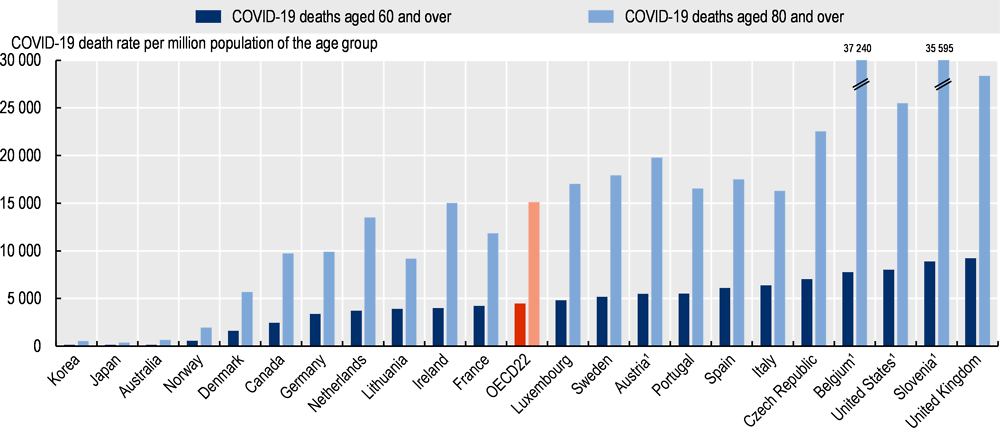
注:2021年5月上旬までの累積死亡者数データ。カナダ、イタリア、英国は4月下旬、チェコ、アイルランド、日本、リトアニア、スロベニアは2月下旬。コーディングと報告方法が各国間で異なっていることが結果の比較可能性に影響する
オーストリア、ベルギー、スロベニア、米国の65歳以上(65+)、85歳(85+)以上のデータ。英国は、イングランドとウェールズを指す。
出典:: COVID‑19 INED (2020[2]), “Demographics of COVID‑19 deaths”, https://dc-covid.site.ined.fr/en/, complemented with 2021 OECD Questionnaire on COVID‑19 and LTC. Eurostat (2021[3]), “Life expectancy by age and sex”, https://appsso.eurostat.ec.europa.eu/nui/show.do?dataset=demo_mlexpec&lang=en, and OECD (2021[4]), “OECD Health Statistics”, https://doi.org/10.1787/health-data-en, for data on demographics (2018).
長期介護現場の緊急事態への備えは不十分だった
COVID‑19危機の発生時、ほとんどのOECD諸国では、総じてパンデミックへの備えと対策が不十分だった。緊急事態への備えがあっても、既存の対策を更新するための追跡、補足が不十分な場合が多く、適切かつタイムリーな対応を妨げていた。ほとんどの場合、既存のパンデミック対策計画は長期介護部門に焦点を当てず優先もしておらず、長期介護施設について全く触れていないことすらあった。8カ国(オーストラリア、オーストリア、フランス、ドイツ、アイスランド、アイルランド、イタリア、スロベニア)では、医療分野全般の緊急対策システムが存在するにもかかわらず、2020年以前はLTCに特化した対策が欠落していた。
15カ国では、長期介護施設における感染管理のためのガイドラインが発行され、7カ国では長期介護部門のための緊急事態準備計画が策定された。例えば、エストニアでは、パンデミック前に危機管理演習を実施し、緊急時の対応能力を検証した。また日本では、水管理・国土保全局と、大規模災害時に発動する対策本部を設置していた。同様に、オーストラリア、フィンランド、オランダ、ベルギーなど、緊急事態の管理専門の機関を持つ国もあった。
COVID‑19のパンデミックが始まって以来、長期介護施設における感染制御に関する国のガイドラインを策定したOECD諸国の割合は、2020年以前の53%から84%に上昇した。2020年以前に長期介護部門を緊急時対策システムに含めていなかったOECD加盟7カ国は、ガイドライン、ウェブページ、対策本部、緊急対策チームといった長期介護に特化した新たな対策を策定した。
早期介入により長期介護現場におけるCOVID‑19の蔓延を抑制
パンデミックの初期段階には、最初の感染者の発生から最初のガイドラインまでの日数が長いほど、介護現場における死亡者数が多かった。(注2) COVID‑19 の打撃が最初に深刻化した国々から得られた教訓は、他の国がパンデミックへの備えを改善し、その影響を緩和するのに有効だった。社会的距離を厳格化することが、地域や病院での死亡率を引き下げる上で重要な役割を果たし、地域社会から長期介護部門への感染にも影響を及ぼした。オーストリアでは、地方自治体が介護施設での検査を強化し、訪問を厳しく制限した地域で、介護施設における死亡率が劇的に低下した (Leichsenring, Schmidt and Staflinger, 2020[5])。
感染の抑え込みが重視されたが、当初は、検査対象の優先順位付けができておらず資材も不足したため妨げられた
当初は人の接触の低減を優先しようとしたが、組織的なハードルに悩まされた
長期介護部門に対する初期のガイダンスは、感染リスクを最小限に抑え、ウイルスの拡散を遅らせることを目的とした抑制と軽減策に集中していた。入居者を施設内から出さないという対策は幅広く行われており、OECD加盟32カ国がこのような措置を実施している。2020年初頭、多くの国々が緊急の理由を除いて介護施設への訪問を禁じ、その後訪問者の受け入れを再開した。チェコでは、初めは訪問を禁止していたが、その後、訪問者が衛生基準に従い、検査を受けることを条件に訪問を許可している。エストニアとハンガリーでは、個人防護具(PPE)を使用し、2メートルの社会的距離を置いた上で、可能であれば特別な会議室や屋外で面会することを条件に、訪問を許可した。趣味の活動などの大人数での活動も厳しく制限された。また、17カ国では、定期的に寝室(個室)で食事をすることが推奨された。また、住民同士の社会的距離を保ちつつではあるが、通常通りの活動を続けた国もあった。例えば、デンマークでは、集団活動と食事は少人数で行われていた。
パンデミック以前には、様々な研究で、介護施設の感染症対策が不十分であるために感染症が発生すると指摘されていた。例えば、ベルギーでは、小規模調査の結果、パンデミックの初期段階において、約15%の介護施設が殺ウイルス剤を持っておらず、19%が医療機器を適切に消毒していなかったことがわかった(Médecins Sans Frontières, 2020[6]) 。逆に、日本は、SARS以降、感染予防と制御の手順が確立され、規制当局と長期介護施設の間の効果的なコミュニケーションチャネルがあり、パンデミック発生時に十分な準備ができた。COVID‑19 感染を予防、制御するには衛生管理を徹底することが重要であるにもかかわらず、調査対象国の約9割が長期介護施設において清掃員などの非介護職員の確保について具体策をとっていなかった。
また、介護施設の組織的な特徴に関連した課題もあった。介護施設での死亡率の高さの要因は、入居者がスペースを共有する共同生活にある。カナダのオンタリオ州の研究によると、介護施設内の人口密度が高いほど、COVID‑19の感染率と死亡率が高かった (Brown et al., 2020[7]) 。スペインの実証によると、死亡率は地域の介護施設の規模の中央値と利用率に関連していた (Fundación de Estudios de Economía Aplicada, 2020[8])。
多人数を収容する部屋は、感染を拡大させるだけでなく、感染者と感染の疑いがある人々を隔離する措置の実施にも支障をきたした。オーストリアでは、介護施設に入居者の二人部屋があるため、完全な隔離はほぼ不可能だった。日本など一部の国々では、感染者を他の施設に移して隔離する方法が徹底されていた。チリでは、厳格な衛生・安全確保手段を立案するとともに、外部施設(中間介護)への隔離、入居者と介護者の事前・事後の検査により、2020年9月までに411人の高齢者の命が救われ、老人ホーム入居者の感染症1468件と重症者の入院857件を回避した (Singer, 2020[9])。
安全性と暮らしのバランスに課題が残る
多くの感染抑制戦略により、長期介護施設の入居者は社会から一層孤立し、場合によっては入居者の精神衛生に重大な影響を及ぼした。多くの介護施設入居者は、重度の機能低下、認知機能の低下、身体の健康状態の悪化、重度の孤独感や社会的孤立を経験し、一方で向精神薬の使用や身体拘束が増加したことを示す実証がある(Stall et al., 2020[10])。
介護施設における安全性と自由度のトレードオフは、長期にわたる課題であったが、COVID‑19で悪化した。オランダの研究によると、入居者一人につき訪問者一人を許可し、介護施設が国のガイドラインに従ったことで、調査対象となった施設では新規のCOVID‑19感染は報告されなかった(Verbeek et al., 2020[11])。家族との対面での面会は、精神状態を改善する可能性がある。‑‑オーストラリアには、コンシェルジュサービスを導入して、来訪者の調整や検査を行ったり、施設内にコミュニケーション専門チームを設置し、入居者とその家族の間の便宜を改善したりしている介護施設がある。こうした取り組みは、十分な追加人員の確保にかかっているため、特別な資金が必要だった。
介護の途絶は、遠隔医療を強化することで部分的に解決された
ほとんどのOECD諸国では、最初の数か月間、全国的にすべてのデイサービスセンターが閉鎖された。この国レベルでのセンターの閉鎖と在宅療養は、大きな影響を与えた。例えば、コロンビアでは第一波の間、54万5,000人以上の高齢者が地域に根差した介護を受けられず、またデイサービスセンターの閉鎖で、チェコでは推定21,000人、ギリシャでは推定25,000人の高齢者が影響を受けた。さらに、OECD加盟18カ国では在宅介護が減少した。また、施設の閉鎖でインフォーマルな介護者がさらなる負担を強いられた。
在宅介護を受けている高齢者の多くは、2020年7月から8月にかけて、感染を恐れて治療をあきらめたり、延期を求められたりした (図 2)。 介護の継続性という点で特に懸念されるのは、介護を受ける人々が理学療法、リハビリテーション、あらゆる種類の身体活動を利用できるかということである。このような懸念を払拭するために、的を射た取り組みを行った国もあった。例えば、スペインのナバラ州では、85%の介護施設が体操や感情を管理するプログラムを実施していた(Fresno, 2020[12]) 。チリでは、COVID‑19感染者向けの隔離施設と組み合わせて、リハビリテーションと再起のための追加予算が組まれた。

注:長期介護施設の入居者とは、65歳で定期的に在宅介護を受けている人々で、SHAREの第7波(2017年)で日常生活または手段的日常生活動作が制約されていると報告した者を指す。あきらめた治療に関する質問は、以下の通り。「コロナの発生以来、あなたはコロナウイルスに感染することを恐れて治療を見送りましたか」、治療の延期に関する質問は、以下の通り。「あなたは診療の予約をしていたが、医師や医療機関がコロナのせいでその延期を決定しましたか」
出典: SHARE‑COVID‑19 wave 8 (data refer to June and August 2020).
ほとんどの国々で、高齢者の治療を継続するための重要な施策のひとつとして、デジタル技術の活用拡大が挙げられている。調査対象となったOECD諸国の半数以上が、パンデミック発生以前には、長期介護部門で遠隔医療サービスの開発に関するプログラムやガイドラインを持っていなかった。パンデミック発生後は、OECD加盟2カ国が、遠隔医療サービスの利用を拡大し、患者と医療部門の遠隔の問診ができるようになったり、介護施設の入居者が施設外にいる親族と連絡を取り合えるようになったりした。‑6カ国(ベルギー、デンマーク、フランス、ハンガリー、アイルランド、ノルウェー)では、遠隔医療サービスの適用率またはs問診料を設定した。調査対象国の3分の2では、介護施設の入居者とその親族との連絡を維持するために、タブレット端末などを使った遠隔サービスが開発された。調査対象国の40%超が、より多くの遠隔管理、データ共有、モニタリング技術を使用している。ハンガリーでは、デジタル遠隔サービ スには遠隔診療の他、入院前のトリアージも含まれている。‑オーストラリアでは、在宅介護を受けている高齢者がタブレット端末の使用について支援を受け、介護施設と医師をつなぐデジタル技術も活用された。
初期の段階では、限られた検査と個人用防護具が普及
パンデミック発生時に、多くのOECD加盟国では、一部の例外を除き、介護部門では総じて個人防護具(PPE)と検査は優先されていなかった。各国が、PPEの入手可能性と検査の利用しやすさを1(問題ない)から5(非常に困難)までで評価したところ、前者が3、後者が4となった。韓国は特に迅速に対応したが、2020年3月からPPEの不足を回避する戦略を策定した。韓国は、物資を管理する作業部会と、介護事業者経由で77万人の雇用者のためにマスク546万枚をタイムリーに配布するためのITシステムを構築した。OECD諸国の中にも、当初は物理的な距離を置くことで十分と認識してPPEを重視しない国があり、2020年の第2四半期と第3四半期には、高齢者介護においてもすべての介護従事者がPPEを着用したわけではなかった(図 3)。
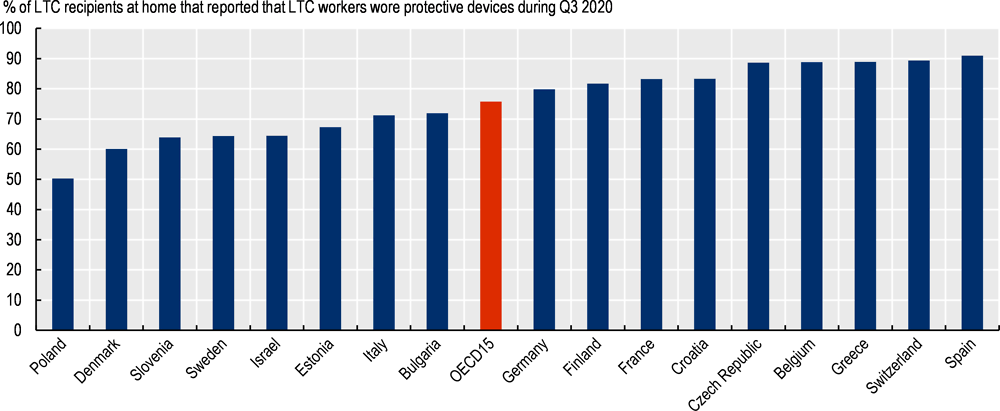
注:長期介護施設の入居者とは、65歳で定期的に在宅介護を受けている人々で、SHAREの第7波(2017年)で日常生活または手段的日常生活動作が制約されていると報告した者を指す。質問は、「あなたの介護をした人々は、マスクや手袋などの保護具を着用していましたか」
出典: SHARE‑COVID‑19 wave 8 (data refer to June and August 2020).
調査対象となったすべてのOECD諸国は、初期のPPE不足から教訓を得て、2021年にはPPEを備蓄したが、最低限の備蓄に関する勧告は国によって異なっている。例えば、リトアニアでは、介護サービスの提供者は、一機関ごとに備蓄30日分、国レベルでは60日分を確保するとしている。ノルウェーでは、自治体が政府当局が提供するウェブ計算機を利用してPPEを発注している。
多くの場合、国や地方自治体が介護施設にPPE供給の資金を提供していた。調査対象国の中で、労働者が自分でPPEを購入しているのはコロンビアとチェコのみ、在宅介護を受けている人々が自分で購入しているのはリトアニアのみであった。また、日本のように、PPEは各LTC施設が自費で購入するが、PPE使用量が急増した場合には、国または地方自治体が無償で提供するハイブリッド型システムを持つ国もある。さらに、国からPPE購入のため助成が介護施設に提供される国もある。
COVID‑19危機の発生時に、介護施設での検査が不十分だったため、感染者の発見と隔離が遅れた。その後、調査対象となったOECD加盟21カ国が、介護施設職員 と入居者の検査能力を向上させる施策を実施した。13カ国では、介護施設が従業員の訓練と設備について支援を受け、11カ国では、施設での検査を促進するための移動チームを設置し、10カ国では、検査費用を捻出するために施設に追加資金を提供した。大多数の国々では、職員と入居者の検査費用を政府が負担した。その他にも、ドイツでは連邦政府が介護施設での検査を支援するボランティアや軍人を供給し資金を提供し、ギリシャでは2021年2月から新しい法律により、病院が介護施設に無償で迅速に検査を提供できるようになるなど、検査能力を向上させる施策があった。
2021年3月までに、ほとんどのOECD諸国が、COVIDのような症状を呈した介護施設職員と入居者、またCOVID‑19の感染者または濃厚接触者と接触した人々に対して検査を行う方針を示した。それでも無症状の症例があるため問題がある。スペインの研究では、2020年4月に介護施設の人々を検査したところ、入居者の約24%、職員の15%が陽性で、その中でも入居者では70%、職員では56%が無症状だった(Borras-Bermejo et al., 2020[13]) 。OECD諸国では入居者と職員に対する定期的な検査の頻度はあまり高くないが、新規入居者を施設に受け入れる前に検査を行うことが義務付けられている場合が多い。
人員増強の取り組みにもかかわらず、労働力不足が続いている
対策本部と移動チームが迅速な対応と介護施設職員を支援した
COVID‑19 パンデミックの際、OECD諸国では対応の一環として対策本部を設置した国が多い。‑これらは、国、地方、施設レベルで組織された専門家のグループから構成され、COVID‑19 危機への対応を管理、調整することを目的としていた。ほぼ半数の国々が長期介護のための特別な対策本部を設置した。介護部門に特化した対策本部が存在しない国々のうち、35%は、対策本部に介護分野の専門家が参加していた(オーストラリア、デンマーク、フランス、ドイツ、ギリシャ、ハンガリー、韓国、オランダ、ポルトガル)。国によっては、危機が発生したときに介入する対策本部を常設しているところもある(デンマーク、韓国)。また、対策本部が介護施設に直接支援を行ったところもある。その例がフィンランドで、自治体が介護施設長、介護施設担当医師、感染症専門医師、その他の関係者で構成する地方対策本部を設置し、国の対策本部と連携して活動していた。
調査対象国の約9割が、職員不足に対応するため、国レベルまたは地方レベルで緊急対策チームを創設した。緊急対策チームは、危機に瀕した介護施設を援助することで、治療の継続を支援した。ほとんどの国々が、様々な産業部門や危機の影響が少ない地域の労働者で構成される緊急対策チームを配備した。その例がイタリアで、人手不足の場合には訪問介護の担当者が老人ホームに配属された。また、オーストラリアでは、高齢者介護の経験者が招集され、ウイルス感染のない地域から緊急事態で人手不足に陥った地域へ配属された。少なくとも4カ国では、軍が必要な施設に人員を配備した(カナダ、チェコ、エストニア、ドイツ)。
熟練労働者の不足が政策の有効性を阻害する
パンデミック時には、病気や隔離により職員数が減少した。介護施設職員は感染リスクが高い。ポルトガルでは、COVID‑19関連が介護施設職員による疾病休暇の約3分の1を占めていた(European Trade Union Institute, 2021[14]) 。現在、多数のOECD加盟国が、介護施設職員が職場でCOVID‑19に感染するリスクを認識している。‑OECD諸国のほぼ4分の3が、COVID‑19を業務上の疾病と認定しており、また少数の国々は勤務中の事故と認定しているが、補償ルールはEU諸国間で大きく異なる(ILO, 2021[15])。
職員の数が少ない介護施設では、感染率が高かった。介護部門には、職員の採用と維持が構造的に難しく、パンデミック時には、調査対象国の半数以上が介護施設に採用のための資金援助を行った。調査対象国の約40%は、介護を学ぶ学生の募集を経済的に支援していた。ベルギー、カナダ(一部の州)、エストニア、フランス、ルクセンブルグ、オランダ、フィンランド(一部の自治体)では、緊急時にボランティアを利用し、介護要員を積極的に増強させた。ポルトガルは外国の学校の卒業証書の認定を急ぎ、ルクセンブルグは外国人労働者と短期契約を結び、オーストラリアでは留学生が一時的に就労を許可された。OECD加盟4カ国(ギリシャ、ドイツ、ルクセンブルグ、ノルウェー)では、労働時間の上限が引き上げられたり撤廃されたりした。
多くの国々が、介護施設職員の格段の努力に報い、労働条件を改善することを決定した。‑調査対象となったOECD諸国の約40%が、介護施設職員の努力に報いるため特別ボーナスを支給した。また、4カ国(チェコ、ドイツ、フランス、韓国)では、パンデミックが始まってから、恒久的に賃金が改善された。長期的には、安定した労使関係を促進するべく団体交渉を活用するなど、さらなる対策が必要になると思われる。
COVID‑19のパンデミックが始まって以来、多くのOECD諸国では、被介護者に対する介護職員の比率が新たな議論の種となった。パンデミックの発生以降に、職員の比率に関するガイドラインを導入した国は4カ国(日本、リトアニア、オランダ、スロベニア)であった。‑カナダのオンタリオ州では、2020年11月に州政府が、2024年までに直接介護の最低時間数を居住者一人当たり平均4時間に引き上げると公約した(注25)。コロンビアは、高齢者の介護ニーズに応じて、職員比率を入居者12人につき1人から入居者20人につき1人の範囲で介護施設ごとに職員比率を設定する規則の採択を進めている。フィンランドでは、高齢者介護法のもと、2023年までに職員比率を0.5から0.7に段階的に引き上げ、介護ニーズを評価して変更することにしている。
パンデミック期に、いくつかの国々では、介護施設職員に感染時の手続きやその他の予防、治療を実施するための特別な訓練を提供することに努めた。調査対象国のうち、17カ国が感染対策、16カ国がPPEの使用、12カ国がその他の安全対策について追加の訓練を実施した。また、8カ国でパンデミック時の緩和ケアについて、また6カ国で心身の健康について、それぞれ特別な研修が行われた。今後も、各国が感染症研修を継続するとともに、安全衛生体制を整えることが重要である。
また、パンデミックは介護施設職員の精神的な健康にも悪影響を及ぼしている。COVID‑19が介護施設で発生するという前例のない事態を受け、多くの国々で介護施設職員向けの精神的な健康についての支援が行われている。調査対象国のうち15カ国は、パンデミックの急性期における精神的支援の一環として、介護施設職員に無料の電話相談を提供した。また、12カ国では、精神的支援のパッケージの一環として、介護施設職員に専門家に相談する機会を提供した。
職員の移動を減らすことで感染を抑制
介護施設職員は、施設の訪問者と同様、潜在的な感染媒体となりうる。例えば、ニュージーランドの調査では、感染者が発生した5施設のうち3施設で、感染は職員に起因するすることが確認されが (Ministry of Health, New Zealand, 2020[16]) 。チェコ、英国、エストニア、ノルウェーなど多くの国々で、週単位の介護施設入居者の陽性者率は、介護施設職員のそれと一致している場合が多く、一般に、感染者発生時には入居者の方が職員よりもピーク時の感染者数が多かった。
多くの介護施設職員が複数のパートタイム労働を掛け持ちしているため、感染抑制戦略の課題として、介護施設間での職員の移動を制限することが挙げられる。12カ国では、COVID‑19特区の設置が政策に盛り込まれた。‑10カ国が複数の現場作業を減らすための政策を導入した。10カ国が介護施設内の職員の交代を減らす政策を開始した。‑一か所の施設で就労させる政策が導入されたのは7カ国で、現場滞在政策(staying-on site policies)は一般的ではなかった。フランスでは、職員が自発的に入居者と同じ場所にいる施設では、他の施設よりも感染率がはるかに低く(0.4%対4.4%)、死亡率も低かった (Belmin et al., 2020[17])。
感染を抑えるには、職員の移動を制限することが重要であることを示す実証がある。‑カナダでは、複数の州で緊急時の就労施設数制限対策が実施された。オンタリオ州では、州政府の緊急令で長期介護施設職員の就労場所が一か所に限定されると、そうした移動が70%低下したという調査結果がある (Jones et al., 2021[18])。
医療との協力確保は、今後も優先されるべき
COVID‑19から被介護者を保護しようとする際に、医療と介護の統合が不備であることの影響が広がっている。‑一時医療と長期介護の連携がうまくいかないことは、介護における長年の課題である。‑2019年には、OECD加盟11カ国の一時医療提供者の36~88%が、社会的介護やその他の共同体の介護サービスと連携した医療、介護を提供できていないと報告していた(Doty et al., 2020[19])。特にパンデミックの初期には、病院への搬送が困難な場所にある介護施設では、このような問題が発生した。
‑パンデミックの発生以来、OECD加盟24カ国が医療と介護の調整を改善する対策を実施したと報告している(例えば、COVID‑19に感染した入居者を治療するために介護施設に医療スタッフを配置する、施設でCOVID‑19に感染した入居者の追加費用を負担する、医療現場間での調整計画など)。介護部門における対策を組織するためのアプローチは、ガイドライン、実施、執行の責任という点で、OECD加盟国間で差がある。OECD加盟 10カ国は、パンデミックの発生前には長期介護と一時医療の統合に関するガイドラインまたは法律を制定していたと報告している。OECD加盟8カ国は、介護施設への一時医療の統合を強化するために、多職種チームを促進する新たな施策を導入している。フランスでは、一時医療の医師が介護施設入居者を訪問する動機を高めるために、新たな金銭的インセンティブが提供されている。イタリアとルクセンブルグでは、病気にかかった施設入居者の診察と治療を確実に行うために、施設に医療従事者を常駐させるよう求めている (WHO/European Observatory on Health Systems and Policies, 2020[20]) 。韓国では、最近のイニシアチブで、介護施設に週2回、少なくとも医師一名を派遣して施設の医療を手厚くすることで、治療の継続性を向上させることになった。
パンデミックの発生以来、7カ国が、長期介護と入院治療の統合に関する新たなガイドラインを導入している。一般的に、これらのガイドラインは、介護施設から病院への転院を最小限に抑えるとともに、特に病院の高齢者病棟から介護施設職員へ専門知識を共有することを目的としている。例えば、上オーストリア州では、パンデミック初期に病院の衛生専門家が介護施設に赴き、衛生水準を監視し、改善できる点を支援した(Leichsenring, Schmidt and Staflinger, 2020[5]) 。ベルギーは、2020年4月に、病院が介護部門に専門知識の提供、スタッフの異動、設備や備品の支援、検査プロセスの支援を行う枠組みを提示した。
COVID‑19危機の間、長期介護部門のガイドラインの数は増えていたものの、ガイドラインが緩和ケアに言及することはほとんどなかった。緩和ケアの必要性に言及したのは29カ国中6カ国のみで、ガイドラインには、例えば、終末期を迎える人々の環境を超えた移動の管理や、医療従事者が緩和ケアの提供に関するカウンセリングを受けられる相談窓口の活性化などが盛り込まれていた。‑英国では、緩和ケア調整のための電子システム(Electronic Palliative Care Co-ordination System, EPaCCS)の普及が進んでいる。これは、様々な医療・介護機関が患者の終末期の希望と治療計画に関する情報を共有できるようにする緩和ケアの地域イニシアティブである (Crouch, 2020[21])。
ワクチン接種キャンペーンは初期には有効だった
ワクチン接種が可能になると、データがある28カ国では、ワクチン展開の第一段階で老人ホームの入居者と職員に優先的に接種させ、第二段階またはそれと並行してすべての高齢者まで接種対象を広げた。‑ほとんどのOECD諸国において、ワクチン接種を促進するため、被介護者向けに移動チームまたは介護施設の医師と看護師がワクチン接種を行った。場合によっては、在宅医療を受けている人がGPからワクチンを投与されたり、在宅医療関係者がワクチン接種会場まで同行することもできた(例えば、オーストラリア)。また、デンマークや英国などでは、外出できない人が自宅でワクチンを接種することもできる。
COVID‑19による感染者や死亡者を減らすワクチンの効果を判断することは、現在ではウイルス感染を減らすために多くの対策が取られているため容易ではないが、高齢者については初期の証拠が得られている。ワクチン接種の有効性を示す証拠は、介護部門から得られた。チリでは、ワクチン接種後に介護施設入居者の死亡率が20%から7%に下落した。米国医療協会(American Health Care Association)が実施した調査によると、入居者と職員のワクチン接種を行った介護施設では、ワクチン接種後3週間で感染者数が入居者で48%、職員では33%減少したのに対し、ワクチンを接種していない介護施設では感染者数の減少幅はそれぞれ21%、18%だった(Domi et al., 2021[22])。スペインでは、2021年1月4日から4月4日の間に、介護施設で登録された陽性患者数は2,807人から56人に急減し、死亡者数は365人から2人に減少した (IMSERSO, 2021[23])。
いくつかの調査によると、高齢者や介護施設の入居者はワクチン接種後でも抗体反応が弱い傾向にある (Brockman et al., 2021[24])。この結果を受けて、60歳以上の人々への3回目のワクチン接種の可能性が議論されている。イスラエルがこの対策を発表した最初の国で2021年8月1日に公表し、3回目の接種を受けた人はデルタ株への感染確率が11.3倍低いことを強調している(Bar-On et al., 2021[25])。 FDAは2021年8月12日に、EMAは(ECDCと合わせて)2021年9月6日に、それぞれ60歳以上の人々へのブースター接種を承認した。その後、フランス、ドイツ、イタリア、スペイン、英国、米国など多くの国々が、2021年9月から脆弱な人々への3回目の接種を開始した。
参考文献
[25] Bar-On, Y. et al. (2021), “Protection of BNT162b2 Vaccine Booster against Covid-19 in Israel”, New England Journal of Medicine, https://doi.org/10.1056/nejmoa2114255.
[17] Belmin, J. et al. (2020), “Coronavirus Disease 2019 Outcomes in French Nursing Homes That Implemented Staff Confinement With Residents”, JAMA Network Open, Vol. 3/8, p. e2017533, https://doi.org/10.1001/jamanetworkopen.2020.17533.
[13] Borras-Bermejo, B. et al. (2020), “Asymptomatic SARS-CoV-2 Infection in Nursing Homes, Barcelona, Spain, April 2020”, Emerging Infectious Diseases, Vol. 26/9, pp. 2281-2283, https://doi.org/10.3201/eid2609.202603.
[24] Brockman, M. et al. (2021), Weak humoral immune reactivity among residents of long-term care facilities following one dose of the BNT162b2 mRNA COVID-19 vaccine, Cold Spring Harbor Laboratory, https://doi.org/10.1101/2021.03.17.21253773.
[7] Brown, K. et al. (2020), “Association Between Nursing Home Crowding and COVID-19 Infection and Mortality in Ontario, Canada”, JAMA Internal Medicine, https://doi.org/10.1001/jamainternmed.2020.6466.
[2] COVID-19 INED (2020), Demographics of COVID-19 deaths, https://dc-covid.site.ined.fr/en/ (accessed on 26 July 2021).
[21] Crouch, H. (2020), Electronic system to improve patients’ end of life care shared nationally, Digital Health, https://www.digitalhealth.net/2020/11/electronic-system-to-improve-patients-end-of-life-care-shared-nationally (accessed on 9 December 2020).
[22] Domi, M. et al. (2021), Nursing Home Resident and Staff Covid-19 Cases After the First Vaccination Clinic, http://www.CHPE-LTC.org.
[19] Doty, M. et al. (2020), “Primary Care Physicians’ Role In Coordinating Medical And Health-Related Social Needs In Eleven Countries”, Health Affairs, Vol. 39/1, pp. 115-123, https://doi.org/10.1377/hlthaff.2019.01088.
[14] European Trade Union Institute (2021), Covid-19 as occupational disease: the need for European homogenisation, https://www.etui.org/news/covid-19-occupational-disease-need-european-homogenisation (accessed on 5 May 2021).
[3] Eurostat (2021), “Eurostat Database”, Life expectancy by age and sex, https://appsso.eurostat.ec.europa.eu/nui/show.do?dataset=demo_mlexpec&lang=en (accessed on 19 May 2021).
[12] Fresno, J. (2020), Estudios propios, Auditoría de los centros residenciales en Navarra ante la crisis de la Covid-19. Observatorio de la Realidad Social de Navarra, Observatorio de la Realidad Social,, https://www.observatoriorealidadsocial.es/es/estudios/auditoria-de-los-centrosresidenciales-en-navarra-ante-la-crisis-de-la-covid-19/es-556293/# (accessed on 15 April 2021).
[8] Fundación de Estudios de Economía Aplicada (2020), La asistencia residencial en España y COVID-19, https://www.fedea.net/la-asistencia-residencial-en-espana-y-covid-19/ (accessed on 15 April 2021).
[15] ILO (2021), State practice to address COVID-19 infection as a work-related injury, https://www.ilo.org/global/topics/geip/publications/WCMS_768009/lang--en/index.htm (accessed on 4 May 2021).
[23] IMSERSO (2021), Actualización nº 6. Enfermedad por coronavirus (COVID-19) en Centros Residenciales. 4/4/2021, https://www.imserso.es/InterPresent2/groups/imserso/documents/binario/inf_resid_20210404.pdf.
[18] Jones, A. et al. (2021), “Impact of a Public Policy Restricting Staff Mobility Between Nursing Homes in Ontario, Canada During the COVID-19 Pandemic”, Journal of the American Medical Directors Association, Vol. 22/3, pp. 494-497, https://doi.org/10.1016/j.jamda.2021.01.068.
[5] Leichsenring, K., A. Schmidt and H. Staflinger (2020), The second wave has hit Austria harder – also in care homes, LTCcovid, https://ltccovid.org/2020/11/27/the-second-wave-has-hit-austria-harder-also-in-care-homes/ (accessed on 9 December 2020).
[6] Médecins Sans Frontières (2020), Les laissés pour compte de la réponse au Covid-19, Partage d’expérience sur l’intervention de Médecins Sans Frontières dans les maisons de repos de Belgique,, https://www.msf-azg.be/sites/default/files/imce/Rapport_MaisonsDeRepos/MSF_lessons%20l.
[16] Ministry of Health, New Zealand (2020), Independent Review of COVID 19 Clusters in Aged Residential Care Facilities, https://www.health.govt.nz/publication/independent-review-covid-19-clusters-aged-residential-care-facilities (accessed on 30 June 2020).
[4] OECD (2021), OECD Health Statistics, OECD Publishing, Paris, https://doi.org/10.1787/health-data-en.
[1] Rocard, E., P. Sillitti and A. Llena-Nozal (2021), “COVID-19 in long-term care: impact, policy responses and challenges”, OECD Health Working Papers, OECD Publishing, Paris.
[9] Singer, M. (2020), Performance of Care Homes for the Elderly in Chile against Covid-19, Pontificia Universidad Católica de Chile.
[10] Stall, N. et al. (2020), “Finding the Right Balance: An Evidence-Informed Guidance Document to Support the Re-Opening of Canadian Nursing Homes to Family Caregivers and Visitors during the Coronavirus Disease 2019 Pandemic”, Journal of the American Medical Directors Association, Vol. 21/10, pp. 1365-1370.e7, https://doi.org/10.1016/j.jamda.2020.07.038.
[11] Verbeek, H. et al. (2020), “Allowing Visitors Back in the Nursing Home During the COVID-19 Crisis: A Dutch National Study Into First Experiences and Impact on Well-Being”, Journal of the American Medical Directors Association, Vol. 21/7, pp. 900-904, https://doi.org/10.1016/j.jamda.2020.06.020.
[20] WHO/European Observatory on Health Systems and Policies (2020), What measures have been taken to protect care homes during the COVID-19 crisis? – Cross-Country Analysis, https://analysis.covid19healthsystem.org/index.php/2020/06/08/what-measures-have-been-taken-to-protect-care-homes-during-the-covid-19-crisis/ (accessed on 30 April 2021).
担当
Francesca COLOMBO (✉ francesca.colombo@oecd.org)
Ana LLENA-NOZAL (✉ ana.llenanozal@oecd.org)
Paola SILLITTI (✉ paola.sillitti@oecg.org)
Eileen ROCARD (✉ eileen.rocard@oecd.org)

