La pandémie de COVID-19 a eu des répercussions majeures sur la santé de la population luxembourgeoise. La mobilisation des ressources et des acteurs autour de la cellule de crise interministérielle a été remarquable, permettant de développer rapidement des dispositifs inédits et d’élargir l’offre de services de santé pour absorber la crise sanitaire. Mais la pandémie a également révélé les faiblesses structurelles du système de santé qui se sont traduites par un niveau insuffisant de préparation. Ce chapitre évalue la résilience du système de santé luxembourgeois en considérant les effets sanitaires directs et indirects de la crise sanitaire. Les forces et les faiblesses de la gestion de la crise au Luxembourg sont également analysées au regard du niveau de préparation à la pandémie, des dispositifs mis en œuvre pour absorber le choc et endiguer la pandémie, et des politiques visant à redresser certaines fonctions du système de santé.
Évaluation des réponses au COVID-19 du Luxembourg

4. La résilience du système de santé luxembourgeois face au COVID-19
Abstract
Résultats clés
La réponse et l’adaptation du système de santé Luxembourgeois ont été remarquables pendant la pandémie de COVID-19 comme en témoignent de nombreux dispositifs tels que le dépistage intensif des cas, le suivi des contacts, la montée en charge des capacités hospitalières ou la réserve sanitaire. Le Luxembourg doit cependant renforcer des aspects essentiels de la préparation pour disposer d'un système de santé davantage résilient aux menaces futures (à travers par exemple un renforcement des systèmes d’information, du personnel de santé ou encore la constitution d’une centrale d’achat et de logistique des produits critiques). Il s’agit également d’adapter le système de santé après la crise en répondant aux besoins à long terme et en atténuant les effets indirects de la crise (en renforçant par exemple les soins de premiers recours et en continuant à lutter contre l'hésitation vaccinale).
L’impact sanitaire direct, mesuré en termes d’excès de mortalité, est plus faible au Luxembourg qu’en moyenne dans les autres pays de l’OCDE. Le taux de surmortalité jusqu’au premier semestre 2022 s’élève à 1 226 par million d’habitants au Luxembourg, plus de 60 % inférieur à la moyenne des pays de l’OCDE. Mais la pandémie a touché de façon disproportionnée les populations âgées et les populations désavantagées. Le taux de mortalité au sein des populations âgées de 80 ans et plus résidant dans les structures de soins de longue durée (population en moyenne plus vulnérable que dans les autres pays de l’OCDE) est presque deux fois plus élevé que dans la moyenne des pays de l’OCDE.
L’efficacité de la campagne vaccinale au Luxembourg pour réduire les hospitalisations et les décès est indéniable. La campagne a été menée avec succès grâce aux travaux menés en amont par des groupes thématiques dès le mois de mars 2020, permettant de travailler sur des sujet clés tels que le déroulement du stockage et des livraisons, ou le développement des systèmes d’informations. Si la campagne vaccinale s’est avérée fortement personnalisée (avec l’envoi d’invitations et un accompagnement personnel), l’hésitation vaccinale semble encore relativement élevée. Malgré des biais de surestimation, presque 30 % de la population résidente au Luxembourg n’a toujours pas reçu un schéma complet de vaccination en mai 2022. Il aurait été bénéfique de déployer plus précocement la vaccination dans les cabinets médicaux et les pharmacies d’officines au Luxembourg. Les actes de sensibilisation ciblés, basés sur des approches communautaires sont à renforcer.
Les conséquences indirectes de la pandémie au Luxembourg sont préoccupantes, tant en termes de reports de diagnostics et de soins courants, que de détérioration de la santé mentale (essentiellement chez les jeunes et les personnes en emploi).
Le Luxembourg a souffert de plusieurs carences en matière de préparation au risque pandémique. En dehors du secteur des infrastructures critiques, le Luxembourg n’avait pas connaissance de l’état des stocks d’équipements de protection individuelle en début de pandémie, et aucun système d’information n’existait pour assurer le pilotage de la crise. La dépendance au personnel de santé transfrontalier a également rendu le système de santé extrêmement vulnérable face à la fermeture des frontières pendant le premier confinement de la pandémie de COVID-19. Enfin, le manque de compétence en matière de prévention et de contrôle des infections et le manque de soutien médical dans les structures de soins de longue durée a limité la capacité à répondre rapidement à la crise sanitaire. La cellule de crise interministérielle a mis en place des dispositifs innovants pour pallier le manque de préparation, tels que le développement du système d’information « Qlik », la fourniture de logement temporaire aux personnels de santé transfrontaliers, ou encore la mise en place de formation dans les structures de soins de longue durée.
La réactivité de la cellule de crise interministérielle et la mobilisation des acteurs ont été remarquables, mettant en place de nombreuses solutions pragmatiques dès la mi-mars 2020 pour absorber le choc et endiguer la pandémie :
Un dépistage intensif des cas a été mis en place dès le début de la pandémie grâce à un arsenal d’actions tels que le dépistage massif ou la mise en place d’équipes mobiles. La stratégie de dépistage à grande échelle figure parmi les bonnes pratiques des pays de l’OCDE pour réduire la transmission du virus et détecter rapidement les clusters dans des secteurs spécifiques.
Le dispositif de suivi des contacts s’est avéré performant pour identifier de manière exhaustive les cas contacts grâce à trois facteurs clés : un renforcement des équipes, l’accompagnement spécifique des catégories de populations fragiles suite aux enquêtes rétrospectives, et le développement de l’application CARE+.
La forte montée en charge des capacités hospitalières s’est traduite par le doublement du nombre de lits en soins intensifs pendant la première vague épidémique, permettant de répondre à l’afflux important de patients luxembourgeois et des pays limitrophes. Cette montée en charge a été rendue possible par la contraction des activités chirurgicales et médicales aux seules interventions urgentes et essentielles pendant la première vague.
La réserve sanitaire, ainsi que la réallocation du personnel aux secteurs d’activités critiques, a permis de mobiliser du personnel de santé pendant les deux premières vagues épidémiques, évitant toute pénurie du personnel de santé pour les soins COVID-19.
Les nouveaux modèles de fourniture de soins ont pu redresser une partie des fonctions du système de santé au Luxembourg. Il s’agit de maintenir ces efforts et d’évaluer les pratiques pour améliorer la résilience du système de santé :
Le Luxembourg a réorganisé les soins de premier recours pour répondre de manière plus efficiente à l’ensemble des besoins de la population pendant les premières vagues de la pandémie. La mise en place des Centres de Soins Avancés et des centres de consultations COVID-19 dans le secteur des soins primaires figure parmi les bonnes pratiques des pays de l’OCDE. Le Luxembourg doit continuer à renforcer les soins primaires basés sur des équipes multidisciplinaires, qui mettent davantage l’accent sur la prévention des risques pour la santé et la coordination des soins.
La téléconsultation, le télé-suivi des patients COVID-19, et les services de e-prescriptions ont été rapidement déployés pour maintenir l’accès aux soins au Luxembourg. Cependant, en comparaison aux autres pays de l’OCDE, les téléconsultations ne représentent que 9 % de toutes les consultations médicales en 2020, contre une moyenne de 21 % dans les pays de l’OCDE. Le Luxembourg doit recueillir des indicateurs pour évaluer la qualité des services de télémédecine, notamment sur la sécurité, les résultats des soins et la satisfaction des usagers (comme le font dix autres pays de l’OCDE).
De nouveaux dispositifs de soutien à la santé mentale pour le public et les personnels de santé ont été créés, mais des approches multisectorielles imbriquant la santé mentale et les politiques de l’éducation, de la jeunesse et de l’emploi manquent pour répondre aux besoins des populations à risques. Les politiques mises en place en Australie, au Canada et en France sont à cet égard instructives.
4.1. Introduction
Selon le cadre d'analyse des Nouvelles approches face aux défis économiques (NAEC) de l'OCDE, l'analyse de la résilience des systèmes de santé repose sur un cycle comportant quatre phases : 1. Planifier et préparer ; 2. Absorber ; 3. Se relever ; et 4. S’adapter. Ces quatre phases sont essentielles pour réduire l’ampleur et la gravité des crises, et minimiser les conséquences sanitaires directes et indirectes. Dans ce chapitre nous évaluons la résilience du système de santé luxembourgeois, en considérant les effets directs et indirects de la crise sanitaire. Nous considérons également les forces et les faiblesses de la gestion de la crise au Luxembourg au regard du niveau de préparation à la pandémie, des dispositifs mis en œuvre pour absorber le choc et endiguer la pandémie, et des politiques visant à redresser certaines fonctions du système de santé.
La pandémie de COVID-19 a touché le Luxembourg le 1 mars 2020. Le pays a mobilisé d’importantes ressources financières pendant les deux premières années de la pandémie pour répondre à la crise sanitaire. En 2020 et 2021, plus de EUR 166 millions ont été dépensés par la Direction de la santé pour répondre spécifiquement aux besoins de la crise pandémique. Les ressources financières supplémentaires et la mobilisation remarquable des acteurs autour de la cellule de crise interministérielle ont permis de développer rapidement des dispositifs innovants et d’élargir l’offre de services de santé. Mais la pandémie a également révélé les faiblesses structurelles du système de santé qui se sont traduites en pratique par un niveau insuffisant de préparation à la pandémie. Comme les autres pays de l’OCDE, le Luxembourg doit maintenant s’adapter en tirant les leçons de la pandémie pour améliorer les performances du système de santé et sa résilience en cas de crises pandémiques futures.
4.2. L’impact sanitaire direct du COVID-19 au Luxembourg
4.2.1. Si la prévalence des infections par COVID-19 est élevée au Luxembourg, le bilan en termes de mortalité est bien plus faible que dans les autres pays de l’OCDE
La pandémie de COVID-19 a eu des répercussions majeures sur la santé de la population luxembourgeoise. De janvier 2020 à décembre 2021, le Luxembourg enregistre des taux d’infection parmi les plus élevés des pays de l’OCDE. Malgré des taux de mortalité attribués au COVID-19 plus faibles que dans l’ensemble des pays de l’OCDE, le Luxembourg a vu son espérance de vie chuter en 2020, ce qui est le cas de la plupart des pays de l’OCDE.
À la fin du mois de décembre 2021, le nombre cumulé de cas déclarés de COVID-19 s’élevait au Luxembourg à 17 213 pour 100 000 habitants, bien supérieur à la moyenne de 12 401 pour 100 000 habitants dans les pays de l’OCDE. La prévalence de COVID-19 au Luxembourg est la neuvième plus élevée parmi les pays de l’OCDE (Graphique 4.1). Ce fort taux de contamination est le reflet de la grande capacité du pays à détecter les infections et la grande variété des stratégies de tests mises en œuvre dans le pays (voir la section relative à La politique de dépistage massif au Luxembourg s’est avérée efficace pour freiner la propagation du virus).
Graphique 4.1. La prévalence du COVID-19 rapportée à la population figure parmi les plus élevées des pays de l’OCDE
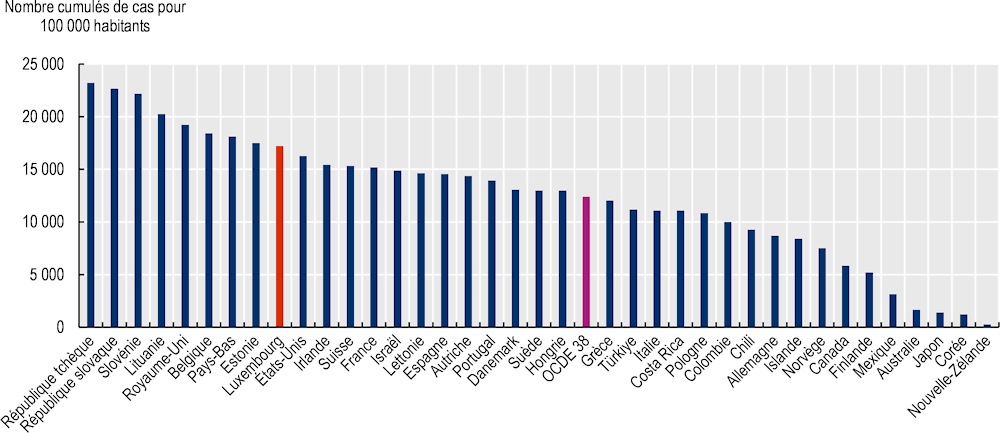
Note : Les données dépendent de la capacité des pays à détecter les contaminations par le COVID‑19 – particulièrement limitée chez beaucoup au début de la crise – et des stratégies de tests qu’ils ont mises en œuvre. Les données sont prises en compte jusqu’à la semaine 52 du calendrier de l’année civile 2021.
Source : ECDC (2021[1]), « COVID‑19 datasets », https://opendata.ecdc.europa.eu/covid19/nationalcasedeath/ ; et Our World in Data dans le cas des pays non européens.
De janvier 2020 au premier semestre 2022, le COVID-19 a été à l’origine de 1 306 décès par million d’habitants au Luxembourg, légèrement inférieur à la moyenne des pays de l’OCDE s’établissant à 1 462 décès par million d’habitants. Le taux de surmortalité1 au Luxembourg jusqu’au premier semestre 2022 s’élève à 1 226 par million d’habitants, plus de 60 % inférieur à la moyenne des pays de l’OCDE (s’établissant à 3 156 décès additionnels par million d’habitants). Le taux de surmortalité par million d’habitants au Luxembourg est également bien inférieur à ceux enregistrés dans certains pays limitrophes, tels que la France (1 996 décès additionnels par million d’habitants), l’Allemagne (1 724 décès additionnels par million d’habitants) et la Belgique (1 709 décès additionnels par million d’habitants) (Graphique 4.2).
A l’instar des autres pays de l’OCDE, le nombre élevé de décès en 2020 a eu une incidence sur l’espérance de vie. L’espérance de vie au Luxembourg a diminué de 11 mois en 2020, contre une baisse moyenne de 8 mois et demi dans l’Union Européenne (UE) (OCDE/Observatoire européen des systèmes et des politiques de santé, 2022[2]). Selon les estimations provisoires d’Eurostat, l’espérance de vie a de nouveau progressé de 7 mois en 2021, pour atteindre 82.8 ans (proche de son niveau pré-pandémique de 2019) (Eurostat, 2021[3]).
Graphique 4.2. La surmortalité cumulée par million d’habitants est largement inférieure à la moyenne des pays de l’OCDE
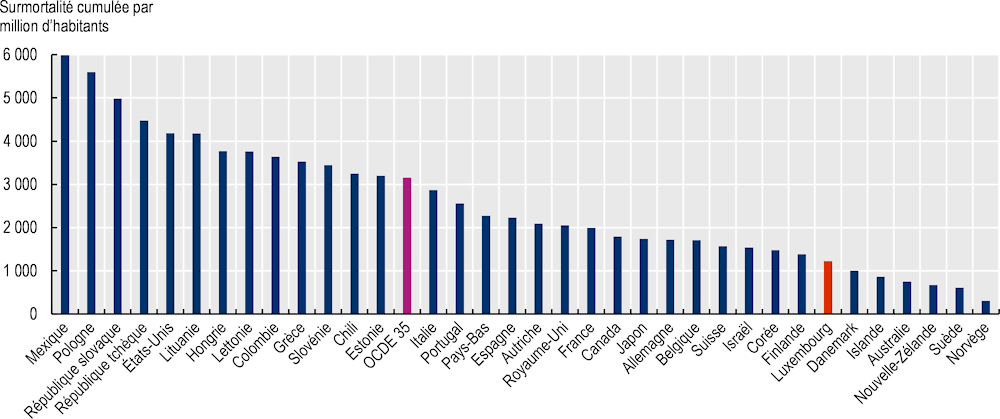
Note : On ne dispose pas de données sur la surmortalité pour le Costa Rica, l’Irlande et la République de Türkiye. La moyenne de l’OCDE est une moyenne pondérée. La surmortalité est calculée par comparaison avec les années 2015 à 2019. Les données sont prises en compte jusqu’à la semaine 13 du calendrier de l’année civile 2022. Les données sont limitées pour la Colombie (jusqu'à la semaine 35-2021), Mexique (jusqu'à la semaine 52-2021), Canada (jusqu'à la semaine 6-2022), et l'Australie (jusqu'à la semaine 12-2022).
Source : OCDE (2022) d’après les données d’EUROSTAT et les données nationales.
4.2.2. Mais la pandémie a touché de façon disproportionnée les populations âgées et les populations vulnérables
Comme dans l’ensemble des pays de l’OCDE, la grande majorité des décès imputables au COVID‑19 sont survenus au sein de populations âgées vivant dans les structures d’hébergement. Entre mars et fin mai 2020, près de la moitié (46 %) des décès attribués au COVID-19 au Luxembourg concernait des résidents d’établissements de soins de longue durée (SLD) (Rocard, Sillitti et Llena-Nozal, 2021[4]). Si l'on examine ce même taux au sein de la population âgée de 80 ans ou plus, le Luxembourg arrive en dernière position au côté de la Slovénie et de la Belgique. Le taux de mortalité au sein des populations âgées de plus de 80 ans résidant dans les structures d’hébergement au Luxembourg est presque deux fois plus élevé que dans la moyenne des pays de l’OCDE (Graphique 4.3). Il faut cependant souligner que l’organisation du système de soins de longue durée au Luxembourg favorise le maintien à domicile de manière à ce que seules les personnes âgées et fortement dépendantes à comorbidités multiples se trouvent dans des institutions. Les populations des structures de SLD sont donc en moyenne plus vulnérables que dans les autres pays de l’OCDE.
De plus, dès le début de la pandémie, le Luxembourg a décidé de faire en sorte que les personnes âgées, résidentes dans des structures d’hébergement, puissent rester dans les structures tout au long de la maladie et que, sauf indication médicale ou souhait du résident ou de sa famille, elles ne soient pas hospitalisées. C’est ainsi que toutes les structures d’hébergement ont été dotées de « kits COVID » fournis par le service pharmacie du Ministère de la Santé et contenant les médicaments nécessaires pour accompagner la fin de vie et fournir des soins palliatifs au lit de la personne (cf. Section3). Cette mesure, prise afin d’éviter que des personnes âgées, au stade terminal de la maladie ne soient coupées de leur environnement habituel, a comme conséquence un taux de mortalité élevé dans les structures d’hébergement.
Graphique 4.3. Les taux de mortalité dans les structures d’hébergement figurent parmi les plus élevés des pays de l’OCDE
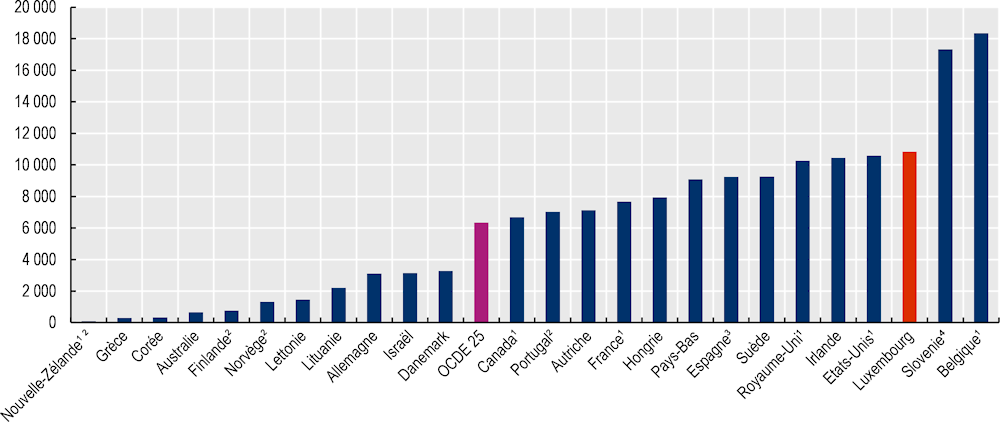
Note : Données sur les décès cumulés jusqu'à début février 2021.
1. Comprend les décès confirmés et suspects.
2. Ne comprend que les décès survenus dans les établissements de SLD.
3. Les données proviennent des gouvernements régionaux qui utilisent différentes méthodologies, certaines incluant les décès suspects.
4. La Slovénie inclut les décès survenus dans les maisons de retraite et les établissements sociaux de SLD.
Source : Rocard, Sillitti et Llena-Nozal (2021[4]), « COVID-19 in long-term care : Impact, policy responses and challenges », Documents de travail de l'OCDE sur la santé, n° 131, Éditions OCDE, Paris, https://doi.org/10.1787/b966f837-en.
La pandémie a également frappé de manière disproportionnée les personnes défavorisées, et les personnes d’origine étrangère. Les taux d’hospitalisation et de décès diffèrent de manière significative selon le niveau de revenu des individus (Van Kerm, Salagean et Amétépé, 2022[5]). Entre le 1er mars 2020 et le 27 octobre 2021, le risque d’hospitalisation en soins intensifs pour COVID-19 et le taux de décès sont respectivement 1.6 fois et 1.4 fois plus grand au sein des populations ayant un faible niveau de vie que celles ayant le niveau de vie le plus élevé. De plus, certaines personnes nées dans un pays étranger ont également été plus fortement touchées par la pandémie, tant en termes de taux de contamination, d’hospitalisation et de décès (Van Kerm, Salagean et Amétépé, 2022[5]). Le risque de développer des formes graves de COVID-19 est par exemple 2 fois et 3 fois plus élevé pour les résidents nés en Italie et dans un pays de l’ex-Yougoslavie respectivement que les personnes nées au Luxembourg.
L’inégale distribution sociale de la morbidité et mortalité attribuable au COVID-19 aux dépens des populations les plus défavorisées au Luxembourg est une réalité qu’il est primordial de prendre en compte lors de la définition des politiques de santé au Luxembourg. Il s’agit de renforcer l’offre de services de santé allant vers les personnes éloignées des systèmes de santé et mettre en place des stratégies d’informations et de sensibilisation appropriées.
4.2.3. Si l’efficacité de la campagne vaccinale au Luxembourg est indéniable, la couverture vaccinale est légèrement plus faible qu’en moyenne dans les pays de l’OCDE
L’efficacité de la campagne vaccinale au Luxembourg contre les hospitalisations et les décès a été démontrée par plusieurs études empiriques, notamment chez les personnes âgées de plus de 70 ans et celles résidants dans les structures d'hébergement (Alkerwi et al., 2021[6] ; Gouvernement du Luxembourg, 2021[7]). A la date du 16 novembre 2021, l’effectivité vaccinale contre les hospitalisations et les décès est supérieure à 90 % pour trois groupes d’âge considérés (70+, 50-69 ans et 25-49 ans) (Gouvernement du Luxembourg, 2021[7]).
La campagne vaccinale a été conduite avec succès par la cellule de crise interministérielle pour plusieurs raisons. D’abord, une grande priorité à l’organisation de la campagne vaccinale a été accordée dès le mois de mars 2020, avec la mise en place de cinq groupes thématiques2 qui ont très tôt travaillé sur les sujets clés tels que la définition des critères de priorisation, la communication, l’approvisionnement en vaccins ou encore le développement des systèmes d’informations. Grâce aux travaux menés en amont par les groupes thématiques, le Luxembourg a pu répondre aux exigences pharmaceutiques requises en concluant des contrats entre le Haut-Commissariat à la protection nationale (HCPN) et le Comptoir Pharmaceutique Luxembourgeois (un grossiste-répartiteur privé). Ce partenariat public et privé a permis d’assurer le bon déroulement du stockage, des installations, des livraisons ainsi que l’organisation de la formation des agents. De la même manière, les travaux menés en amont par les groupes thématiques ont permis de développer des systèmes d’information permettant l’envoi des invitations, la prise de rendez-vous en ligne et l’enregistrement des informations concernant les personnes vaccinées. Le Ministère de la Santé a notamment envoyé des invitations à se faire vacciner à chaque personne définie comme prioritaire dans le calendrier vaccinal, avec la possibilité de se connecter à l’application de vaccination en ligne (Encadré 4.1). La campagne vaccinale au Luxembourg s’est donc montrée fortement personnalisée, ce qui n’a pas été le cas dans d’autres pays de l’OCDE.
Encadré 4.1. La campagne vaccinale au Luxembourg s’est avérée plus personnalisée que dans certains pays de l’OCDE
Au Luxembourg, le Ministère a envoyé des invitations à se faire vacciner à chaque personne définie comme prioritaire dans le calendrier vaccinal. Chaque invitation comprend un code d’accès personnalisé qui permet à son bénéficiaire de se connecter à l’application de vaccination mise en place par le Centre des technologies de l'information de l'État (CTIE). Les personnes ont également la possibilité de s’adresser à une hotline opérée par la Direction de la Santé afin de se faire assister dans le processus de prise de rendez-vous.
D’autres pays de l’OCDE ont également utilisé des plateformes de prise de rendez-vous en ligne pour faciliter la mise en œuvre de la campagne de vaccination, mais la population ne disposait pas de dispositifs d’accompagnement personnalisés tel que mis en place au Luxembourg. En France par exemple, le ministère des solidarités et de la santé a confié la gestion des rendez-vous de vaccination sur internet à différents prestataires dont les sociétés Doctolib, Keldoc, ou encore Mesoigner. Si ces plateformes permettent de trouver un rendez-vous facilement, la population française n’est pas accompagnée par des lettres ou codes d’accès, pouvant ralentir la vitesse de la campagne vaccinale, notamment en cas de modification du calendrier vaccinal.
Source : OCDE (2022), Questionnaire de collecte d’information pour l’évaluation de la gestion de la crise au Luxembourg.
Au Luxembourg, la campagne vaccinale a débuté dès la fin du mois de décembre 2020, presqu’un mois plus tôt que certains pays voisins (comme en France par exemple) dans 4 centres de vaccinations. Le Luxembourg a commencé à faire vacciner les professionnels de la santé et le personnel des établissements de santé, y compris des structures d’hébergement pour personnes âgées, ainsi que les résidents de ces structures dès le 28 décembre 2020. La stratégie de vaccination du pays comportait six phases en fonction du risque d’exposition des personnes, le degré de vulnérabilité variant selon l’âge et l’état de santé (Gouvernement du Luxembourg, 2021[8]).
Entre le 28 décembre 2020 et le 15 juin 2021, le taux de réponse aux invitations de vaccination s’élevait à 73 %, démontrant une forte adhésion de la population à la campagne vaccinale (Gouvernement du Luxembourg, 2021[9] ; Alkerwi et al., 2021[6]). En revanche, en mai-juin 2021, 12.7 % de la population n’était toujours pas prêt à se faire vacciner contre le COVID-19 (STATEC, 2021[10]), et à la fin mai 2022, 73 % de la population résidente au Luxembourg a reçu un schéma complet de vaccination (Graphique 4.4), une proportion plus faible qu’en moyenne dans les autres pays européens. Il y a lieu de souligner qu’environ 5 % de la population résidente se sont probablement fait vacciner à l’étranger, et n’ont pas été identifié par le système national luxembourgeois (pouvant conduire à une sous-estimation des chiffres officiels) (Bertemes et Hentschel, 2021[11]).
Selon le Luxembourg Institute of Socio-Economic Research (LISER), le taux de vaccination est positivement corrélé avec le niveau de vie, et varie de manière significative selon le pays de naissance. Ainsi, les populations à haut revenu ont une probabilité de près de 80 % d’être vaccinées contre seulement 58 % pour les populations à bas revenu, ces différences subsistent après ajustement des autres caractéristiques sociodémographiques (Van Kerm, Salagean et Amétépé, 2022[5]).
Afin d’améliorer la couverture vaccinale, le Gouvernement du Luxembourg a proposé différentes actions pour aller chercher les personnes éloignées de la vaccination, tels que les jeunes âgés de 20 à 35 ans, les lycéens et les populations isolées ou précaires. Ces initiatives, toutes aussi importantes les unes que les autres, incluent la mise en place de listes volontaires pour se faire vacciner, la mise en service d’équipes mobiles afin de vacciner les personnes âgées à leur domicile, dans les maisons de soins, les lycées et dans certaines communes. Ces efforts sont remarquables, et ont été également mis en place dans la majorité des pays de l’OCDE : en 2022, au moins 18 autres pays de l’OCDE ont mis en place la vaccination à domicile par des équipes mobiles (OCDE, à paraître[12]).
Graphique 4.4. Le Luxembourg affiche une plus faible proportion de la population ayant reçu un schéma complet de vaccination par rapport à la moyenne des pays de l’OCDE
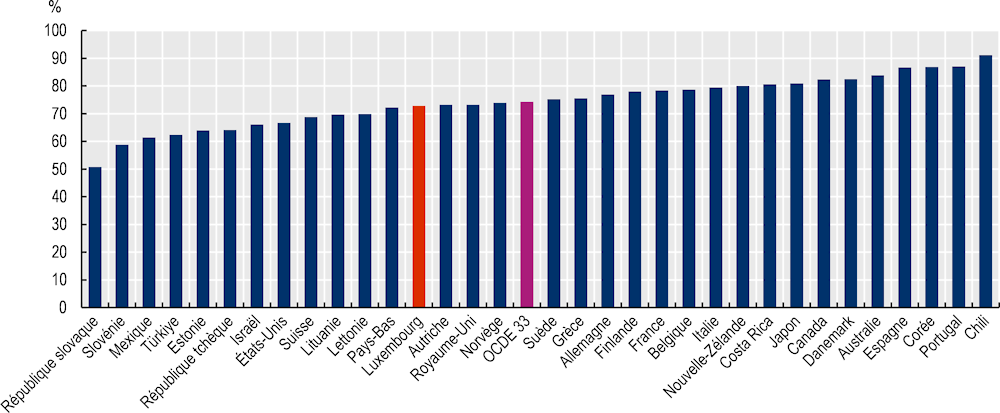
Note : Le pourcentage représente le nombre total de personnes ayant reçu toutes les doses prescrites par le protocole de vaccination initial, divisé par la population totale du pays.
Source : Our World in Data (consulté le 01 juin 2022).
Pour répondre à l'hésitation vaccinale, le gouvernement luxembourgeois a réalisé plusieurs campagnes de communication. Parmi celles-ci, la campagne « Ech si geimpft. An du ? », qui invitait à aborder la question de la vaccination contre le COVID-19 avec son médecin généraliste afin de dissiper les éventuelles craintes et inquiétudes. Une ligne téléphonique a été mise en place pour permettre aux personnes hésitant à se faire vacciner de parler de leurs inquiétudes et de leurs craintes aux médecins du Centre hospitalier du Luxembourg (CHL). Afin de former les professionnels de la santé du pays et de les préparer au mieux à répondre aux questions des patients, la Direction de la santé a proposé des « Lunch Talks » au cours desquels des experts ont partagé des informations sur les vaccins COVID-19 et ont répondu aux questions des professionnels de la santé. Toujours avec des experts de la communauté scientifique luxembourgeoise (principalement des professeurs de l'Université du Luxembourg et de l’Institut luxembourgeois de la santé (Luxembourg Institute of Health, LIH), le format vidéo « Expert Videos » a été créé, dans lequel les experts expliquaient les vaccins au grand public.
Les campagnes de communication du gouvernement sur le sujet étaient en très grande partie rédigées dans les cinq principales langues du pays, le luxembourgeois, le français, l'allemand, l'anglais et le portugais. En outre, de nombreux documents de communication ont également été traduits en tigrinya, espagnol, russe, albanais, serbe et turc.
Avec l'action « Loss dech impfen ! Och an denger Gemeng », le gouvernement a rapproché encore plus la vaccination des citoyens. Cette action était accompagnée de dépliants envoyés au préalable à tous les foyers de chaque commune. Cette campagne de communication ciblée a également analysé la situation socioculturelle des communes. En fonction du profil socioculturel, les langues des dépliants ont encore été élargies à celles qui sont particulièrement représentées dans ces communes. En outre, dans le cadre de la communication sur la vaccination, le gouvernement a pris contact avec les communautés religieuses du pays et leur a fourni des informations. En collaboration avec la communauté catholique, un discours vidéo a été enregistré avec un représentant religieux pour répondre aux hésitations de la communauté.
Enfin, les formats « Impfbotschafter » et « Froen un d'Santé » (Facebook Live Q&A) ont également été utilisés pour contrer les hésitations vaccinales. Les ambassadeurs de la vaccination sont des représentants des professions de santé qui s'engagent bénévolement à sensibiliser la population dans leur environnement personnel et professionnel. Grâce à des formations régulières organisées par la Direction de la santé, ils ont été préparés à leur mission, accompagnés dans leur activité et ont pu répondre aux questions des citoyens par un contact direct et personnel. Le format « Froen un d'Santé » était une action sur les médias sociaux qui se déroulait presque chaque semaine et au cours de laquelle des experts répondaient en direct aux questions de la population. Le format a remporté le « Patient Experience Award » du « Luxembourg Healthcare Gala » en juillet 2022.
Ces actes de sensibilisation ciblés sur les populations les plus éloignées de la vaccination, et basés sur des partenariats multisectoriels, doivent être renforcés pour encore accroître la couverture vaccinale au Luxembourg, notamment chez les populations défavorisées et celles nées dans un pays étranger. Il faut également noter que, bien que de nombreux médecins généralistes aient participé à la campagne de vaccination dans les centres de vaccination, les cabinets de médecine libérale n’ont été impliqués que tardivement dans la campagne vaccinale au Luxembourg. Or, les médecins généralistes libéraux sont des promoteurs de la vaccination, en particulier auprès de leurs patients. S’il est difficile de savoir si un déploiement plus précoce de la vaccination contre le COVID-19 dans les cabinets libéraux aurait pu jouer un rôle déterminant pour réduire l’hésitation ou la réticence vaccinale au sein de leur patientèle, des enquêtes nationales aux États Unis confirment qu’une majorité de personnes défavorisées préfère se faire vacciner dans le cabinet de leur médecin plutôt qu'ailleurs (The Commonwealth Fund, 2021[13] ; Frost, 2021[14]). Quant aux pharmaciens d’officines, ils n’ont été autorisés à vacciner contre le COVID-19 que tardivement: à partir du mois de mars 2022 au Luxembourg, contre le mois de mars 2021 en Angleterre, France et en Suisse ou encore au mois de juin 2021 en Italie.
4.2.4. Environ 60 % des patients atteints de COVID-19 déclarent au moins un symptôme au-delà d’un an après la phase aigüe d’infection
Au Luxembourg, une proportion importante de patients atteints de COVID-19 gardent des séquelles de la maladie sur plusieurs mois. D’après les estimations réalisées par le LIH (Luxembourg Institute of Health, 2022[15]), un patient sur 6 atteints du COVID-19 déclarent au moins un symptôme un an après la phase aigüe d’infection, avec comme symptômes les plus courants la fatigue, l’essoufflement et l’irritabilité. Un tiers des patients COVID-19 ressentaient de la fatigue un an plus tard, 13 % ont déclaré que les symptômes respiratoires affectaient leur qualité de vie et plus de la moitié (54 %) avaient des problèmes de sommeil permanents.
Le Ministère de la Santé du Luxembourg a accordé une grande priorité à développer une prise en charge pluridisciplinaire du long-COVID, en partenariat avec le Centre Hospitalier de Luxembourg, les médecins généralistes et certains établissements de rééducation, de manière à développer un réseau de prise en charge centrée autour de la personne (Gouvernement du Luxembourg, 2021[16]). Un projet pilote est en cours d’expérimentation depuis le 1er août 2021, et le budget alloué se chiffre à EUR 1.01 million (Centre Hospitalier du Luxembourg, 2021[17]). La mise en place d’une prise en charge pluridisciplinaire des patients long-COVID, coordonnée entre les médecins généralistes, les spécialistes et le milieu hospitalier, figure parmi les bonnes pratiques des pays de l’OCDE pour répondre de manière efficace à ce nouveau problème de santé publique (OCDE, à paraître[18]).
4.3. Les conséquences indirectes de la pandémie au Luxembourg
Les conséquences indirectes de la pandémie au Luxembourg sont préoccupantes, telles qu’elles sont mesurées en termes de recours aux soins, ou en termes de détérioration de la santé mentale (essentiellement chez les jeunes et les personnes en emploi).
4.3.1. Le Luxembourg a enregistré un recul des consultations avec les professionnels de santé en ville
Les données portant sur le nombre de consultations avec les différents professionnels de santé, et l’analyse de leur évolution dans le temps, montrent une contraction du nombre de consultation sur l’ensemble de l’année 2020 par rapport à 2019. Les médecins généralistes, dentistes, dermatologues, ophtalmologues, pédiatres et psychiatres ont vu leur consultation diminuer de plus de 10 % sur l’ensemble de l’année (Graphique 4.5). Ces constats ont été observés dans d’autres pays de l’OCDE, tels qu’en Australie, Autriche, Belgique, France, Norvège, et au Portugal (OCDE, 2021[19]).
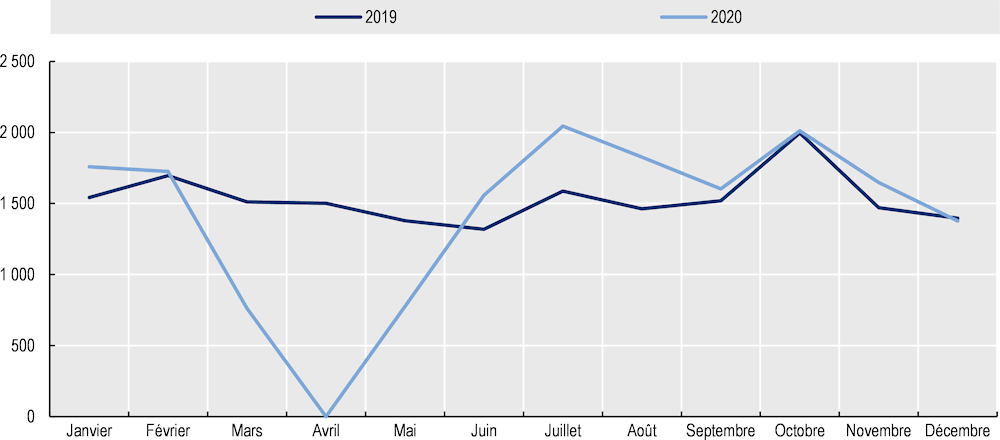
Graphique 4.5. Évolution du nombre de consultations entre 2019 et 2020 avec certains professionnels de santé en ville
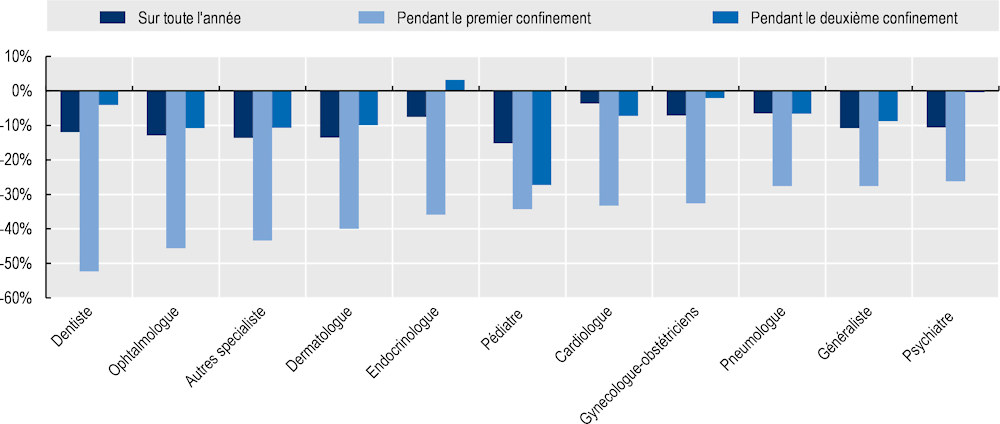
Note : Les données incluent les consultations ambulatoires et les téléconsultations. Les données comparent le nombre de consultations en 2020 par rapport à 2019 (sur toute l’année), puis des mois de mars à mai 2020 par rapport à la même période en 2019 (pendant le premier confinement), et des mois de novembre et décembre 2020 par rapport à la même période en 2019 (pendant le deuxième confinement).
Source : Inspection Générale de la Sécurité Sociale, 2022.
Pour l’ensemble des professionnels de santé, la diminution de l’activité a été particulièrement forte pendant le premier confinement. Le nombre de consultations avec les professionnels de santé a chuté de plus de 26 % entre mars-mai 2020 par rapport à la même période en 2019 (Graphique 4.5). Ce sont les dentistes, ophtalmologues, et endocrinologues qui ont vu leur activité chuter de manière très importante, avec une réduction de plus de 40 % du nombre de consultation. La diminution du nombre de consultations pendant le second confinement est bien moins marquée, à l’exception des pédiatres qui ont vu leur activité chuter de 27 %. Il est néanmoins encore difficile d’apprécier les conséquences du recul des consultations sur la santé des populations au Luxembourg.
4.3.2. L’activité hospitalière a diminué et les opérations non-urgentes ont été moins nombreuses dans la majorité des hôpitaux
Pour renforcer les capacités du système de santé et faire face à la flambée des cas de COVID-19, le Luxembourg a très vite déprogrammé certains soins hospitaliers. Ainsi, les interventions chirurgicales non urgentes et non essentielles ont été reportées dans les hôpitaux du Luxembourg, pouvant mener à une augmentation des délais d’attente pour certaines interventions chirurgicales. Les hôpitaux dont les données sont disponibles (Centre Hospitalier du Luxembourg (CHL), Centre hospitalier Emile Mayrisch (CHEM) et Hôpitaux Robert Schuman (HRS) montrent en effet une nette diminution des activités chirurgicales sur l’ensemble de l’année 2020 par rapport à l’année 2019, allant de -6 % au CHL à -20 % au CHEM (Graphique 4.6). De la même manière, le nombre de passages aux urgences a diminué de 11 % à 40 % sur l’ensemble de l’année 2020 par rapport à l’année 2019, et le nombre d’examen en imagerie médicale à également diminué de 17 % à 29 % en 2020 par rapport à l’année 2019. La réduction de l’activité hospitalière a été particulièrement importante pendant le premier confinement. Au CHL par exemple, les mois de mars à juin 2020 ont connu une forte baisse d’activité par rapport à 2019, de l’ordre de presque 30 % pour l’activité du bloc opératoire et du nombre de passage aux urgences (Antares Consulting, 2020[20]). L’impact de cette diminution d’activité sur la santé de la population, et les éventuelles pertes de chance qui en auraient résulté, ne peuvent pas encore être appréciés.
Graphique 4.6. L’activité hospitalière s’est contractée en 2020 par rapport à 2019
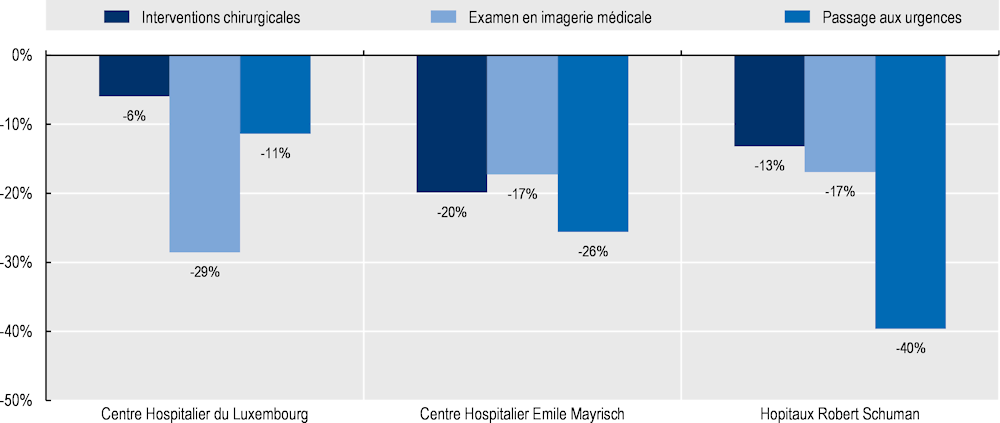
Note : Au Centre Hospitalier du Luxembourg, la diminution des examens en imagerie médicale ne correspond qu’aux actes de radiologie.
Source : Rapport Annuel 2020 des trois hôpitaux accessibles en ligne : Centre Hospitalier du Luxembourg, Centre Hospitalier Emile Mayrisch, et Hôpitaux Robert Schuman.
4.3.3. Le dépistage et le traitement des cancers ont subi des retards en 2020
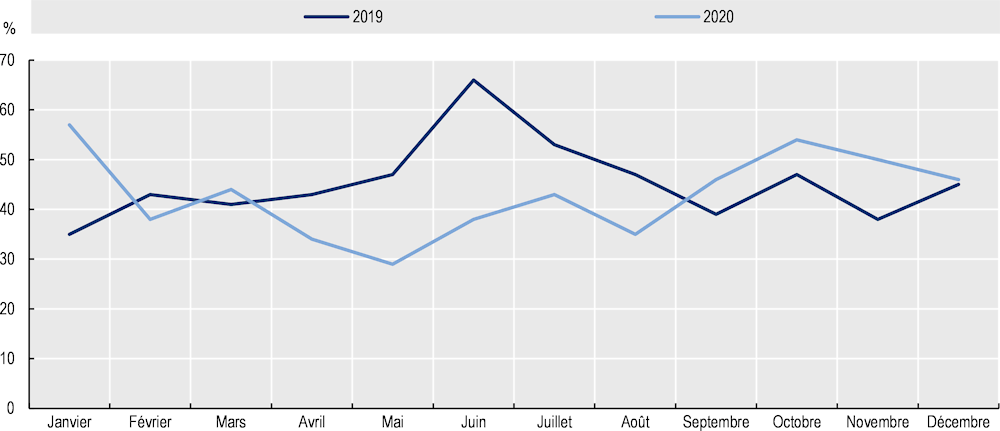
Le dépistage organisé de certains cancers a été perturbé par le confinement au Luxembourg. Sur l’ensemble de l’année, le nombre de dépistage du cancer du sein a reculé de 7 % en 2020 par rapport à l’année 2019. C’est à l’occasion du premier confinement que la chute du nombre de dépistage est la plus importante (Graphique 4.7). La sortie du premier confinement s’est accompagnée d’un retour de l’activité avec un rebond du nombre de dépistage du cancer du sein au mois de juin 2020. De la même manière, le nombre de tests de dépistage du cancer du col de l’utérus chez les femmes à diminué de 6 % sur l’ensemble de l’année 2020 par rapport à l’année 2019.
Au total, et sur base des données du Laboratoire national de la santé concernant le nombre mensuel de diagnostics pathologiques de tumeurs malignes en 2019 et 2020, la Fondation Cancer estime à environ 10 % les cancers attendus qui n’ont pas été décelés et les interventions chirurgicales qui n’ont pas été effectuées en 2020 (Mittelbrownn, 2021[21]).
Graphique 4.7. Le dépistage du cancer du sein a considérablement chuté en 2020 par rapport à 2019
Le traitement des cancers a également subi des retards, avec une forte diminution du nombre d’interventions carcinologiques. Sur l’ensemble de l’année 2020, l’activité de chirurgie des hystérectomies a par exemple connu une diminution de 27 % par rapport à l’année 2019. De la même manière, le nombre de mastectomies à fortement chuté pendant le premier confinement, puis a progressivement retrouvé des niveaux proches à 2019. À partir de Septembre 2020, le niveau d’activité est revenu au-dessus de celui enregistré en 2019 sur la même période (Graphique 4.8).
Une enquête menée auprès d’un panel de médecins oncologues montre que le confinement a réduit le nombre total de séances de radiothérapie de presque un quart en mai 2020 par rapport à la même période en 2017 et 2019 (Backes et al., 2020[22]). Même après le confinement, le nombre de séances de radiothérapie est resté inférieur entre juillet et octobre 2020 par rapport à la période 2017 à 2019. Les données fournies par le Centre National de Radiothérapie du Luxembourg montrent que sur l’ensemble de l’année 2020, le nombre total de séances de radiothérapie a diminué de 5.3 % par rapport (soit 1 390 séances en moins).
Les retards de diagnostic et de traitement du cancer auront probablement de graves répercussions sur le pronostic du patient. Les estimations disponibles montrent qu’un retard de quatre semaines de traitement chirurgical d'un cancer augmenterait le risque de décès d'environ 7 %, tandis que les retards de quatre semaines de traitement pourraient augmenter le risque de décès de 13 % (Hanna et al., 2020[23]).
Les données d’activité de l’année 2021, complétées par les données du registre national du cancer, permettront d’apprécier de manière plus précise les conséquences indirectes de la pandémie sur le diagnostic et le traitement des cancers au Luxembourg.
Graphique 4.8. L’activité de chirurgie des cancers a chuté pendant le premier confinement
4.3.4. La crise sanitaire a eu un effet considérable sur la santé mentale de la population, notamment chez les plus jeunes et les personnes en emploi
Au Luxembourg, comme dans de nombreux pays de l’OCDE, la pandémie et les mesures pour enrayer la pandémie pendant les deux premières vagues ont eu des conséquences négatives importantes dans le champ de la santé mentale.
L’enquête menée par l’Institut national de la statistique et des études économiques (STATEC) en collaboration avec TNS Ilres montre des signes d’une nette dégradation de la santé mentale des Luxembourgeois. Un résident sur trois affirme que sa santé mentale s’est détériorée pendant la pandémie de COVID-19, une proportion qui décline avec l’âge (STATEC, 2020[24]). Parmi les 18-44 ans, environ 37 % ont déclaré que leur santé mentale s’était détériorée contre 22 % parmi les 65 ans et plus. Les principaux facteurs associés à la dégradation de la santé mentale étant le déclin de la santé physique, une perte de la sécurité de l’emploi, des dépenses qui augmentent (STATEC, 2020[24]) et une altération des relations sociales pendant les périodes de confinement (STATEC, 2020[25]).
Chez les enfants, les résultats de l’étude COVID-Kids attestent également d’une dégradation de la satisfaction des enfants. Un tiers des enfants âgés de 6 à 11 ans et 43 % des enfants âgés de 12 à 16 ans ont indiqué que leur satisfaction à l’égard de la vie avait diminué. Les enfants ont également déclaré avoir eu des émotions négatives et des inquiétudes fréquemment ou très fréquemment pendant la pandémie. Un enfant sur 6 parmi les plus jeunes (6-11 ans) et un tiers des enfants plus âgés (12-16 ans) ont indiqué avoir éprouvé des émotions négatives (Kirsch et al., 2022[26]).
De plus, la 8e enquête du Quality of Work Index menée en 2020 montre une augmentation du risque de tomber dans la dépression suite à la pandémie de COVID-19 (CSL, 2021[27]). Ainsi, la part des participants à l'enquête présentant un risque élevé de dépression est passée de 8 % en 2019 à 11 % en 2020. Aujourd’hui, 1 travailleur sur 3 présente un risque de dépression suite à la pandémie, et plus d’1 sur 10 présente des signes très forts de dépression.
4.4. Quelle résilience dans la gestion de la crise pandémique au Luxembourg?
4.4.1. Le Luxembourg a très tôt anticipé le risque pandémique
Le Luxembourg est doté d’un plan d’intervention d’urgence « pandémie grippale » qui n’a répondu que partiellement aux besoins de la gestion de la crise pandémique
Dans le contexte de l’adoption du Règlement Sanitaire International, le Luxembourg s’est doté d’un plan d’intervention d’urgence (PIU) « pandémie grippale » élaboré depuis 2006 suite à la propagation de la grippe aviaire en 2004, puis de la pandémie H1N1 de 2009. Le PIU « pandémie grippale » définit la planification et préparation, la surveillance, la prévention, et la gestion des conséquences face au risque d’une pandémie grippale (Gouvernement du Grand-Duché de Luxemboug, 2021[28]).
Si la pandémie H1N1 de 2009 a permis de mettre en action le plan d’intervention d’urgence « pandémie grippale », force est de constater qu’aucune mise à jour n’est intervenue depuis 2006, bien que les enseignements tirés de la pandémie H1N1 et de l’épidémie d’Ebola ont utilement complété l’arsenal des mesures de lutte contre la crise pandémique. Il faut également noter qu’aucun exercice de préparation à une pandémie n’a été réellement effectué avant l’apparition du premier cas de COVID-19, témoignant de la faible opérationnalité du PIU « pandémie grippale » (voir Chapitre 2). De la même manière, certains aspect pratiques ont été négligés dans le PIU « pandémie grippale » tels que le plan de continuité des soins médicaux hors maladie pandémique, la formation et l’éducation aux mesures de prévention et de contrôle des infections pour les professionnels de santé, la logistique et la R&D des vaccins et autres médicaments, le soutien psychologique pour le public ou encore la participation de la société civile. Toutes ces composantes sont pourtant essentielles pour évaluer les besoins et piloter au mieux une crise pandémique (voir Chapitre 2).
Des réunions interministérielles ont lieu dès la fin du mois de janvier 2020, avec activation de la cellule de crise dès le 1er mars 2020
Dès la fin du mois de janvier, et sur demande du Premier Ministre, le Conseil de Gouvernement, le Haut-Commissariat à la protection nationale (HCPN) et les différentes parties prenantes se sont réunies à de nombreuses reprises (jusqu’au 28 février), soit sous format composition de cellule de crise, soit sous forme de réunions interministérielles pour analyser l’état de préparation des mesures inscrites dans les PIU « pandémie grippale » et « Ébola » et évaluer les besoins à la gestion de la crise.
À partir du 1er mars (date d’apparition du 1er cas positif sur le territoire), la cellule de crise est activée et sa composition régulièrement adaptée à partir du 15 mars 2020 pour mieux refléter les sujets de préoccupations liés à la crise sanitaire. La cellule de crise, présidée par le HCPN et le Ministère de la Santé, se compose de plusieurs groupes de travail, qui supervisent et prennent en charge des domaines distincts, tels que les hôpitaux, les diagnostics et le suivi des contacts, les tests, les soins primaires, les maisons et réseaux de soins, la logistique, la réserve sanitaire, et la communication (voir chapitre 3). Elle coordonne tous les efforts menés par les hôpitaux, les laboratoires, les prestataires de soins primaires, les pharmacies, les maisons de repos et les réseaux de soins, tout en gérant la logistique, le matériel médical, la réserve de personnel de santé, la communication et le support psychosocial autour de la crise.
La flexibilité de la cellule de crise et la composition multidisciplinaire des groupes de travail a permis au Luxembourg d’être réactif et innovant dans le pilotage de la crise. De nombreux acteurs publics à tous les niveaux de gouvernance (y compris les communes et les pompiers) se sont vite joints à l’effort national pour faire face à la crise. Il est par contre regrettable que la société civile et les représentants d’usagers n’aient pas été davantage impliqués dans les différents groupes de travail de la cellule de crise pendant la pandémie de COVID-19 (Chapitre 3).
4.4.2. Les difficultés structurelles ont affaibli le niveau de préparation opérationnelle à la crise pandémique
Le stock national d’EPI était initialement insuffisant mais la cellule logistique a rapidement effectué de nombreuses commandes
La méconnaissance du bon état des stocks d’équipements de protection individuelle (EPI) dans les établissements de santé et de soins atteste d’un manque de préparation pour faire face à une pandémie d’une telle ampleur au Luxembourg. La cellule logistique,3 en tant qu’unique acheteur, gestionnaire et distributeur gouvernemental des EPIs et des dispositifs médicaux a rapidement pallié ce manque de préparation.
Si le HCPN s’est doté de 200 000 masques FFP2 sur l’exercice 2017 dans le cadre du PIU « pandémie grippale », le stock national d’EPIs atteignait, avant la déclaration de l’état de crise 1 048 000 unités de masques chirurgicaux, 235 135 unités de masques FFP2, 20 340 unités de blouses Tyvek et 780 100 unités de gants. Ce stock national servait, conformément aux plans de crise, essentiellement à couvrir les besoins des infrastructures critiques et n’a pas été conçue pour assurer une large distribution de masques et d’autre matériel à l’ensemble de la population ou des entreprises en général.
Les établissements et structures de santé ou de soins n’étaient pas soumis à une obligation de suivi, de sorte que le Gouvernement n’avait pas connaissance au moment de la déclaration de l’état de crise de l’état du stock dans ces établissements. C’est pour cette raison que la cellule logistique a effectué un recensement national des EPIs le 19 mars. Les estimations basées sur la consommation journalière des 7 sept derniers jours au 19 mars font état du faible volume des stocks de masques chirurgicaux pour couvrir les besoins des professionnels de santé en cas d’épidémie.
Un suivi journalier de la gestion des stocks a été mis en place afin d’avoir une mise à jour journalière des entrées et sorties de matériel pour tous les hôpitaux et structures de soins. Ce suivi a été essentiel pour évaluer les besoins en temps réels et éviter des pénuries en matériels. En parallèle, les réseaux d’approvisionnement ont été élargis pour acquérir des EPIs et des médicaments essentiels. Il s’agissait d’acheter auprès de différents fournisseurs (d’Asie en particulier) et d’utiliser tous les mécanismes, y compris l’Union Européenne. Ceci concernait notamment les masques, les gants, les produits de désinfection et les vêtements de protection, mais aussi les respirateurs et les médicaments nécessaires au traitement des patients COVID-19. Selon les chiffres du HCPN, plus de 84 millions d’unités de masques chirurgicaux et 3.3 millions d’unités des masques FFP2 ont été commandés directement en Chine en mars 2020. Ces commandes ont été réalisées avant la saturation du marché européen et mondial des EPIs. La cellule logistique a également acheté 4 scanners qui ont été mis à disposition des 4 hôpitaux.
Les achats d’EPIs et de dispositifs médicaux effectués par la cellule logistique ont très vite permis de pallier les carences du Luxembourg en matière de préparation. Pour renforcer le niveau de préparation aux futures crises épidémiques, le Gouvernement du Luxembourg envisage de constituer une Centrale d’achat pour les produits critiques qui organisera l’approvisionnement, la logistique et le stockage au niveau national, témoignant de la force d’adaptation du Luxembourg.
Aucun système d’information n’existait au début de la pandémie pour assurer le pilotage de la crise
En début de crise épidémique, le Luxembourg a souffert de l’absence d’un système d’information capable de surveiller l’évolution de la pandémie, tant en termes de surveillance épidémiologique que d’utilisation des ressources en santé, notamment pour le système hospitalier. La mise en place du système d’information « Qlik » a néanmoins permis d’assurer une surveillance de la propagation du virus et d’évaluer la pression hospitalière dès le 17 mars 2020.
Si le Luxembourg a mis en place une obligation de déclaration de certaines maladies transmissibles depuis la loi du 1er août 2018 dans le cadre de la protection de la santé publique (Journal Officiel du Grand-Duché de Luxembourg, 2018[29]), l’application informatique utilisée pour gérer et surveiller les maladies infectieuses n’était pas conçue pour effectuer des analyses de données ad-hoc et ne permettait pas de collecter les résultats négatifs des tests PCR sous notification obligatoire. Il n’était donc pas possible de suivre le taux de positivité et d’obtenir un aperçu complet de l’évolution épidémiologique dans le pays (Gouvernement du Luxembourg, 2021[30]). Les autres systèmes d’information se sont également révélés inadaptés pour répondre aux besoins d’informations et d’indicateurs nécessaires au pilotage de la crise. En effet, en mars 2020, les données disponibles sur les hospitalisations n’étaient pas suffisantes pour assurer la surveillance quotidienne et analyser l’impact de la pandémie sur le fonctionnement des hôpitaux. Il n’y avait, par exemple, de surveillance possible des lits en soins intensifs, des taux d’occupation COVID-19 et non-COVID-19, des niveaux d’activité des services d’urgence, et des admissions hospitalières COVID-19. Pour le secteur des soins de longue durée, il n’existait pas d’indicateur harmonisé, ni quantitatif, ni qualitatif, permettant de documenter les activités et les ressources des divers établissements (Chapitre 3).
Un effort important a été entrepris par le groupe de travail Monitoring de la cellule de crise pour développer de nouveaux systèmes d’information permettant d’assurer une surveillance de la propagation du virus et d’évaluer la pression hospitalière. Un système de collecte et de compilation, ainsi qu’un système d’analyse et de reporting automatique, a progressivement été mis en place en collaboration avec les différents groupes de travail de la cellule de crise, des acteurs du système de santé et des décideurs politiques. Le nouveau système d’information centralisé « Qlik » a permis de recenser les cas et décès de COVID-19 dans les hôpitaux et de connaître en temps réel la capacité hospitalière à partir du 17 mars 2020. La réponse a été plus tardive en ce qui concerne les structures de SLD. Ce n’est qu’à partir du mois d’avril 2020 que le système d’information « Qlik » a permis de recenser les cas en structures de SLD. Au fil des mois, l’intégration des différentes sources de données au nouveau système d’information (Encadré 4.2) a permis de produire de nombreux statistiques et tableaux de bord utilisés de manière quotidienne pour assurer le pilotage de la crise.
Si la mise en place du système d’information « Qlik » a été essentielle à la réponse luxembourgeoise, le gouvernement doit continuer ses efforts pour développer un système d’information unique, où les bases de données sont interopérables, avec un identifiant unique pour les patients et où les services de santé sont automatiquement liés. Or, malgré des améliorations liées à la pandémie et à la mise en place du dossier médical partagé, les systèmes d’informations au Luxembourg sont encore incompatibles. Comme le montrent certains pays de l’OCDE, un système d’information en santé intégré permet une meilleure gestion des crises sanitaires. Le Canada, le Danemark, l'Estonie, la Finlande, la Corée, la Lettonie, les Pays-Bas et la Suède se sont distingués par leur système d’information intégré permettant de relier les données de plusieurs secteurs de la santé et de disposer de données en temps réel dès le début de la crise pandémique (Oderkirk, 2021[31]).
Encadré 4.2. La base de données « Qlik »
L’application « Qlik » regroupe les données COVID-19 de différents acteurs (laboratoire, hôpitaux, les maisons de soins, données de l’Inspection Générale de la Sécurité Sociale (IGSS), Centres de Soins Avancés, etc.) en différents tableaux de bord thématiques qui permettent de suivre l’évolution de la pandémie et de faire les analyses pertinentes.
Le système d’information « Qlik » a été amélioré progressivement en intégrant d’autres données telles que celles du programme de dépistage massif, du contact tracing, l’administration et la couverture vaccinale, la situation des eaux usées, ou encore des données individuelles de l’IGSS pour faire des analyses sectorielles et identifier d’éventuels foyers de contamination. Des rapports quotidiens et automatisés ont été mis en place pour plusieurs administrations (Ministère de l’Éducation, Ministère de la Famille, Fédération hospitalière (FHL) par exemple) et des données agrégées sont également publiquement disponibles.
Source : OCDE (2022), Questionnaire de collecte d’information pour l’évaluation de la gestion de la crise au Luxembourg.
Le Luxembourg est trop fortement dépendant du personnel de santé transfrontalier
Le système de santé luxembourgeois est dans un état de dépendance critique vis-à-vis de l’étranger pour ses professionnels de santé et ses professions médicales, le rendant extrêmement vulnérable face à la fermeture des frontières pendant le premier confinement de la pandémie de COVID‑19.
La question de la pénurie des professionnels de santé préoccupe depuis plusieurs années le Gouvernement luxembourgeois. Le nombre de nouveaux diplômés chaque année ne comble pas les départs naturels en retraite dans certaines disciplines. De ce fait, le pourcentage de médecins étrangers s'accroît d'année en année. La part de médecins vivant à l’étranger mais exerçant au Luxembourg a pratiquement doublé entre 2008 et 2017, passant de 15.6 % à 26.4 % (IGSS Luxembourg, 2021[32]). En 2019, 62 % des professionnels de santé actifs au Luxembourg résident à l’étranger, et 21 % des médecins généralistes et 34 % des médecins spécialistes résident à l’étranger (Lair-Hillion, 2019[33]). En outre, malgré la présence des travailleurs transfrontaliers, le Luxembourg ne compte que très peu de médecins en comparaison aux autres pays de l’OCDE. Avec environ 3 médecins pour 1 000 habitants en 2019, le Luxembourg figure bien en dessous de la moyenne des pays de l’OCDE (3.6 pour 1 000 habitants), malgré une augmentation de 39 % depuis 2000 (OCDE, 2021[19]). Cette faible densité de médecins était jusqu’à présent principalement due à l’absence de formation en médecine dans le pays, créant ainsi une dépendance vis-à-vis des médecins formés à l’étranger. Le premier bachelor en médecine a été créé en 2021 au Luxembourg.
En ce qui concerne les infirmières, leur densité est l’une des plus fortes de l’OCDE (11.7 contre 8.8 infirmiers pour 1 000 habitants en moyenne dans l’OCDE) mais plus de deux tiers des infirmiers en exercice résident dans les pays limitrophes – 29 % en France, 24 % en Allemagne et 12 % en Belgique, attirés par les meilleurs salaires et les bonnes conditions de travail au Luxembourg (OCDE/Observatoire européen des systèmes et des politiques de santé, 2022[2]).
La fermeture des frontières n’étant pas inscrite dans les mesures du PIU « pandémie grippale », le Luxembourg a dû réagir vite et travailler en étroite coopération avec l’Allemagne, la Belgique et la France. Des laissez-passer ont ainsi été distribués aux professionnels de santé pour faciliter le passage des frontières, et le Gouvernement luxembourgeois a également proposé aux salariés transfrontaliers relevant du secteur de la santé et des SLD de les loger temporairement et sans frais dès le mois d’avril 2020. Ces mesures témoignent d’un effort de solidarité et de coopération entre les pays qu’il faut souligner.
Pour répondre aux besoins de sa population, et être moins dépendant des professionnels de santé étrangers lors des crises sanitaires futures, le Luxembourg doit impérativement investir davantage dans son personnel de santé. La revalorisation des professions médicales, l’instauration des approches pluridisciplinaires, et une adaptation de la formation et des attributions des professionnels de santé sont des politiques extrêmement pertinentes dans le contexte luxembourgeois (Encadré 4.3).
Encadré 4.3. Aperçu des politiques permettant d’investir dans le personnel de santé dans certains pays de l’OCDE
Revalorisation des professions médicales
En France, le Contrat d’aide à l’installation des médecins (CAIM) est une aide financière accordée une seule fois et versée aux médecins en deux fois. L’objectif est d’aider les médecins à faire face aux frais d’investissement liés au début de l’activité tels que les locaux, équipements et autres charges diverses. Il existe également des contrats d’engagement de service public (CESP), où les étudiants et internes en médecine se voient accorder une allocation mensuelle. En contrepartie, les étudiants s’engagent à exercer à l’issue de leur formation dans une zone recensée par les agences régionales de santé pour une durée égale à celle durant laquelle ils ont perçu cette allocation.
Adaptation des attributions des professionnels de santé
En Australie, Canada, Estonie, France, Irlande, Lettonie, Suède et Royaume-Uni, les compétences des infirmiers ont été élargies grâce au développement de leur formation initiale et continue. Dans ces pays, les taches des infirmiers en pratique avancée, comprennent le plus souvent des actes de prévention et de dépistage. Les pharmaciens d'officine jouent également un plus grand rôle dans la promotion de la santé et la prévention en Belgique, Angleterre, Finlande, France, Italie ou en Suisse. Pendant la pandémie de COVID-19, les pharmaciens ont vu leurs compétences s’élargir pour maintenir un suivi thérapeutique essentiel et protéger les plus fragiles de l’exposition au virus. En outre, l’élargissement des compétences du pharmacien leur a permis de renouveler à titre exceptionnel les ordonnances expirées des patients atteints de pathologies chroniques (France), de vacciner contre le COVID-19 (en France, Royaume Uni, Italie), et d’effectuer des tests de diagnostics (États-Unis, Australie et Angleterre).
Instauration des approches pluridisciplinaires
Au Canada, Royaume-Uni, France, Australie ou aux États-Unis, les centres de santé pluri-professionnelles (en comparaison à la pratique isolée) offrent une prise en charge des soins coordonnée, et mettent davantage l’accent sur la promotion de la santé, la prévention, l’éducation thérapeutique et la prise en charge sociale. Les approches pluridisciplinaires sont primordiales dans le cadre de la prise en charge des maladies chroniques mais aussi pour mieux surveiller et réduire les facteurs de risque liés au mode de vie, en particulier chez les plus désavantagées. Le déploiement des centres de santé pluri-professionnels visent également à assurer une offre de soins suffisante dans les zones à faible densité médicale et à répondre aux préoccupation financière d’accès aux soins pour les populations désavantagées.
Source : OCDE (2020[34]), Realising the Potential of Primary Health Care, OECD Health Policy Studies, Éditions OCDE, Paris, https://doi.org/10.1787/a92adee4-en; OCDE (à paraître[35]), Improving the Resilience of Health System.
Les maisons et réseaux de soins ont souffert d’un manque de compétences en matière de prévention et contrôle des infections, et de soutien médical au début de la crise sanitaire
Comme démontré dans la section 2 de ce Chapitre, le bilan sanitaire dans les structures de soins de longue durée est sévère au Luxembourg. Deux facteurs structurels sont en causes : le manque de compétence en matière de prévention et contrôle des infections, et un manque d’appui médical dans les structures de SLD. Si de nombreuses notes ont été adressées à l’attention des responsables des structures de SLD au début du mois de mars 2020 par la Direction de la santé, le Ministère de la Santé et le Ministère de la Famille, ce n’est qu’à la fin du mois de mars que les ordonnances et recommandations ont été émises sur la prévention des infections. Les réponses n’ont donc été apportées que tardivement dans le secteur des SLD.
En effet, l’ordonnance de la Direction de la santé pour la prise en charge des personnes vulnérables n’est établie que le 30 mars 2020 (Gouvernement du Luxembourg, 2021[36]), suivie par des recommandations sur la stratégie d’utilisation des équipements de protection individuels le 6 avril 2020 (Abdelrahman et al., 2021[37]), et sur la prévention de l’infection dans les structures de SLD le 23 avril (Gouvernement du Luxembourg, 2020[38]). Des formations en matière de bonnes pratiques d’hygiène et de prévention des infections pour les structures des SLD ont été mises en place à partir du 28 mars,4 aux côtés de dispositifs d’appui médical à partir du début du mois d’avril 2020 :
Mise à disposition de « Kits Covid » (kits fournis par la Direction de la santé, contenant les médicaments nécessaires pour accompagner une fin de vie et fournir des soins palliatifs au lit de la personne par le médecin traitant ou de garde).
Mise en place d’une ligne de garde de médecins généralistes dédiée aux structures d’hébergement pour personnes âgées.
Hospitalisation d’une personne atteinte de COVID-19 sur avis du médecin traitant dans le respect du bien-être de la personne.
Mise en place de formation en hygiène pour le personnel de santé, accompagnée de visites sur site par la Direction de la santé et le Ministère de la Famille, permettant d’évaluer l’adéquation de la formation avec les besoins du terrain.
Mise en place d’un réfèrent hygiène et d’un hygiéniste au sein de la COPAS.
Si ces mesures sont indispensables pour soutenir médicalement les structures de SLD, améliorer la coordination des soins et accroître les compétences en matière d’hygiène et de prévention des infections, elles auraient gagné à être mises en place moins tardivement compte tenu de la gravité de la maladie pour les personnes âgées. Ceci aurait permis de limiter la surmortalité dans les structures d’hébergement qui s’approche de plus 60 % en avril 2020 (Abdelrahman et al., 2021[37]). Ces dispositifs sont à pérenniser sur le long terme pour pallier les difficultés structurelles des établissements de SLD,5 et répondre plus rapidement aux futures urgences sanitaires.
De plus, selon les différentes parties prenantes interrogées pendant la mission de collecte d’information, la réponse a souvent été différenciée entre le secteur sanitaire et le secteur médico-social. Le Luxembourg a, par exemple, fait le choix de ne pas vacciner prioritairement les personnes en contact avec les résidents des structures de SLD, les plus vulnérables aux formes graves. C’est ainsi que les prestataires externes qui travaillent dans les structures de SLD (agents de nettoyages ou personnel de la restauration) n’ont pas été définis comme population prioritaire lors du lancement de la campagne vaccinale au 28 décembre 2020, alors que telle était le cas dans le secteur hospitalier.
À ce titre, il faut rappeler que la tutelle des établissements de SLD revient au Ministère de la Famille et non au Ministère de la Santé. Comme discuté dans le rapport d’évaluation Waringo (Abdelrahman et al., 2021[37]), les structures des SLD ont reçu des recommandations de la part des deux ministères, ne facilitant pas la lisibilité des messages et la gestion quotidienne de la crise pandémique dans les établissements de SLD. Dès lors, le Luxembourg devrait mener une réflexion approfondie sur la question de la tutelle des structures de SLD, notamment des centres intégrés pour personnes âgées et des maisons de soins dont l’offre de service dépasse l’hébergement. En France ou en Belgique la tutelle des SLD revient au Ministère des Solidarités et de la Santé et du service public fédéral Santé Publique (anciennement ministère des Affaires sociales et de la santé publique) respectivement.
4.4.3. La forte réactivité du système de santé Luxembourgeois a permis d’absorber le choc
La politique de dépistage massif au Luxembourg s’est avérée efficace pour freiner la propagation du virus
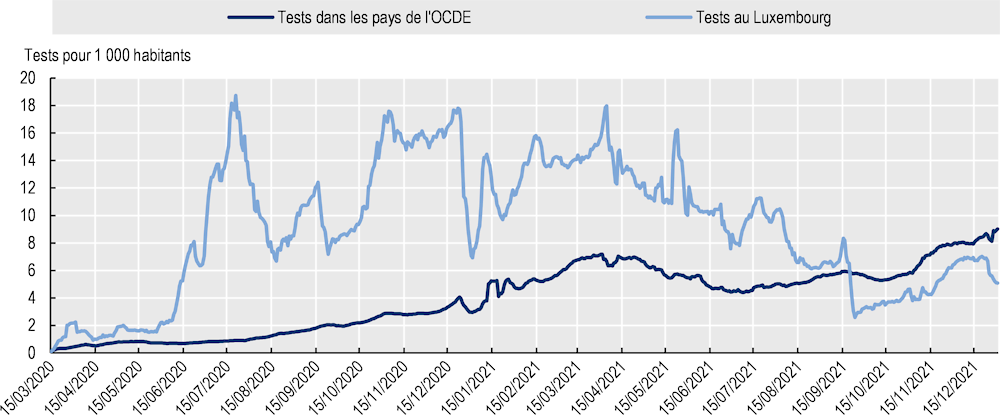
Un dépistage intensif des cas a été mis en place dès le début de la pandémie, à partir du 25 février 2020. D’abord, les personnes avec des symptômes de COVID-19 et de retour des régions à risque de SARS-CoV-2 définies par le Centre européen de prévention et de contrôle des maladies (European centre for disease prevention and control, ECDC) ont été testées à domicile par les agents de l’inspection sanitaire. Les premiers tests étaient tous réalisés par le Laboratoire National de Santé (LNS), puis les capacités de tests se sont développées dans les laboratoires privés d’analyse médicale (les Laboratoires Réunis, les Laboratoires Ketterthill et Bionext). Les données disponibles montrent que le Luxembourg figure parmi les pays ayant constitué la plus forte capacité de tests de la zone OCDE, atteignant jusqu’à 18 tests hebdomadaires pour 1 000 habitants au mois de juillet 2020 (bien plus qu’en moyenne dans les autres pays de l’OCDE) (Graphique 4.9).
Graphique 4.9. Le Luxembourg a conduit bien plus de tests qu’en moyenne dans les autres pays de l’OCDE
Le groupe de travail Testing au sein de la cellule de crise s’est doté d’un arsenal d’actions en matière de dépistage (Gouvernement du Luxembourg, 2021[39]), témoignant de la volonté du Gouvernement luxembourgeois d’endiguer la pandémie de COVID-19 :
L’ouverture de nombreux sites de prélèvements tels que les Centres de Soins Avancés, les Centres de Consultations COVID-19, ou encore les centres de prélèvements COVID-19-Drive-in.
Le dépistage systématique de certains secteurs d’activité (tels que la construction, le commerce, des soins ou encore la restauration) afin de minimiser les risques d'infections à la fin du confinement.
Le dépistage à grande échelle, « Large Scale Testing » (LST), instauré du 18 mai au 15 septembre 2020 sous la responsabilité du LIH. La participation au programme de dépistage LST est volontaire et se fait uniquement sur invitation personnelle. La première phase du dépistage à grande échelle a permis de guider le déconfinement en identifiant des personnes asymptomatiques afin d'intervenir tôt dans les chaînes de transmission du virus (Encadré 4.4).
À l’aéroport de Luxembourg, tous les passagers entrant dans le pays dès fin mai 2020 ont pu se faire tester gratuitement à leur arrivée.
Des équipes mobiles ont été déployées, d’abord dans le cadre du LST pour des tests ciblés, mais également pour répondre à des clusters d'infections, par exemple, dans les écoles, entreprises ou des établissements de SLD.
Des actions « coups de poing » ont été menées pour inciter les citoyens à se faire tester en distribuant gratuitement des tests antigéniques rapides dans des entreprises ou directement aux ménages.
Des dépistages dans les écoles ont également été organisés par le LNS de novembre 2020 à juillet 2021 (plus 32 800 tests effectués) et de septembre 2021 à décembre 2021 (plus de 9 600 tests effectués) (voir chapitre 5).
La détection précoce et rapide des cas a été essentielle pour limiter et bloquer la propagation du COVID‑19 au Luxembourg. Les résultats de l’évaluation de la première et seconde phase du dépistage à grande échelle démontre l’efficacité du dispositif pour contrôler la transmission de l’épidémie (Wilmes et al., 2021[40]). Ainsi sur base des modélisations, le nombre total de cas possibles aurait été 42.9 % plus élevé sans le programme de dépistage à grande échelle.
Si la politique de dépistage au Luxembourg se démarque des autres pays de l’OCDE à la fois par son ampleur et la diversité des stratégies, il faut néanmoins noter que cette stratégie n’a été mise en place que tardivement dans les structures de SLD. Selon le rapport Waringo, le dépistage par test PCR de l’ensemble des résidents et personnel des établissements n’a été réalisé qu’à partir du 21 avril par les équipes mobiles du LNS, soit plus d’un mois et demi après le premier cas positif au Luxembourg (Abdelrahman et al., 2021[37]). Dans le cadre de la seconde phase du dépistage à grande échelle, des équipes mobiles sont intervenues dans toutes les structures de SLD de manière planifiée et répétée ainsi qu’à chaque fois qu'un foyer d'infections y a été détecté (à partir du 16 septembre 2020).6
Encadré 4.4. Le dépistage à grande échelle figure parmi les bonnes pratiques des pays de l’OCDE
À partir du 18 mai 2020 et jusqu’au 15 septembre 2020, la première phase du programme de dépistage à grande échelle a été mise en œuvre. La population a été divisée en trois catégories en fonction du risque d’exposition au virus, chaque catégorie étant invitée à des fréquences différentes. Disposant d’une capacité théorique maximale de 20 000 tests par jour, 1 520 445 invitations pour réaliser un test RT-PCR ont été envoyées pendant la phase 1 du programme; et 560 082 tests ont été réalisés. Dans le cadre du 2ème et 3ème programme (introduit le 16 septembre 2020 et le 15 septembre 2021 respectivement), une capacité de tests PCR de 53 000 tests par semaine a été mise en place répartie sur 8 stations « drive in », une station à l'aéroport, 5 équipes mobiles pour certains établissements, et la possibilité de se faire tester avant ou au retour d'un déplacement à l'étranger.
La stratégie de dépistage à grande échelle figure parmi les bonnes pratiques des pays de l’OCDE pour contrôler la transmission, évaluer la dynamique de la transmission et détecter rapidement les clusters dans des secteurs spécifiques. Au sein des pays de l’OCDE, seules la Corée du Sud, l’Australie et la Lettonie ont mené des politiques de dépistage à grande échelle (OCDE, à paraître[12]).
Source : OCDE, basé sur les documents envoyés par le HCPN et la Direction de la Santé, et la mission de collecte d’information.
Le dispositif de suivi des contacts a été performant et a permis un accompagnement personnalisé
Le programme de dépistage à grande échelle s’est accompagné d’un dispositif de suivi des contacts permettant de détecter de manière précoce des cas et des foyers d’infections. Cette stratégie, qui vise à casser les chaînes de transmission, a été mise en place dès le mois de mars 2020 par l’unité centrale de suivi des contacts au sein de la Direction de la santé. Ce dispositif s’est montré performant pour identifier de manière exhaustive les cas contact et apporter des réponses et un accompagnement spécifique à des catégories de populations fragiles.
Selon les données de la cellule de contact tracing, le dispositif de suivi a été efficace pour identifier de manière exhaustive les cas contacts. En 2021, le nombre de contact moyen par cas était de 5.2 contacts par cas au Luxembourg. Au total, jusqu’au 24 mars 2022, 266 862 enquêtes de cas positifs ont été réalisées et 812 644 contacts ont été traités. De plus, dans les périodes d’incidence moyennement élevée, 90 % des cas ont été appelés dans les 24 heures de réception du résultat positif. Des délais ont néanmoins été notés lors de la seconde vague épidémique (en octobre et novembre 2020) où les délais sont montés à 3.3 et 6.9 jours avant un appel de la cellule de suivi des contacts (Gouvernement du Luxembourg, 2021[41]).
Le succès du dispositif de suivi des contacts au Luxembourg s’explique par trois facteurs : 1) un large renforcement des équipes de la cellule de suivi des contacts ; 2) un dispositif d’accompagnement pour les populations fragiles ; et 3) la mise en place du teleservice de CARE+ permettant de mener des enquêtes de cas et de fournir des services en ligne aux personnes testées positives
Le service de suivi des contacts a employé des professionnels de santé de la Direction de la santé puis a recruté - via le mécanisme de la réserve sanitaire - des volontaires, des agents d’autres administrations, et du personnel reclassé ou au chômage en raison de la pandémie. Selon les données du Ministère de la Santé, jusqu’à 400 personnes (300 équivalents temps plein) ont travaillé en même temps au dispositif de suivi des contacts au Luxembourg. Un programme de formation a été élaboré pour tous les nouveaux collaborateurs affectés au suivi des contacts.
Il faut également noter que le dispositif de suivi des contacts cherchait dans certains cas contacts à investiguer l’origine de la contamination, comme le font d’autres pays de l’OCDE (tels que la Corée du Sud). Ce suivi rétrospectif a été instauré dans certains hôpitaux, structures d’hébergement et de soins, entreprises, écoles et populations précarisées pour documenter les circonstances et les causes des contaminations. Des conseils et un accompagnement spécifique étaient proposés pour mettre en place des mesures de prévention et de contrôle épidémique. Ce dispositif d’accompagnement est essentiel pour apporter des réponses à des catégories de populations fragiles, permettant une meilleure adhésion aux mesures d’isolement et aux protocoles d’hygiène.
Enfin le développement du télé-service CARE+ a permis d’identifier toutes les personnes positives et de mener les enquêtes de cas, d’enregistrer les clusters, de déterminer les sources de contamination, et de générer l’envoi des ordonnances de mise en quarantaine et de test. En permettant l’analyse épidémiologique des chaînes de transmission, cet outil a favorisé la bonne coordination des différents secteurs d’activité du contact-tracing et a permis de prioriser les appels et les enquêtes complexes.
La capacité de lits de soins intensifs a doublé pendant la première vague épidémique mais aucun lit supplémentaire n’a dû être mobilisé
Le Luxembourg a bénéficié d’une offre hospitalière suffisante pendant la pandémie de COVID-19 grâce à un plan de montée en charge des capacités hospitalières. Si les mesures mises en place ont largement répondu à l’afflux important de patients COVID-19, elles se sont traduites par une déprogrammation excessive des activités chirurgicales et autres interventions non-urgentes, avec potentiellement des pertes de chance pour les patients.
Le groupe de travail hôpital de la cellule de crise interministérielle, en charge de la coordination des services hospitaliers, a effectué un inventaire des capacités hospitalières et des lits de soins intensifs dès le 16 et 17 mars 2020 pour redéployer ces capacités au profit des patients COVID-19. Quatre phases de fonctionnement ont été définies dans le plan national relatif à la capacité d’intensification face au COVID-19, l’objectif étant de répartir les patients dans les différents hôpitaux et de coordonner les efforts selon l’ampleur de la pandémie. La réorganisation de l’offre hospitalière s’est également traduite par la mise en place d’installations temporaires pour l’admission et le traitement de patients nécessitant une hospitalisation, avec par exemple la mise en service d’un hôpital militaire « field hospital » sur le parking du CHL, l’installation de lits de réanimation supplémentaires, le redéploiement des salles de réveil en unités de soins intensifs. En outre, dans les services d’urgence des établissements hospitaliers, l’élaboration de protocole de triage des patients ont présidé à la mise en œuvre de filières dédiées pour patients COVID-19 et non-COVID.
Grâce à ces différentes mesures (et en s’appuyant sur les modélisations effectuées par la Task Force COVID (voir Chapitre 3), le nombre de lits en soins intensifs de niveau 3 (lits de réanimation) a plus que doublé pendant la première vague épidémique passant de 102 avant la pandémie à 244 le 19 mars 2020 (Graphique 4.10). La réorganisation de l’offre hospitalière a donc largement permis de répondre à l’afflux important de patients luxembourgeois, mais aussi des pays limitrophes (notamment la France, la Belgique et l’Allemagne).
Graphique 4.10. La capacité en lits de soins aigus a plus que doublé pendant la première vague de la pandémie
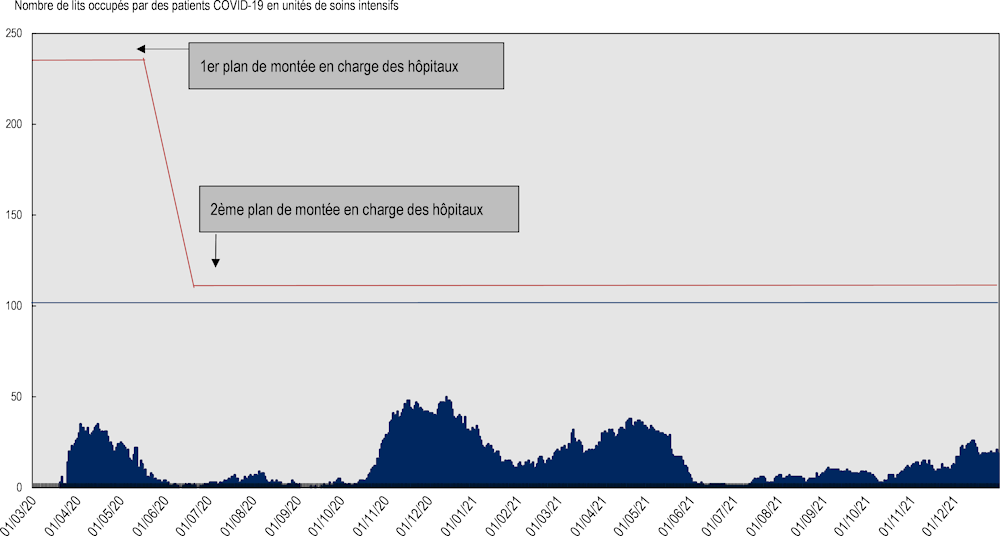
Note : La surface bleu représente le nombre quotidien de patients COVID-19 en soin intensifs de niveau 3. La ligne bleue représente la capacité hospitalière initiale en lit de soins intensif de niveau 3 avant la pandémie. La ligne rouge représente la capacité hospitalière supplémentaire mobilisée pendant la pandémie.
Source : OCDE (2022), mission de collecte d’information auprès du Ministère de la Santé.
Une liste d’activités hospitalières non-COVID-19 à déprogrammer a été définie en parallèle du plan de montée en charge des hôpitaux. Selon le Ministère de la Santé, le phasage de l’arrêt de l’activité hospitalière pendant la première phase épidémique a été insuffisant et s’est traduit par une trop forte contraction des activités chirurgicales et autres interventions non-urgentes (comme rapporté dans la Section 2 de ce Chapitre). Le Gouvernement du Luxembourg a tiré les leçons de la première vague épidémique en définissant un deuxième plan de montée en charge des hôpitaux dès le mois de juillet 2020. Ce plan de montée en charge, plus finement défini, a permis de mieux doser la réponse et de maintenir tant que possible l’activité hospitalière hors COVID-19 après le mois de juillet 2020.
Un large éventail de politiques a permis d’éviter une pénurie du personnel de santé pour les soins COVID-19
Pour répondre à la hausse de la demande de santé lors de la pandémie de COVID-19, le Gouvernement du Luxembourg a mis en œuvre un large éventail de politiques permettant de mobiliser du personnel supplémentaire et d’éviter une pénurie du personnel de santé pour les soins COVID-19. Cette mobilisation pour les soins COVID-19 s’est faite au détriment d’autres secteurs de soins, tels que les soins de ville et les soins hospitaliers non urgents.
Le Gouvernement a lancé, en mars 2020, un recensement obligatoire de l’ensemble des professionnels de santé réglementés, y compris les internes en médecine, les étudiants, les retraités et le personnel en congé sans solde. Une plateforme pour l’inscription des volontaires médicaux et non médicaux a également été mise en place, permettant d’établir une réserve sanitaire7 au Luxembourg dès le mois de mars 2020. L’inscription à la réserve sanitaire était ouverte à tous les praticiens (y compris les libéraux actifs) et les contrats prévoyaient une rémunération horaire attractive, facteur clé favorisant le succès du dispositif. Selon les données transmises par le Ministère de la Santé, 2 378 médecins, 6 120 autres professions de santé, et 3 635 autres volontaires se sont inscrits à la réserve sanitaire en date du 23 mars 2020. Pendant la première vague épidémique en 2020, 716 professionnels ont ainsi été mis à disposition dans les différentes entités du système de santé par la réserve sanitaire (Tableau 4.1). Pendant la seconde vague épidémique, dès le mois de novembre 2020, le nombre de personnels soignants accordés et dédiés aux filières COVID dans les hôpitaux a presque doublé grâce à la réserve sanitaire. Entre les mois de décembre 2020 à février 2022, 925 personnels de santé (infirmières, médecins, kinésithérapeute et pharmaciens) ont été mobilisés par la réserve sanitaire pour la campagne de vaccination contre le COVID-19. Ces données attestent de l’utilité de la réserve sanitaire au Luxembourg pour mobiliser rapidement du personnel dans différents domaines d’expertise. Au sein des pays de l’OCDE, seuls 13 autres pays ont eu recours à une réserve sanitaire pendant la pandémie de COVID-19 (Canada, Costa Rica, Finlande, France, Grèce, Israël, Italie, Lettonie, Lituanie, Slovénie, Espagne, Royaume-Uni, et États-Unis). À court et moyen terme, il s’agit de pérenniser la réserve sanitaire, et d’assurer en parallèle une formation continue et adaptée aux volontaires pour pouvoir les mobiliser rapidement en cas de futures pandémies.
Tableau 4.1. La réserve sanitaire a permis de mobiliser plus de 700 professionnels au cours de la première vague épidémique
|
Nombre de professionnels mobilisés selon les services |
|
|---|---|
|
Administration |
22 |
|
Lignes d’assistance téléphonique |
29 |
|
Centres de prélèvement |
30 |
|
Centre de soins avancés |
240 |
|
Hôpital |
163 |
|
Logements encadrés |
5 |
|
Maison de soins |
188 |
|
Services d’aide et soins à domicile |
35 |
|
Services de soins et d’accompagnement socio-pédagogique |
4 |
|
Total |
716 |
Source : OCDE (2022), Questionnaire de collecte d’information auprès du Ministère de la Santé.
De plus, dans les hôpitaux et structures d’hébergement pour personnes âgées de nombreuses autres politiques ont été mises en place pendant les pics de la pandémie (telles que l’adaptation du temps de travail légal (Journal Officiel du Grand-Duché de Luxembourg, 2020[42]) ; la réorganisation des équipes cliniques; la mise en place de formations pour les étudiants et professionnels de la santé ; ou la non fermeture des frontières pour assurer le déplacement du personnel de santé frontalier). L’ensemble de ces mesures a permis d’éviter une pénurie du personnel de santé pour répondre à la pandémie de COVID‑19 au Luxembourg, au côté de l’Allemagne, de la Finlande et de la Suisse (Graphique 4.11).
Graphique 4.11. Contrairement à la majorité des pays de l’OCDE, le Luxembourg n’a pas souffert d’une pénurie de personnel de santé pour répondre à la pandémie de COVID-19
Note : Ce schéma montre les réponses des pays à la question : « Sur une échelle de 1 à 5, veuillez indiquer l'impact du manque de personnel de santé pour faire face à la pandémie de COVID-19 : 1 (faible), 2 (faible-moyen), 3 (moyen), 4 (moyen-élevé) et 5 (élevé) ».
Source : Questionnaire OCDE sur la résilience des systèmes de santé.
4.4.4. De nouveaux modes d’organisation ont permis de redresser une partie des fonctions du système de santé
Les Centres de Soins Avancés, basés sur des équipes pluri-professionnelles, sont venus renforcer les soins de premier recours au Luxembourg
Dès le début de la pandémie de COVID-19 (23 mars 2020), le Gouvernement et les organisations professionnelles de santé ont créé quatre Centres de Soins Avancés (CSA) dans le secteur des soins de premiers recours. L’objectif de ces centres, basés sur des équipes de soins pluridisciplinaires, était de fournir des soins spécifiques aux patients COVID-19 pour soulager les hôpitaux (filière COVID), mais aussi d’assurer la continuité des soins primaires pour les autres patients (filière non COVID) (Gouvernement du Luxembourg, 2020[43]). Un Drive-in était également installé en dehors des CSA pour réaliser des tests de dépistage. Les CSA ont connu un pic de fréquentation la semaine du 30 mars et ont enregistré au total 21 313 visites du mois de mars au mois de mai 2020. Suite à la reprise d’activité de la médecine libérale, les CSA ont été progressivement fermés. Des Centres de Consultations COVID-19 (CCC) ont été réactivés en automne 2020 et durant le premier semestre 2021.
La mise en place des CSA et des CCC, comme structures de soins de premier recours venant compléter l’offre de médecine de ville et soulager le système hospitalier en période épidémique, figure parmi les bonnes pratiques des pays de l’OCDE. Non seulement les CSA réduisent les risques d’infection entre patients COVID-19 et patients non-COVID-19, mais ils permettent également d’exploiter le potentiel des soins primaires pour répondre à l’ensemble des besoins de soins. Au sein des pays de l’OCDE, l’Autriche, la Slovénie, l’Australie ou encore le Royaume-Uni figurent parmi les pays ayant réorganisé les soins de premier recours pour répondre de manière plus efficiente à l’ensemble des besoins de la population (OCDE, 2021[44]).
La réorganisation des soins primaires et son renforcement au travers d’équipes pluridisciplinaires sont indispensables au bon fonctionnement des systèmes de santé, tant pour accroître la résilience aux futures chocs pandémiques que pour répondre à l’évolution des besoins de la population (OCDE, 2021[44]). Le Luxembourg doit à ce titre continuer de renforcer les soins de premiers recours pour améliorer la qualité et l’efficience des soins en favorisant la création de cabinets médicaux pluri-professionnels. Si la création des Maisons Médicales 2.0 est une première étape au renforcement des soins de premiers recours, il s’agit de les orienter davantage vers une pratique multidisciplinaire et coordonnée qui favorise une meilleure prévention des risques. Au sein des pays de l’OCDE, au moins 18 pays ont développé des structures de soins de premiers recours multidisciplinaires (OCDE, 2020[34]).
Le développement de la télésanté au Luxembourg s’est amélioré mais les bénéfices des nouveaux services doivent être évalués
A l’instar des autres pays de l’OCDE, la téléconsultation, le télé-suivi des patients COVID-19, et les services d’e-prescriptions ont été rapidement déployés pour maintenir l’accès aux soins des populations tout en limitant la transmission du virus (OCDE, 2021[19]).
Dès le mois de mars 2020, le dispositif de téléconsultations, avec transmission électronique des documents, est accessible à l’ensemble de la population. Dans le respect des exigences de sécurité et de protection des données, ce nouveau service propose également des fonctionnalités permettant de digitaliser le processus général du parcours patient, tels que la prise de rendez-vous, la production de prescriptions ou encore la possibilité de transmettre les données médicales aux autres établissements (Agence eSanté, 2021[45]). La population et les professionnels de santé au Luxembourg ont montré une forte résilience pendant la pandémie en adoptant ces nouvelles technologies : le nombre de téléconsultations a culminé à presque 18 000 consultations la semaine du 23 au 29 mars. Les pouvoirs publics ont également encouragé l’utilisation de la télémédecine en introduisant un nouvel acte dans la nomenclature de la Caisse Nationale de Santé (CNS, Luxembourg, 2021[46]). Cependant, en comparaison aux autres pays de l’OCDE, les téléconsultations ne représentent que 9 % de toutes les consultations médicales en 2020, contre une moyenne de 21 % dans les pays de l’OCDE (Graphique 4.12).
Graphique 4.12. Le recours à la téléconsultation au Luxembourg est plus faible que dans les autres pays de l’OCDE
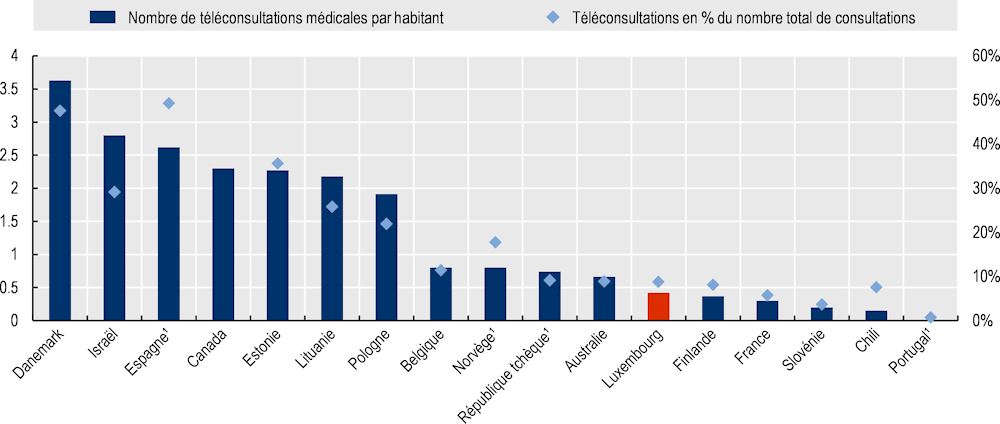
1. La valeur pour la Norvège exclut les téléconsultations par des spécialistes, celle pour l’Espagne englobe les consultations de médecins généralistes et de pédiatres dans des centres de soins primaires du système de santé national, et la valeur pour le Portugal inclut uniquement les téléconsultations médicales en milieu hospitalier, les valeurs pour la République tchèque sont estimatives.
Source : Statistiques de l’OCDE sur la santé ; collecte de données ponctuelle de l’OCDE sur les téléconsultations (2022).
Les études internationales démontrent le bénéfice des services de soins à distance pour améliorer l’accès aux soins en population générale, mais des préoccupations persistent quant à l’accès à ces services pour les populations désavantagées et ceux des zones rurales (OCDE, à paraître[47]). De la même manière, la satisfaction des usagers et des professionnels de santé est très hétérogène d’un pays à l’autre. Le Luxembourg n’a jusqu’à présent pas conduit d’évaluation des bénéfices-risques du déploiement des services de soins à distance. Le Luxembourg doit à ce titre recueillir des indicateurs pour évaluer la qualité des services de télémédecine, notamment sur la sécurité, les résultats des soins et la satisfaction des usagers comme le font dix autres pays de l’OCDE (Angleterre, Belgique, Canada, Estonie, États-Unis, France, Israël, Mexique, Norvège et Pays-Bas) (OCDE, à paraître[47]). Ces évaluations permettront d’analyser les pratiques et les raisons d’un plus faible déploiement des téléconsultations par rapport aux autres pays de l’OCDE.
De nouveaux services d’accompagnement psychologique ont été développés pendant la crise pandémique mais les approches multisectorielles manquent
Comme rapporté par la section 2, l’état de santé mentale de la population, en particulier chez les plus jeunes et les travailleurs, s’est nettement dégradé durant la pandémie. De nouveaux dispositifs de soutien à la santé mentale pour le public et les personnels de santé ont été créés, mais des approches multisectorielles imbriquant la santé mentale et les politiques de l’éducation, de la jeunesse et de l’emploi sont nécessaires pour répondre aux besoins des populations les plus à risques.
Pour soutenir la santé mentale des soignants et de la population générale, le Luxembourg a mis en place de nouvelles formes d’aide qui comprennent des documents d’information en ligne, de nouvelles lignes téléphoniques d’assistance en matière de santé mentale, ou le renforcement de l’accès aux services de santé mentale (tel que l’accès aux psychothérapies). Ces nouvelles informations en ligne offrent par exemple des conseils sur la façon de rester en bonne santé mentale pendant la pandémie, et portent également sur l’autogestion des angoisses, de la dépression ou encore la consommation de substances.
Ces nouveaux dispositifs, bien que nécessaires à l’ensemble de la population et aux personnels de santé, mériteraient d’être accompagnés par des approches multisectorielles compte tenu des bouleversements qu’implique la crise pandémique en termes d’organisation du travail ou de perturbations dans les établissements scolaires (voir le Chapitre 5). Des politiques de santé mentale multisectorielles, relatives à l’emploi et la jeunesse, permettraient d’accorder une attention plus particulière à la santé mentale des jeunes et des personnes en emploi. À ce titre, le Luxembourg pourrait s’inspirer des approches développées dans certains pays de l’OCDE tels que l’Australie, le Canada ou la France (Encadré 4.5).
Il faut cependant noter que le Plan de Relance Sport développé par le Ministère des Sports est venu indirectement soutenir la santé mentale au Luxembourg dans le contexte de la pandémie, et en particulier chez les jeunes. De nombreuses subventions et allocations ont été allouées aux différents clubs de sports et aux familles (Gouvernement du Luxembourg, 2021[48]). Pour encourager les familles à inscrire les jeunes dans un club de sport, le Ministère des Sports a par exemple participé aux frais d’inscription en versant 50 EUR pour chaque nouvelle licence. Ces investissements ciblés dans le sport sont, comme démontrée par la recherche scientifique, bénéfiques pour la santé mentale de la population et la cohésion sociale (Guthold et al., 2019[49] ; OCDE, 2021[19]).
Encadré 4.5. Approches multisectorielles pour soutenir la santé mentale des jeunes et des personnes en emploi dans certains pays de l’OCDE
En Australie, les centres Headspace dispensent un accompagnement global à 100 000 personnes âgées de 12 à 25 ans chaque année, en mettant l’accent sur les interventions en matière de santé mentale. Les centres Headspace collaborent également avec les écoles pour offrir un accompagnement spécifique aux enfants scolarisés
Au Canada, la Commission de la santé mentale propose un ensemble de lignes directrices pour aider les entreprises à créer des environnements de travail propices à la santé mentale des salariés. L’une des principales composantes de la promotion de la santé mentale au travail étant la formation du personnel de direction et d’encadrement.
En France pour répondre aux préoccupations suscitées par l’état de santé mentale des étudiants pendant la crise du COVID-19 et la fermeture des universités, le dispositif Chèque psy étudiant, qui a été mis en place en février 2021, permet aux étudiants de consulter gratuitement un psychologue ou un psychiatre à trois reprises, sans reste à charge. Ce dispositif a été élargi en avril 2021 par la mise en place d’un programme offrant jusqu’à 10 séances gratuites avec un spécialiste de la santé mentale pour les 3‑17 ans.
Source : OCDE (2021[50]), « Apporter une réponse englobant toutes les composantes de la société face aux conséquences de la crise du COVID 19 sur la santé mentale », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://doi.org/10.1787/f4d9703f-fr.
4.5. Synthèse des recommandations
4.5.1. Se préparer aux prochaines crises
Développer un système d’information unique, où les bases de données sont interopérables, avec un identifiant unique pour les patients et où les services de santé sont automatiquement liés (comme au Canada, Danemark ou en Corée du Sud).
Investir davantage dans le personnel de santé : revaloriser les professions médicales (comme en France avec l’accompagnement des médecins généralistes lors de leur installation), instaurer des approches pluridisciplinaires (comme en Australie, États-Unis, Slovénie et en Autriche), adapter la formation et les attributions des professionnels de santé (comme au Canada, France et Lettonie avec le développement des infirmiers en pratique avancée).
Renforcer les compétences en hygiène et la médicalisation des structures des SLD, et améliorer la gouvernance de la qualité. Le Luxembourg pourrait également mener une réflexion approfondie sur la question de la tutelle des structures de SLD.
Investir dans les soins primaires basés sur des équipes pluri-professionnelles, qui favorisent un meilleur accès à la prévention des risques et permettent de répondre à l’ensemble des besoins de soins en période de crise sanitaire (comme le font 18 autres pays de l’OCDE).
Constituer une centrale d’achat et de logistique pour toutes les institutions de santé pour produits critiques, médicaments et dispositifs médicaux, afin d’organiser au niveau national l’approvisionnement, la logistique et le stockage de tous ces produits.
Maintenir la réserve sanitaire, en délivrant des formations requises dans certains domaines clés de santé publique tels que la surveillance épidémiologique et le suivi des contacts.
4.5.2. Absorber le choc et redresser les fonctions du système de santé
Impliquer davantage la société civile et les représentants d’usagers dans la gestion et le pilotage de la crise, notamment dans les différents groupes de travail de la cellule de crise interministérielle et la Task Force COVID-19.
Impliquer le secteur des soins de premier recours pour répondre à l’ensemble des besoins de la population, et notamment les cabinets médicaux et les pharmacies d’officines pour accélérer la couverture vaccinale.
Renforcer l’offre des services de santé auprès des populations désavantagées, qui ont un risque plus élevé de développer des formes graves de la maladie, en menant des actions de prévention contre les facteurs de risque, et en continuant de développer des actions communautaires pour réduire l’hésitation vaccinale.
Renforcer le dépistage et la surveillance des troubles dépressifs, et développer des politiques de santé mentale multisectorielles, relatives à l’emploi et la jeunesse (comme en Australie, au Canada ou en France).
Évaluer des bénéfices-risques du déploiement des services de soins à distance, au regard notamment de l’accès, la qualité des soins, la sécurité des patients et l’expérience des usagers (comme en Angleterre, Belgique ou aux États-Unis).
Repenser la montée en charge des capacités hospitalières plus finement pour maintenir la continuité des interventions non urgentes. Établir des coopérations entre les hôpitaux pour organiser à la fois la filière de soins pandémiques et maintenir les interventions hospitalières non-urgentes.
Références
[37] Abdelrahman, T. et al. (2021), Étude indépendante au sujet des clusters observées dans certaines structures d’hebergement pour personnes âgées, https://www.chd.lu/wps/wcm/connect/public/6ef41195-c7eb-4054-8cec-ecf7519ed7f5/groupe+de+travail+clusters+rapport+def1.pdf?MOD=AJPERES&ContentCache=NONE&CACHE=NONE&CVID=nGpR.OB (consulté le 13 juin 2022).
[45] Agence eSanté (2021), Le service de téléconsultation, https://www.esante.lu/portal/fr/infos-e-sante/services-pour-professionnels-de-sante-188-252.html (consulté le 13 juin 2022).
[6] Alkerwi, A. et al. (2021), Premiers résultats de l’évaluation de l’effectivité vaccinale contre la COVID-19, au Luxembourg, https://covid19.public.lu/dam-assets/covid-19/vaccinations/Rapport-2-effectivite-vaccinale-au-Luxembourg-VFinale-18102021-AN.pdf.
[20] Antares Consulting (2020), Réalisation d’un bilan du potentiel de la performance institutionnelle à la suite de l’expérience du COVID 19 : Présentation générale, Document envoyé suite à la mission de collecte d’information de l’OCDE en mai 2022.
[22] Backes, C. et al. (2020), Lessons learned from COVID-19 lockdown for cancer care: a nationwide survey of oncologists in Luxembourg, https://ssm.lu/wp-content/uploads/2021/01/20202.pdf.
[11] Bertemes, J. et U. Hentschel (2021), Enquête sur la vaccination contre la COVID-19, https://www.science.lu/fr/enquete-vaccination-contre-covid-19/combien-personnes-vaccinees-souhaitent-recevoir-une-dose-rappel-combien-parents-veulent-faire-vacciner-leurs-enfants (consulté le 13 juin 2022).
[17] Centre Hospitalier du Luxembourg (2021), Présentation du projet-pilote de réseau de prise en charge pluridisciplinaire du long-COVID, https://www.chl.lu/fr/actualites/presentation-du-projet-pilote-de-reseau-de-prise-en-charge-pluridisciplinaire-du-long (consulté le 13 juin 2022).
[46] CNS, Luxembourg (2021), Nomenclatures - Résulat, La Caisse Nationale de Santé, https://cns.public.lu/fr/outils-simulateurs/nomenclatures.html?q=C45 (consulté le 13 juin 2022).
[27] CSL (2021), Présentation des résultats de la 8e enquête du Quality of work Index (2020), Chambre des Salariés Luxembourg, https://www.csl.lu/wp-content/uploads/2021/01/csl-resume-de-la-presentation-de-la-8e-enquete-francais.pdf.
[51] CSL (2021), Qualité des services pour personnes âgées - Amendements - Projet de loi 63/2021, Chambre des Salariés Luxembourg, Ministère de la Famille, de l’Intégration et à la Grande Région, https://www.csl.lu/wp-content/uploads/2021/10/63-2021-qualite-des-services-pour-personnes-agees-amdts.pdf.
[1] ECDC (2021), COVID-19 datasets, European Centre for Disease Prevention and Control, https://opendata.ecdc.europa.eu/covid19/nationalcasedeath/ (consulté le 12 octobre 2021).
[3] Eurostat (2021), Life expectancy continued to decrease in 2021 in the EU, https://ec.europa.eu/eurostat/en/web/products-eurostat-news/-/ddn-20220506-2 (consulté le 13 juin 2022).
[14] Frost, M. (2021), Primary care’s role in COVID-19 vaccination, ACP Internist and American College of Physicians, https://acpinternist.org/archives/2021/04/primary-cares-role-in-covid-19-vaccination.htm (consulté le 13 juin 2022).
[28] Gouvernement du Grand-Duché de Luxemboug (2021), Plan gouvernemental « Pandémie grippale », https://infocrise.public.lu/fr/grippe-pandemie/plans-gouvernementaux/plan-gouvernemental-pandemie-grippale.html (consulté le 13 juin 2022).
[30] Gouvernement du Luxembourg (2021), Evaluation sur la gestion COVID au Luxembourg : Monitoring et suivi de la pandémie, Ministère de la Santé, Luxembourg.
[16] Gouvernement du Luxembourg (2021), L O N G- C O V I D, PRÉSENTATION DU PROJET -PILOTE DE RÉSEAU DE PRISE EN CHARGE PLURIDISCIPLINAIRE DU LONG-COVID, Conférence de Presse - Ministère de la Santé, Luxembourg, https://covid19.public.lu/fr/actualite-covid-19/communiques/2021/07/08-long-covid.html (consulté le 13 juin 2022).
[8] Gouvernement du Luxembourg (2021), Note à l’attention du Conseil de Gouvernement : Catégorisation des personnes à vacciner contre la COVID-19 pour les phases restantes du déploiement de la stratégie de vaccination, Document envoyé suite à la mission de collecte d’information de l’OCDE - Ministère de la Santé, Luxembourg.
[41] Gouvernement du Luxembourg (2021), Organisation et fonctionnement du Contact Tracing, Rapport preparé par l’inpection sanitaire le 15 décembre 2021, Document envoyé suite à la mission de collecte d’information de l’OCDE - Ministère de la Santé, Luxembourg.
[48] Gouvernement du Luxembourg (2021), Plan de relance SPORT 2.0 : Nouvelles mesures de soutien pour le sport luxembourgeois, Ministère des Sports, https://sports.public.lu/fr/actualites/articles/2021/06-juin/plan-de-relance-sport-2-0.html#:~:text=Le%20minimum%20attribu%C3%A9%20par%20club,formulaire%20aff%C3%A9rent%20est%20disponible%20ici (consulté le 13 juin 2022).
[39] Gouvernement du Luxembourg (2021), Population Testing, Document envoyé suite à la mission de collecte d’information de l’OCDE - Ministère de la Santé, Luxembourg.
[9] Gouvernement du Luxembourg (2021), Prochaines étapes de la campagne de vaccination, Ministère d’Etat / Ministère de la Santé.
[36] Gouvernement du Luxembourg (2021), Rapport du Plan d’action prévention et contrôle de l’infection « rappel des bonnes pratiques en matière d’hygiène » destiné au secteur extrahospitalier dans le contexte de la crise sanitaire liée au COVID-19, Document envoyé suite à la mission de collecte d’information de l’OCDE - Ministère de la Santé, Luxembourg.
[7] Gouvernement du Luxembourg (2021), Rapport national d’évaluation de l’effectivité vaccinale contre la COVID-19, Ministère de la santé - Service épidémiologique et Statistique, https://covid19.public.lu/dam-assets/covid-19/vaccinations/Rapport-mis-a-jour-du-16122021-effectivite-vaccinale-au-Luxembourg.pdf.
[43] Gouvernement du Luxembourg (2020), Flash-COVID N°1 : Centres de soins avancés (CSA), Ministère de la Santé, Luxembourg, https://gouvernement.lu/dam-assets/documents/actualites/2020/07-juillet/10-nvlle-infections-covid/Flash-covid.pdf.
[38] Gouvernement du Luxembourg (2020), Visites dans les CIPAs - Recommandations : prevention de l’infection, Document envoyé suite à la mission de collecte d’information de l’OCDE - Ministère de la Santé, Luxembourg.
[49] Guthold, R. et al. (2019), « Global trends in insufficient physical activity among adolescents: a pooled analysis of 298 population-based surveys with 1.6 million participants », The Lancet child and Adolescent Health, vol. 4, pp. 23-35, https://doi.org/10.1016/S2352-4642(19)30323-2.
[23] Hanna, T. et al. (2020), « Mortality due to cancer treatment delay: systematic review and meta-analysis », BMJ, vol. 371/m4087, https://doi.org/10.1136/bmj.m4087.
[32] IGSS Luxembourg (2021), Rapport général sur la sécurité sociale au Grand-Duché de Luxembourg, Inspection générale sur la sécurité sociale, https://igss.gouvernement.lu/fr/publications/rg/2020.html (consulté le 13 juin 2022).
[42] Journal Officiel du Grand-Duché de Luxembourg (2020), Loi du 29 octobre 2020 portant dérogation temporaire à l’article L. 211-12 du Code du travail, https://data.legilux.public.lu/file/eli-etat-leg-loi-2020-10-29-a868-jo-fr-pdf.pdf.
[29] Journal Officiel du Grand-Duché de Luxembourg (2018), Loi du 1er août 2018 sur la déclaration obligatoire de certaines maladies dans le cadre de la protection, https://data.legilux.public.lu/file/eli-etat-leg-loi-2018-08-01-a705-jo-fr-pdf.pdf.
[26] Kirsch, C. et al. (2022), L’impact de la pandémie de la Covid-19 au Luxembourg en 2021 : Les enfants de 6 à 16 ans partagent leur bien-être subjectif et leurs expériences., https://www.unicef.lu/site-root/wp-content/uploads/2022/02/UNI_CEF_Report2022_FR-1.pdf.
[33] Lair-Hillion, M. (2019), État des lieux des professions médicales et des professions de santé au Luxembourg : Rapport final et recommandations, Sante et Prospectives, Luxembourg.
[15] Luxembourg Institute of Health (2022), Six personnes sur dix atteintes de COVID-19 présentent encore au moins un symptôme un an plus tard, selon une longue étude sur Covid, https://www.lih.lu/en/six-in-ten-people-with-covid-19-still-have-a-least-one-symptom-a-year-later-long-covid-study-reveals/ (consulté le 13 juin 2022).
[21] Mittelbrownn, M. (2021), L’impact aux échelons mondial et national de la COVID-19 sur les diagnostics de cancer, Infocancer n°103, Fondation Cancer.
[50] OCDE (2021), « Apporter une réponse englobant toutes les composantes de la société face aux conséquences de la crise du COVID 19 sur la santé mentale », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://doi.org/10.1787/f4d9703f-fr.
[19] OCDE (2021), Panorama de la santé 2021 : Les indicateurs de l’OCDE, Éditions OCDE, Paris, https://doi.org/10.1787/fea50730-fr.
[44] OCDE (2021), « Renforcer la première ligne : Comment les soins primaires aident les systèmes de santé à s’adapter à la pandémie de COVID-19 », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://doi.org/10.1787/ae139cf5-fr.
[34] OCDE (2020), Realising the Potential of Primary Health Care, OECD Health Policy Studies, Éditions OCDE, Paris, https://doi.org/10.1787/a92adee4-en.
[12] OCDE (à paraître), Building resilient health system in face of COVID-19.
[35] OCDE (à paraître), Improving the Resilience of Health System.
[47] OCDE (à paraître), La télémédecine dans les pays de l’OCDE : Conséquences du COVID-19 – Résumé et principales conclusions.
[18] OCDE (à paraître), Long-COVID across OECD countries.
[2] OCDE/Observatoire européen des systèmes et des politiques de santé (2022), Luxembourg : Profils de santé par pays 2021, Éditions OCDE, Paris, https://doi.org/10.1787/6208e2b6-fr.
[31] Oderkirk, J. (2021), « Survey results: National health data infrastructure and governance », OECD Health Working Papers, n° 127, Éditions OCDE, Paris, https://doi.org/10.1787/55d24b5d-en.
[4] Rocard, E., P. Sillitti et A. Llena-Nozal (2021), « COVID-19 in long-term care : Impact, policy responses and challenges », OECD Health Working Papers, n° 131, Éditions OCDE, Paris, https://doi.org/10.1787/b966f837-en.
[10] STATEC (2021), « La confiance dans la science : un facteur essentiel de la vaccination contre le Covid-19 », STATNEWS, vol. 40, https://statistiques.public.lu/dam-assets/fr/actualites/conditions-sociales/sante-secu/2021/07/20210727/STN40_Trust_Covid_v06_FR.pdf.
[25] STATEC (2020), « Le confinement a dégradé le bien-être des résidents », vol. 36, https://statistiques.public.lu/dam-assets/fr/actualites/conditions-sociales/conditions-vie/2020/11/20201113/20201113.pdf.
[24] STATEC (2020), « One in three Luxembourg residents report their mental health declined during the COVID-19 crisis », Regards, vol. 8, https://statistiques.public.lu/dam-assets/catalogue-publications/regards/2020/regards-08-20.pdf.
[13] The Commonwealth Fund (2021), The Room Where It Happens: The Role of Primary Care in the Next Phase of the COVID-19 Vaccination Campaign, https://doi.org/10.26099/jt9h-ge63.
[5] Van Kerm, P., I. Salagean et F. Amétépé (2022), La COVID-19 au Luxembourg: Le gradient social de l’épidémie, https://liser.elsevierpure.com/fr/publications/la-covid-19-au-luxembourg-le-gradient-social-de-l%C3%A9pid%C3%A9mie (consulté le 13 juin 2022).
[40] Wilmes, P. et al. (2021), « SARS-CoV-2 transmission risk from asymptomatic carriers: Results from a mass screening programme in kuxembourg », The Lancet Regional Health - Europe, vol. 4, https://doi.org/10.1016/j.lanepe.2021.100056.
Notes
← 1. L’analyse des données de surmortalité, correspondant aux décès enregistrés en plus du nombre qui aurait normalement été attendu à un moment donné de l’année, permet d’échapper en partie aux problèmes de comparabilité des données dus à des différences au niveau des pratiques nationales de comptabilisation, d’enregistrement et de codification de ces décès.
← 2. En charge respectivement de la stratégie de vaccination (populations cibles à vacciner, priorisation entre les groupes) ; du volet de la communication et de l’organisation d’une hotline ; de l’approvisionnement des vaccins (négociations avec la Commission européenne, modalités de livraison vers le Luxembourg, formation des vaccinateurs en fonction des prescriptions des fabricants) ; du développement des systèmes d’information (envoi des invitations, prise de rendez-vous, enregistrement des informations concernant les personnes vaccinées, envoi des invitations, fourniture du matériel informatique) et de la logistique et des centres de vaccination (identification des sites de vaccination, transport et stockage des vaccins sur le territoire, conceptualisation et fonctionnement des centres de vaccination et des équipes de vaccination mobiles).
← 3. . La cellule logistique a été mis en place sous la responsabilité du ministère de la défense au sein de la cellule de crise du ministère de la santé et du HCPN le 17 mars 2020. La cellule logistique est composée initialement de représentants de la Direction de la santé, de l’Armée, du HCPN, ainsi que du CGDIS (Corps grand-ducal d’incendie et de secours).
← 4. Au total 9 sessions de formation ont été organisées entre le 28 mars et le 6 avril 2020, et 189 personnes y ont participé, représentant les Centres Intégrés pour Personne Âgée (CIPA), Maisons de soins (MS), les réseaux de soins à domicile (SàD) et infirmières libérales. Selon les données fournies par le HCPN, le taux de présence aux formations sur la bonne pratique en matière d’hygiène s’élève à 94 %, témoignant de la bonne réussite du programme.
← 5. Certaines de ces mesures ont d’ores et déjà été pérennisées puisque le 29 septembre 2021 le Gouvernement a déposé des amendements au projet de loi n°7524 sur la qualité des services pour personnes âgées (CSL, 2021[51]). Ces amendements prévoient notamment l’introduction d’un référent en matière de prévention et de lutte contre les infections et de respect des règles d’hygiène et sanitaires, l’obligation de faire figurer au règlement général de la structure les règles d’hygiène et sanitaires à respecter ainsi qu’un système de prévention et de lutte contre les infections ou encore l’introduction d’une gouvernance pour la gestion de la qualité.
← 6. Au total 109 structures ont pu bénéficier de ces opérations de dépistage, à l'issue de 186 interventions lors desquelles 16 501 tests ont été effectués et 628 cas positifs détectés.
← 7. C’est la loi Covid du 17 juillet 2020 qui instaure la possibilité pour le Ministère de la Santé d’engager du personnel professionnel de santé ou médecins en ordre d’autorisation d’exercice dans le cadre de la lutte contre la pandémie COVID.