Les systèmes de santé offrent une protection financière adéquate lorsque le paiement des soins de santé n’expose pas les individus à des difficultés financières. Le manque de protection financière peut restreindre l’accès aux soins, fragiliser l’état de santé, accentuer la pauvreté et exacerber les inégalités en matière de santé et sur le plan socio‑économique. L’exposition à des difficultés financières pour les personnes utilisant les services de santé peut également conduire à des dépenses de santé catastrophiques. Les ménages les plus pauvres et ceux qui doivent supporter les coûts d’un traitement de longue durée, comme celui des médicaments prescrits en cas de maladie chronique, sont particulièrement vulnérables. La protection financière est affaiblie par la dépendance d’un système de santé à l’égard des dépenses médicales à la charge des patients. Globalement, dans les pays de l’OCDE, un peu moins d’un cinquième des dépenses de santé sont réglées directement par les patients (voir la section « Dépenses de santé par type de financement » au chapitre 7).
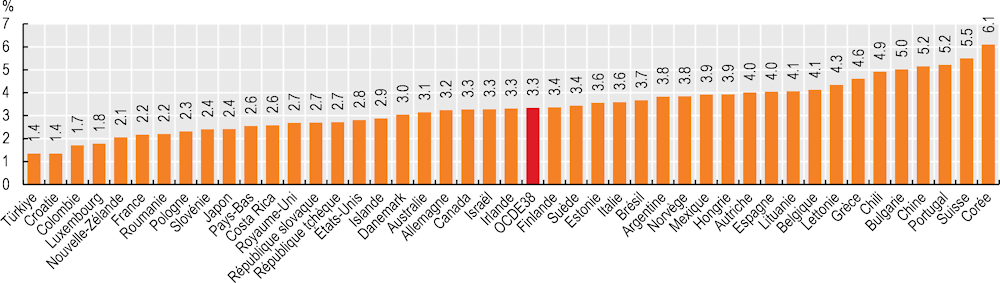
La part de la consommation des ménages consacrée aux soins de santé fournit une évaluation globale du fardeau financier que représentent les dépenses à la charge des patients. Dans l’ensemble des pays de l’OCDE, en 2021, environ 3 % des dépenses totales des ménages étaient consacrées aux biens et services de santé. Cette part était inférieure ou égale à 2 % au Luxembourg, en Colombie et en Türkiye, mais supérieure à 5 % au Portugal, en Suisse et en Corée.(Graphique 5.8).
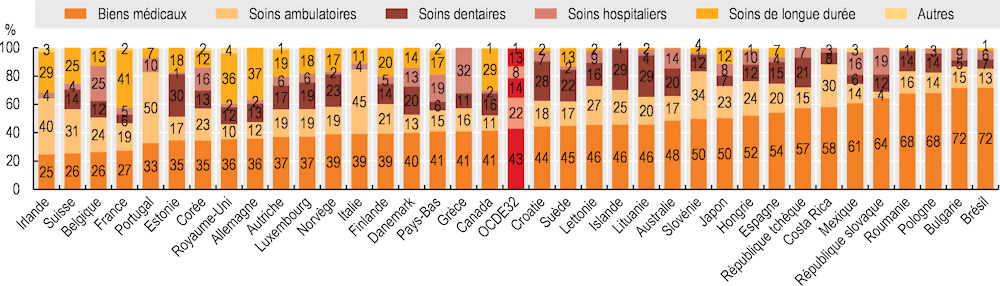
Le degré de couverture des différents biens et services de santé varie selon les systèmes de santé des pays de l’OCDE (voir la section « Étendue de la couverture de santé »). Les produits pharmaceutiques et autres biens médicaux constituent la principale dépense à la charge des ménages : ils représentaient en moyenne 43 % de la participation financière directe aux soins en 2021 (Graphique 5.9). Au Mexique, en République slovaque et en Pologne, les produits pharmaceutiques représentaient plus de 60 % des dépenses de santé. Les soins ambulatoires représentaient 22 % des dépenses de santé des ménages en moyenne, mais étaient particulièrement élevés en Irlande (40 %), en Italie (45 %) et au Portugal (50 %), où les accords de partage des coûts pour les soins ambulatoires sont courants. Les soins dentaires représentaient 14 % des dépenses de santé, et les soins de longue durée 13 % en 2021. Les soins hospitaliers n’ont joué qu’un rôle mineur (8 %) dans la composition des dépenses de santé dans les pays de l’OCDE, à l’exception de la Grèce (32 %), ce qui reflète les dépenses pour les services hospitaliers fournis par le secteur privé.
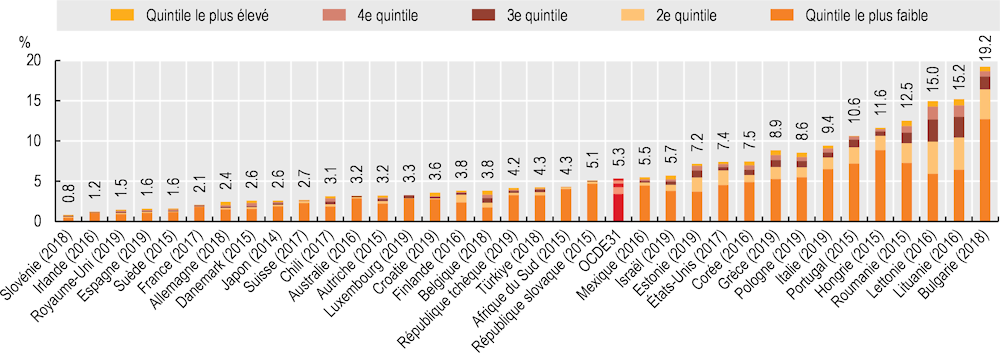
L’indicateur le plus largement utilisé pour mesurer les difficultés financières associées aux paiements directs pour les ménages est l’incidence des dépenses de santé catastrophiques (Cylus, J., Thomson and Evetovits, 2018[1]). Celle‑ci varie fortement d’un pays de l’OCDE à l’autre, avec moins de 2 % de ménages concernés en Suède, en Espagne, au Royaume‑Uni, en Irlande et en Slovénie, contre plus de 10 % en Lituanie, en Lettonie, en Hongrie et au Portugal (Graphique 5.10). Dans tous les pays, les ménages les plus pauvres (c’est-à-dire ceux qui appartiennent au quintile de consommation le plus bas) sont les plus susceptibles de se trouver confrontés à des dépenses de santé catastrophiques, bien que de nombreux pays aient pris des mesures de protection financière.
L’incidence des dépenses catastrophiques est étroitement liée à la dépendance d’un système de santé vis-à-vis des dépenses directes. Les pays peuvent réduire leur dépendance aux paiements à la charge des ménages en augmentant les dépenses publiques de santé ; toutefois, les choix politiques en matière de couverture sont également importants. La protection financière de la population suppose que les soins soient financés sur des fonds publics, bien que cela ne soit pas une garantie suffisante en soi. Les pays où l’incidence des dépenses de santé catastrophiques est faible atténuent l’impact négatif du ticket modérateur grâce à de meilleures politiques de copaiement (notamment par le biais d’exemptions pour les personnes à faibles revenus et de plafonds annuels de paiement). En outre, le fait de veiller à ce que les traitements de soins primaires fassent partie de l’ensemble des prestations (et pas seulement les consultations et les diagnostics de soins primaires) est également susceptible de réduire les difficultés financières (OMS/Europe, 2023[2]).