Les pays de l’OCDE peinent à tirer tout le parti possible de la santé numérique car les technologies et l’infrastructure des données sont souvent obsolètes et morcelées. Le présent chapitre s’intéresse à la notion de préparation à la santé numérique, en évaluant différents cadres – action publique, analyse, environnements technique et social – propices à une utilisation efficace de la santé numérique. Cette idée de préparation se révèle d’autant plus pressante que l’on prend conscience de l’importance croissante du numérique dans la santé. Le chapitre s’ouvre sur un examen des éléments stratégiques qui composent un écosystème intégré de la santé numérique afin de définir les différentes dimensions de cette préparation – qui ont trait à l’analytique, aux données, aux technologies et aux facteurs humains. Il se poursuit par une compilation et une analyse des indicateurs permettant d’évaluer la préparation au regard de ces différentes dimensions, avant de conclure par une brève étude de la transformation numérique considérée en tant que déterminant de la santé, en donnant quelques exemples des avantages que la santé numérique procure dans le domaine des soins aigus, contribuant à réduire les coûts et à améliorer l’expérience des patients.
Panorama de la santé 2023

2. Panorama de la santé numérique
Abstract
Introduction
Les outils numériques et l’utilisation des données de santé sont en train de transformer le fonctionnement des services de santé, la protection de la santé publique ainsi que la gestion et la prévention des maladies chroniques. La santé numérique1 ne cesse de gagner en importance dans les systèmes de santé, avec les dossiers médicaux électroniques (DME), l’utilisation des données de santé de la population à des fins de suivi et pour éclairer l’action publique et l’intégration d’outils numériques, comme la télémédecine, dans les soins cliniques courants. Une approche intégrée de la santé numérique sous-tend par ailleurs l’utilisation responsable de l’intelligence artificielle (IA) et de l’analytique, à travers la mise en commun de données de santé de qualité, grâce à des connexions techniques sécurisées, entre toutes les structures de soins et l’administration. La transformation numérique est présentée comme déterminante pour la santé dans la mesure où les technologies numériques, l’accès au numérique et la culture numérique exercent une influence grandissante sur la santé, le bien-être et les mutations du monde de la santé.
Les pays de l’OCDE s’efforcent de concrétiser le potentiel de la santé numérique tout en en maîtrisant les possibles effets préjudiciables Si le secteur de la santé a été plus lent que d’autres pans de l’économie à tirer parti de la transformation numérique, la pandémie de COVID‑19 a néanmoins accéléré le changement. Cependant, bien des obstacles doivent encore être levés avant que les pays ne soient prêts à la transformation numérique. À titre d’exemple, les systèmes de santé continuent d’utiliser des télécopieurs, générant à eux seuls 75 % des envois mondiaux de télécopies (Gintux, 2023[1]) ; des innovations susceptibles de sauver des vies voient le jour, mais il peut s’écouler jusqu’à 17 ans entre la publication de résultats de recherche et leur intégration dans la pratique courante (Morris, Wooding and Grant, 2011[2]) ; les prestataires de santé craignent d’avoir avec le numérique une charge supplémentaire et de ne pas tirer avantage des technologies modernes (OCDE, 2019[3]) ; le public ne peut prendre sa santé en main s’il n’a pas accès à son dossier médical personnel.
Le monde du numérique, de son côté, présente un paysage rendu complexe par la présence de différents acteurs. Outre les systèmes publics, de grandes multinationales proposent des prestations spécifiques, comme des formules d’abonnement dans le cadre de soins intégrés, qui, faute de réglementation appropriée, créent un cloisonnement des données. Du fait de l’existence de systèmes rivaux et non coordonnés d’exploitation et de consultation des données, les systèmes de santé risquent de ne pas percevoir les inégalités et de ne pas pouvoir exploiter ces données dans un but de protection de la santé publique ni pour leur propre amélioration.
La pandémie a révélé au public et aux responsables qu’il fallait disposer de données récentes et de qualité pour prendre des mesures éclairées en temps de crise. La population a commencé à gérer ses données de santé et à consulter les prestataires à distance en même temps qu’elle se familiarisait avec de nouvelles notions de statistique, entre R-effectif, pourcentage de tests positifs et taux de vaccination. La pandémie a aussi fait croître l’intérêt porté à la confidentialité, la sécurité et la gouvernance des données de santé, en plus d’offrir des occasions d’innover dans le domaine de l’analytique. Ainsi, la santé numérique a permis :
au Canada, à l’Espagne, aux États-Unis, à la Lettonie et au Royaume‑Uni de déployer à grande échelle un système de gestion et de suivi des maladies ;
au Costa Rica, à l’Espagne, aux États-Unis, à la Finlande, à la Lettonie et à la République tchèque de renforcer la coordination et l’intégration des soins ;
à l’Australie, à l’Autriche, à l’Espagne, au Luxembourg et à la République tchèque d’améliorer les prescriptions électroniques.
Les systèmes de gouvernance, de même que les cadres juridiques et réglementaires, doivent évoluer pour préparer l’adaptation à la santé numérique sans rien enlever à la protection du public (OCDE, 2023[4]). Au début de l’année 2023, alors que ChatGPT était l’objet de toutes les attentions, le potentiel de l’IA a suscité tout à la fois intérêt et inquiétude. L’IA ne manquerait pas d’applications dans le domaine de la santé – de l’automatisation des processus administratifs à l’aide au diagnostic en passant par son intégration à des dispositifs médicaux pour améliorer les traitements, l’essai virtuel de millions d’antibiotiques contre les microorganismes particulièrement résistants et la découverte de nouvelles méthodes permettant de prévenir ou de mieux traiter les maladies chroniques. Même si elle n’en est pas toujours responsable, l’IA n’en comporte pas moins des risques, entre les algorithmes biaisés susceptibles d’accentuer les inégalités, l’absence de validation clinique, qui met en danger le patient, et les possibles atteintes à la vie privée.
Par ailleurs, avec le recours à la santé numérique, ce sont aussi les risques de cyberattaque qui progressent. Certains estiment que le coût des cyberattaques (tous secteurs confondus) pourrait atteindre 10.5 mille milliards d’USD d’ici 2025 (Forbes, 2023[5]). Le secteur de la santé est une cible de choix pour les cybercriminels en raison de la vaste diffusion des technologies de santé, de la valeur des données de santé et des perturbations qu’une indisponibilité de l’infrastructure technique causerait aux services de santé.
La plupart des pays exploitent les possibilités évoquées tout en prévenant les risques connexes par la mise en œuvre de stratégies en faveur de la santé numérique. Ils reconnaissent, à travers ces stratégies, l’importance de tirer les leçons de la pandémie de COVID‑19 et d’offrir au public de meilleurs services de santé et résultats tout en réduisant la fracture numérique. Les investissements qui en découlent laissent escompter un rendement de l’ordre de 3 USD pour chaque USD dépensé. Ces retombées, qui résultent de l’amélioration des résultats en matière de santé, de la réduction des gaspillages et de la suppression d’un maximum de redondances, favorisent par ailleurs la résilience des systèmes de santé (OCDE, 2019[3]).
La capacité d’isoler les facteurs mentionnés précédemment dans les systèmes de données de santé et de développer une infrastructure, des stratégies et des cadres de gouvernance à utiliser afin d’améliorer le système de santé est le signe qu’un pays est prêt pour la santé numérique, ce qui est un indicateur de la faculté d’exploiter l’analytique, les données et les technologies dans l’intérêt de l’individu, de la collectivité et de la santé publique. La préparation à la santé numérique est la base à partir de laquelle on pourra tirer parti des données utilisées à des fins primaires et secondaires pour améliorer le bien-être, la santé et la résilience.
Le présent chapitre thématique offre un panorama de l’état de préparation des pays à la santé numérique, l’accent étant mis sur les indicateurs donnant à voir s’ils sont en mesure d’en concrétiser les bienfaits tout en en minimisant les conséquences préjudiciables. Ces indicateurs ne sont pas exhaustifs, et tous ne sont pas propres au secteur de la santé. Les pages qui suivent jettent les bases d’une démarche plus englobante devant mener à la définition d’un ensemble solide d’indicateurs de préparation à la santé numérique. Si les données nécessaires ne sont pas disponibles à l’heure actuelle au regard de toutes les dimensions de cette préparation (Encadré 2.1), ce chapitre présente en détail les différents aspects du cadre de mesure et précise quels sont les indicateurs pour lesquels la collecte de données doit être plus régulière et quels sont les débats d’orientation connexes. À terme, il pourrait être judicieux de prendre en compte certaines données d’ordre social (par ex., déterminants sociaux de la santé, recours aux programmes sociaux) afin d’obtenir une vue générale de la santé et du bien-être.
Seront tout d’abord étudiées les différentes dimensions de la préparation à la santé numérique en termes d’analytique, de données de santé et de technologie, ainsi que les facteurs humains qui assurent confiance, cohérence et pérennité. Les indicateurs se décomposent en un sous-ensemble d’éléments – dont quelques mesures indirectes – pour analyser la performance des pays de l’OCDE au regard des diverses dimensions du cadre d’indicateurs.
Le chapitre étudie ensuite les indicateurs et leurs résultats au regard des différentes dimensions de la préparation à la santé numérique qui ont trait à l’analytique, aux données, à la technologie et aux facteurs humains. Les pays qui obtiennent systématiquement de bons résultats au regard des indicateurs retenus seront signalés.
Dans un troisième temps, le chapitre portera sur un échantillon de résultats en matière de santé et la relation que ceux-ci entretiennent avec les diverses dimensions de la préparation, l’objectif étant d’étudier cette dernière en tant que déterminant de la santé. On étudiera des exemples et des possibilités d’évaluer le lien qui existe entre la préparation à la santé numérique et ses effets sur les coûts et les résultats en matière de santé.
Une synthèse des trois premières sections viendra clore le chapitre, qui se conclura par un appel en faveur d’un approfondissement des travaux de mesure de la préparation à la santé numérique afin de mieux comprendre la relation qui unit cette dernière aux résultats positifs en matière de santé, à la diminution des coûts et au dynamisme de l’innovation.
Encadré 2.1. Définition de la santé numérique et dimensions de la préparation à la santé numérique
Malgré l’importance croissante de la santé numérique, il est difficile d’obtenir une terminologie cohérente, ce qui nuit à la collaboration internationale et empêche de déployer les innovations à grande échelle pour de meilleurs résultats en matière de santé. La santé numérique peut se limiter au type et à l’utilisation des technologies numériques, elle peut être axée sur l’amélioration des services de santé, ou encore se caractériser par une stratégie de transformation complète des systèmes de santé (HIMSS, 2020[6]).
La Stratégie mondiale pour la santé numérique 2020‑2025 de l’Organisation mondiale de la santé (OMS) regroupe les utilisations primaires et secondaires des outils numériques au service de la population. Le lien entre la production secondaire d’informations et leur utilisation pour les soins, la promotion de la santé et la prévention crée un cycle d’amélioration continue qui profite à chacun (OMS, 2021[7]).
À ce titre, la préparation à la santé numérique sert de fondement à des usages primaires (par ex., par les cliniciens et les patients pour les soins, et par les individus pour renforcer leur capacité d’agir) et secondaires (par ex., pour la santé de la population, l’amélioration continue des systèmes de santé, la santé publique, ainsi que la recherche et l’innovation). À partir de la définition de l’OMS, le présent document définit la santé numérique comme suit (les parties ajoutées apparaissent en gras) :
Domaine des connaissances et de la pratique associé au développement et à l’utilisation des données de santé et des technologies numériques pour améliorer la santé. La santé numérique élargit le concept de cybersanté pour y inclure les consommateurs du numérique, avec un éventail plus large d’appareils intelligents, de matériels connectés et de thérapies numériques. Elle englobe également d’autres utilisations des données et des technologies numériques au service de la santé, comme l’internet des objets, l’intelligence artificielle, les mégadonnées et la robotique, ainsi que l’analytique prédictive et prescriptive. L’analytique peut servir à améliorer les systèmes de santé, à mieux préparer la santé publique ou encore à aider la recherche et l’innovation.
Dans ce contexte, les dimensions de la préparation à la santé numérique renvoient à l’état de préparation en termes d’analytique (analytique responsable), de données de santé (données de santé intégrées), de technologie (technologies robustes) et de facteurs humains (capacité, coopération et supervision). Ces dimensions doivent être conçues de manière à fonctionner ensemble afin d’en optimiser les bénéfices en matière de santé tout en en minimisant les effets néfastes.
Lorsque sont réunies analytique responsable, données de santé intégrées et technologies fiables, celles-ci forment un écosystème de santé numérique intégré.
Graphique 2.1. Écosystème de santé numérique intégré
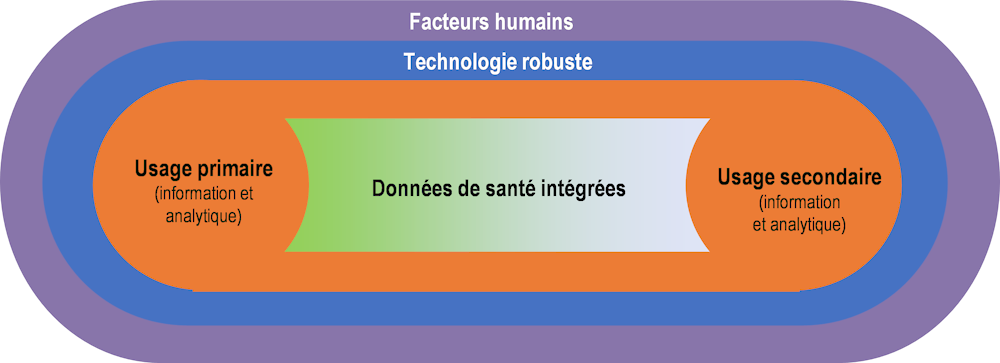
Source : Sutherland, E. (à paraître[8]), « Policy checklist for integrated digital health ecosystems ».
Cadre d’évaluation de la préparation à la santé numérique
Les résultats de la santé numérique ne sont pas aussi faciles à mesurer que les indicateurs présentés dans d’autres chapitres du Panorama de la santé, car il s’agit d’une discipline nouvelle et en constante évolution. Le problème est d’autant plus compliqué que la définition de la santé numérique est quelque peu floue (voir l’Encadré 2.1).
La préparation à la santé numérique est un indicateur de la faculté d’exploiter l’analytique, les données et les technologies dans l’intérêt de l’individu, de la collectivité et de la santé publique. Par conséquent, cette « préparation » regroupe un ensemble de capacités et de structures dans les domaines de l’analytique, des données et des technologies. Elle nécessite en outre les facteurs humains mentionnés ci-dessus en termes de capacité, de coopération et de supervision. Les dimensions de la préparation à la santé numérique sont classées comme suit :
La préparation en termes d’analytique illustre dans quelle mesure des travaux d’analyse peuvent être conçus et utilisés de manière à générer des actions qui améliorent les résultats en matière de santé pour les individus, les collectivités et la population. L’objectif est de disposer de travaux d’analyse responsables qui inspirent confiance et contribuent à obtenir des résultats équitables en matière de santé. Dans le domaine de la santé, il s’agit notamment d’être prêt à mettre au point et à déployer une IA responsable afin d’aider les médecins et les infirmiers dans leurs tâches courantes (par ex., constituer un dossier médical) ou leurs diagnostics (par ex., interpréter des images radiologiques).
La préparation en termes de données illustre dans quelle mesure des données peuvent être recueillies, consultées et utilisées à des fins d’analyse. L’objectif est de disposer de données intégrées et de qualité pour les soins, la santé publique, l’amélioration des systèmes de santé, la recherche et l’innovation. Cela recouvre par exemple les mesures qui permettent la protection, l’anonymisation, l’accès et le couplage des données afin de contribuer à améliorer la sécurité des systèmes de santé.
La préparation en termes de technologie illustre dans quelle mesure des technologies peuvent être utilisés pour la saisie, le stockage et le déplacement sécurisés des données. L’objectif est de disposer de technologies solides et résilientes face aux risques de sécurité numérique et aux pannes technologiques, tout en préservant l’intégrité des données. Il peut s’agir par exemple de certains aspects de l’interopérabilité technique qui, combinés à l’interopérabilité sémantique, permettent aux systèmes de santé de communiquer entre eux avec des données de qualité et actualisées.
La préparation en termes de facteurs humains évalue la capacité de l’écosystème de la santé numérique (y compris l’analytique, les données, la culture et les technologies) à atteindre ses objectifs avec des moyens suffisants et à être résilient face aux chocs. L’objectif est ici de favoriser la confiance entre les parties prenantes, d’acquérir suffisamment de moyens financiers et humains, d’encourager une coopération et une réutilisation mutuellement bénéfiques et de s’adapter aux enjeux et défis qui apparaissent. Il s’agit notamment de développer une culture de la santé numérique de sorte que le public, les prestataires et les décideurs disposent des connaissances nécessaires pour utiliser efficacement l’écosystème de la santé numérique, y compris ses mécanismes de protection nécessaires.
Collectivement, un système de santé qui affiche un niveau élevé de préparation à la santé numérique est conçu pour optimiser les résultats bénéfiques en matière de santé tout en minimisant les effets préjudiciables liés au mésusage de l’analytique, des données ou des technologies. Un niveau élevé de préparation à la santé numérique est conforme aux instruments juridiques de l’OCDE relatifs à l’intelligence artificielle (IA), à la gouvernance des données de santé, à la sécurité numérique et à l’identité numérique (voir l’Encadré 2.2).
Encadré 2.2. Instruments juridiques de l’OCDE et préparation à la santé numérique
Gouvernance des données de santé
En 2017, les pays de l’OCDE ont adopté une Recommandation sur la gouvernance des données de santé qui encourage l’adoption d’un cadre national de gouvernance des données de santé composé de 12 éléments principaux, ainsi que la coopération en vue de définir et d’appliquer des normes d’interopérabilité.
Concrètement, cette Recommandation s’inscrit dans une perspective plus large en matière de santé numérique qui participe à la préparation dans ce domaine. Le tableau ci-dessous recense les parties de la Recommandation qui s’appliquent à chacune des dimensions de la préparation à la santé numérique, sachant que tous les domaines sont finalement nécessaires.
|
Recommandation sur la gouvernance des données de santé |
Dimensions de la préparation au numérique |
|---|---|
|
Mobilisation et participation des parties prenantes eu égard à l’élaboration d’un cadre national de gouvernance des données de santé |
Facteurs humains |
|
Coordination au sein des administrations et coopération entre les organismes qui traitent les données personnelles de santé afin d’encourager des politiques et des normes communes en matière de données |
Facteurs humains |
|
Examen de la capacité des systèmes de données de santé du secteur public à servir et défendre l’intérêt général |
Facteurs humains |
|
Communication claire d’informations aux individus sur le traitement de leurs données personnelles de santé, y compris notification de toute violation ou utilisation abusive de leurs données |
Technologies |
|
Traitement des données personnelles de santé avec le consentement éclairé des personnes et solutions alternatives appropriées |
Données |
|
Mise en œuvre de procédures d’examen et d’approbation pour le traitement des données personnelles de santé à des fins de recherche et de santé publique |
Données |
|
Transparence par le biais de l’information du public sur les finalités du traitement des données personnelles de santé et critères d’approbation |
Facteurs humains |
|
Optimisation du développement et de l’utilisation des technologies pour le traitement et la protection des données |
Technologies |
|
Mécanismes de suivi et d’évaluation de l’impact du cadre national de gouvernance des données de santé, notamment mise à disposition des données de santé, politiques et pratiques de gestion de la confidentialité, protection des données personnelles de santé et risques d’atteinte à la sécurité numérique |
Facteurs humains |
|
Formation et développement des compétences des sous-traitants des données de santé |
Facteurs humains |
|
Mise en œuvre de contrôles et de garanties au sein des organismes qui traitent les données personnelles de santé, notamment mesures technologiques, physiques et organisationnelles visant à protéger la vie privée et la sécurité numérique |
Données Technologies |
|
Obligation pour les organismes qui traitent les données personnelles de santé de prouver qu’ils satisfont aux critères énoncés dans le cadre national de gouvernance des données de santé |
Facteurs humains |
Source : OCDE (2017[9]) Recommandation du Conseil sur la gouvernance des données de santé, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0433.
Intelligence artificielle (IA)
En 2019, l’OCDE a publié des principes fondés sur des valeurs concernant l’IA, lesquels s’appliquent au développement de l’IA, même s’ils peuvent s’appliquer aux pratiques générales des travaux d’analyse.
Les principes relatifs à l’IA sont cohérents avec la Recommandation de l’OCDE sur la gouvernance des données de santé et la complètent.
|
Recommandation sur l’intelligence artificielle |
Description |
Dimensions de la préparation au numérique |
|---|---|---|
|
Croissance inclusive, développement durable et bien-être |
Les parties prenantes de l’IA devraient adopter de manière proactive une approche responsable à l’égard de l’IA afin de tendre vers des résultats bénéfiques pour les individus et la planète |
Analytique |
|
Valeurs centrées sur l’humain et équité |
Les acteurs de l’IA devraient respecter l’état de droit, les droits humains et les valeurs démocratiques tout au long du cycle de vie des systèmes d’IA |
Analytique |
|
Transparence et explicabilité |
Les acteurs de l’IA devraient s’engager à assurer la transparence et une divulgation responsable des informations liées aux systèmes d’IA |
Analytique |
|
Robustesse, sûreté et sécurité |
Les systèmes d’IA devraient être robustes, sûrs et sécurisés tout au long de leur cycle de vie, de sorte que, dans des conditions d’utilisation normales ou prévisibles, ou en cas d’utilisation abusive ou de conditions défavorables, ils soient à même de fonctionner convenablement, et ne fassent pas peser un risque de sécurité démesuré |
Analytique |
|
Responsabilité |
Les acteurs de l’IA devraient être responsables du bon fonctionnement des systèmes d’IA et du respect des principes exposés ci-dessus, selon leurs rôles, le contexte et l’état de l’art |
Analytique |
Source : OCDE (2019[10]), Recommandation du Conseil de l’OCDE sur l’intelligence artificielle, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0449.
Sécurité numérique
En 2022, les pays de l’OCDE ont adopté une Recommandation sur la gestion du risque de sécurité numérique qui énonce neuf principes relatifs à la sécurité numérique et encourage les pays membres à adopter des stratégies nationales de gestion du risque de sécurité numérique, afin de réduire les risques de cyberattaque et les conséquences en cas d’attaque réussie.
Les principes relatifs à la gestion du risque de sécurité numérique sont cohérents avec la Recommandation de l’OCDE sur la gouvernance des données de santé et la complètent.
|
Recommandation sur la gestion du risque de sécurité numérique |
Description |
Dimensions de la préparation au numérique |
|---|---|---|
|
Culture de la sécurité numérique : sensibilisation, compétences et autonomisation |
Toutes les parties prenantes devraient instaurer une culture de la sécurité numérique fondée sur la compréhension du risque et la manière de le gérer |
Technologies |
|
Responsabilité |
Toutes les parties prenantes devraient assumer la responsabilité de la gestion du risque de sécurité numérique, selon leur rôle, le contexte et leur capacité à agir |
Technologies |
|
Droits humains et valeurs fondamentales |
Toutes les parties prenantes devraient gérer le risque de sécurité numérique de manière transparente, dans le respect des droits humains et des valeurs fondamentales |
Technologies |
|
Coopération |
Toutes les parties prenantes devraient coopérer, y compris au-delà des frontières |
Technologies |
|
Stratégie et gouvernance |
Les dirigeants et les décideurs devraient veiller à ce que le risque de sécurité numérique soit intégré dans leur stratégie globale de gestion du risque et géré en tant que risque stratégique nécessitant des mesures opérationnelles |
Technologies |
|
Évaluation et traitement du risque |
Les dirigeants et les décideurs devraient s’assurer que le traitement du risque de sécurité numérique est fondé sur une évaluation permanente du risque |
Technologies |
|
Mesures de sécurité |
Les dirigeants et les décideurs devraient s’assurer que les mesures de sécurité sont appropriées et proportionnées au risque |
Technologies |
|
Résilience, préparation et continuité |
Les dirigeants et les décideurs devraient veiller à ce qu’un plan de préparation et de continuité fondé sur une évaluation du risque de sécurité numérique soit adopté, appliqué et testé, afin de garantir la résilience |
Technologies |
|
Innovation |
Les dirigeants et les décideurs devraient s’assurer que l’innovation est prise en considération |
Technologies |
Source : OCDE (2022[11]), Recommandation du Conseil de l’OCDE sur la gestion du risque de sécurité numérique, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0479.
Gouvernance de l’identité numérique
En juin 2023, l’OCDE a adopté une Recommandation sur la gouvernance de l’identité numérique, dont l’objectif est de soutenir des approches nationales de l’identité numérique axées sur l’utilisateur et dignes de confiance.
La Recommandation sur l’identité numérique est cohérente avec la Recommandation de l’OCDE sur la gouvernance des données de santé et la complète.
|
Recommandation sur l’identité numérique |
Description |
Dimensions de la préparation au numérique |
|---|---|---|
|
Systèmes d’identité numérique inclusifs et axés sur l’utilisateur |
Concevoir et mettre en œuvre des systèmes d’identité numérique qui soient efficaces, utilisables et réactifs face aux besoins des utilisateurs et des prestataires de services, tout en donnant la priorité à l’inclusion, en réduisant les obstacles à l’accès et en préservant les moyens non numériques de prouver l’identité |
Données |
|
Renforcer la gouvernance de l’identité numérique |
Définir les rôles et les responsabilités et harmoniser les cadres juridiques et réglementaires applicables au(x) écosystème(s) d’identité numérique. Protéger la vie privée et donner la priorité à la sécurité pour obtenir la confiance dans les systèmes d’identité numérique |
Données |
|
Utilisation transfrontière de l’identité numérique |
Coopérer à l’échelle internationale pour établir les bases de la confiance dans les systèmes d’identité numérique et les identités émanant d’autres juridictions. Comprendre les besoins des utilisateurs et des prestataires de services dans différents scénarios transfrontaliers |
Données |
Source : OCDE (2023[12]), Recommandation du Conseil de l’OCDE sur la gouvernance de l’identité numérique, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0491.
La préparation à la santé numérique constitue la bae des usages primaires et secondaires des données et des technologies dans tous les secteurs de la prestation et de la gestion des soins. Lorsque l’on ne tient pas compte des liens avec d’autres composantes de l’écosystème de la santé numérique et de la capacité de l’environnement à favoriser leur utilisation sur le long terme, on aboutit à des solutions morcelées qui ne peuvent être intégrées.
Il importe de comprendre les politiques nécessaires à un écosystème de santé numérique afin de choisir plus facilement les indicateurs de la préparation à la santé numérique qui pourront aider à inscrire les solutions retenues dans des politiques plus générales visant l’efficacité des soins, de la sécurité et du système. Dans les systèmes les mieux préparés à la santé numérique, ces politiques devraient être conçues en parallèle afin d’orchestrer les activités dans les domaines de l’analytique, des données et de la technologie, ce qui réduirait également les chevauchements et éviterait les incohérences ou les contradictions. Le Graphique 2.2 présente une liste récapitulative des politiques à l’appui des écosystèmes de santé numérique.
Graphique 2.2. Liste récapitulative des politiques à l’appui d’un écosystème de santé numérique intégré
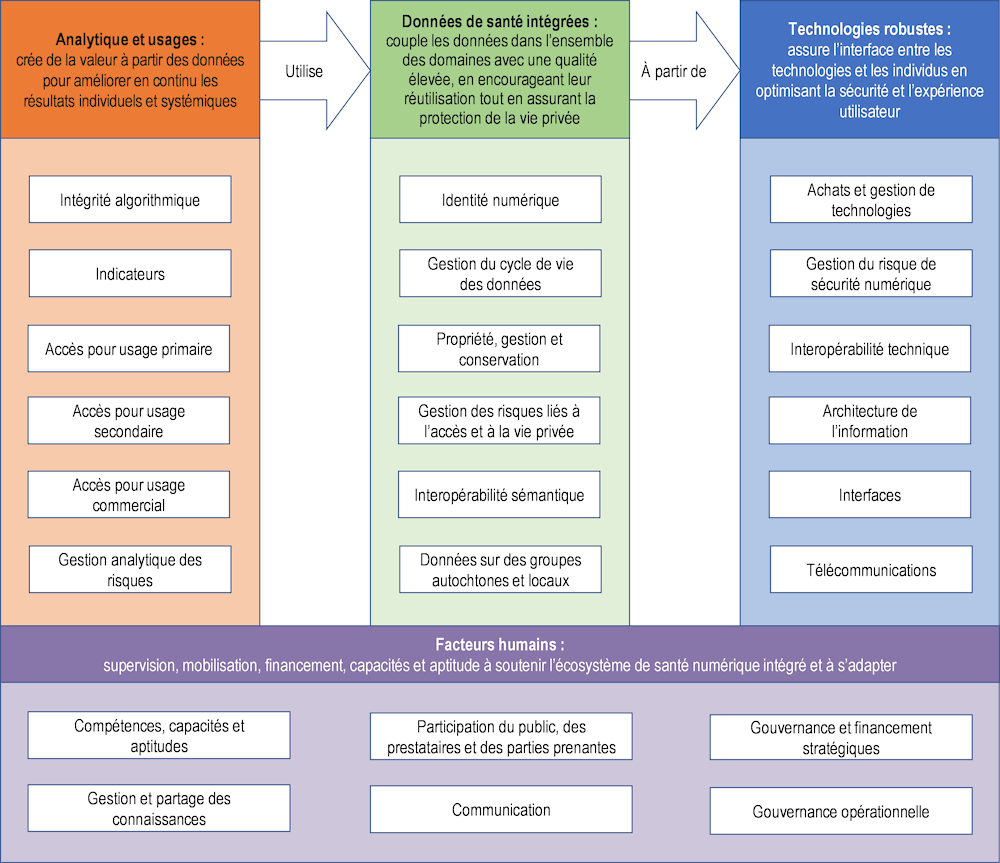
Source : Sutherland, E. (à paraître[8]), « Policy checklist for integrated digital health ecosystems ».
La préparation à la santé numérique étant une composante fondamentale d’un système de santé efficace et moderne, des efforts devraient être déployés pour faciliter la saisie et l’analyse régulières des indicateurs de suivi appropriés. En principe, la préparation à la santé numérique devrait s’accompagner d’indicateurs pour chacun des domaines d’action couverts par le Graphique 2.2. Ces indicateurs pourraient commencer par déterminer l’existence de la politique concernée et évoluer jusqu’à mesurer l’efficacité avec laquelle elle est mise en œuvre. À l’heure actuelle, il n’existe pas de recueil exhaustif de ces indicateurs. Le Tableau 2.1 comprend un premier ensemble d’indicateurs de la préparation à la santé numérique. En l’absence de données directes, des mesures indirectes ont été utilisées, qui ne sont pas, pour la plupart, spécifiques à la santé.
Tableau 2.1. Indicateurs initiaux de la préparation à la santé numérique, y compris mesures indirectes
|
Dimension de la préparation à la santé numérique |
Domaine d’action associé |
Indicateur (ou mesure indirecte) présenté dans ce chapitre |
Commentaire |
|---|---|---|---|
|
Préparation en termes d’analytique |
Accès pour usages primaires Accès pour usages secondaires |
Score de disponibilité, de maturité et d’utilisation des ensembles de données (OCDE) Accès des patients à leurs propres données de santé (OCDE) |
|
|
Intégrité algorithmique |
Index IA global (tiers) |
Mesure indirecte |
|
|
Préparation en termes de données |
Gestion du cycle de vie des données |
Score de gouvernance des ensembles de données (OCDE) |
|
|
Identité numérique |
Indice de gouvernance numérique (OCDE) |
Mesure indirecte |
|
|
Interopérabilité sémantique Interopérabilité technique |
Adoption des normes d’interopérabilité (OCDE) |
Devrait être étendue aux normes relatives aux données sémantiques |
|
|
Préparation en termes de technologie |
Accès à internet |
Connectivité internet pour les particuliers (OCDE) |
Pour toute la population |
|
Sécurité numérique |
Sécurité numérique (OCDE) |
||
|
Achat de technologies |
Certification des fournisseurs (OCDE) |
||
|
Préparation en termes de facteurs humains |
Gouvernance stratégique |
Stratégies de santé numérique (diverses) |
|
|
Compétences, capacités et aptitudes |
Compétences numériques en Europe (tiers) |
Mesure indirecte |
|
|
Participation du public, des prestataires et des parties prenantes |
Indice de participation numérique des citoyens (tiers) |
Mesure indirecte |
Ces indicateurs sont présentés plus en détail dans la section suivante.
Indicateurs de la préparation à la santé numérique
La santé numérique apparaît de plus en plus comme une composante essentielle des systèmes de santé, comme en témoignent les publications récentes qui illustrent le rôle déterminant de la transformation numérique dans la santé (The Lancet Digital Health, 2021[13]). Pour mieux gérer la santé numérique, il est nécessaire de mesurer l’efficacité et l’efficience de l’analytique, des données et des technologies, ce qui aidera à consolider les bases des services de santé à l’ère du numérique.
Cette section passe en revue chacune des dimensions de la préparation définies dans la section ci-dessous, à partir des indicateurs du Tableau 2.1. Ces indicateurs ne donnent qu’une vision incomplète de l’état de préparation à la santé numérique, mais ils peuvent inspirer des travaux futurs visant à mieux définir des indicateurs complets et à faciliter la collecte régulière de données. Ces travaux contribueraient également à identifier les chefs de file de la santé numérique (afin de mettre en commun les compétences) ainsi que les manques pour lesquels le travail en collaboration présente un intérêt mutuel.
Indicateurs de la préparation en termes d’analytique
L’analytique est la composante de la santé numérique qui crée de la valeur pour les individus, les collectivités et la société. Cette valeur peut se matérialiser de diverses manières, par exemple des traitements plus précis, la lutte contre les inégalités en matière de santé parmi les groupes marginalisés, la protection de la population contre les urgences sanitaires, le soutien à des mécanismes de suivi et de financement plus efficaces ou la découverte d’innovations qui sauvent des vies.
Trois domaines sont essentiels à la préparation à l’analytique : la possibilité d’accéder aux données à des fins de soins et d’usage secondaire et de les coupler, la possibilité pour les particuliers d’accéder à leurs propres données et la possibilité d’appliquer des techniques d’analyse, comme dans le cas de l’IA.
Possibilité d’accéder aux données et de les coupler – usages principaux et secondaires
Être prêt à produire des analyses pertinentes et en assurer le bon usage dépend de la possibilité de disposer rapidement de données de qualité et de les coupler à partir de différents ensembles de données. Les usages primaires de ces données concernent les soins, à tout moment et partout où cela est nécessaire, qu’il s’agisse de soins primaires, de soins intensifs ou de l’utilisation des données par les particuliers. Les usages secondaires des données comprennent la sécurité des patients, la préparation en matière de santé publique, la gestion et la planification des services de santé, l’amélioration du système de santé, ainsi que la recherche et l’innovation.
En 2022, l’OCDE a procédé à un examen quinquennal de la Recommandation sur la gouvernance des données de santé (OCDE, 2017[9]). Il s’agissait de rendre compte de la possibilité de coupler et d’utiliser des données dans des domaines critiques. Les scores de préparation en termes d’analytique varient considérablement d’un pays de l’OCDE à l’autre (voir Graphique 2.3).
Graphique 2.3. Possibilité d’accéder aux ensembles de données et de les coupler dans le secteur de la santé
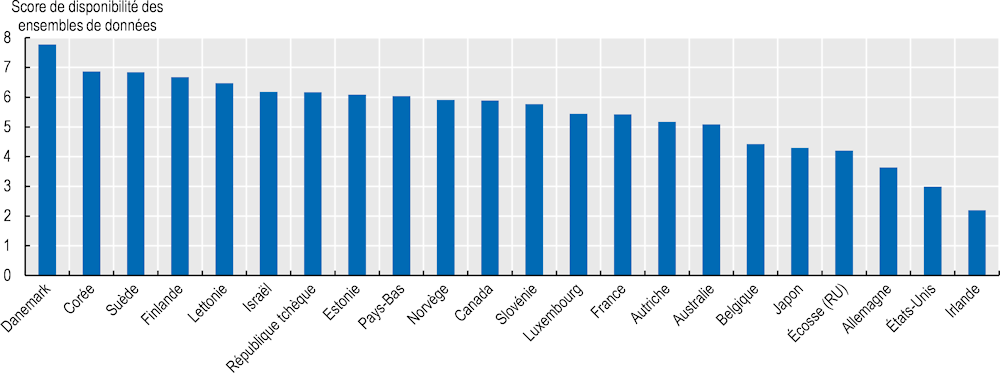
Note : La Lituanie et l’Espagne ont déclaré disposer de cette capacité, mais aucune donnée n’était disponible au moment où l’enquête a été menée.
Source : OCDE (2022[14]), Gouvernance des données de santé à l’ère du numérique : Mise en œuvre de la Recommandation de l’OCDE sur la gouvernance des données de santé, https://doi.org/10.1787/37ef3797-fr.
Le score de disponibilité des ensembles de données est un indicateur composite qui comprend huit mesures, dont :
un accès rapide aux données couvrant la population nationale dans l’ensemble des structures de soins et des registres cliniques,
l’utilisation de normes et d’identifiants interopérables pour les données cliniques, qui permettent de coupler les ensembles de données,
l’utilisation de données couplées à des fins de santé primaire et secondaire.
Sur cet indicateur, le Danemark a le score composite le plus élevé, suivi de la Corée, de la Suède, de la Finlande et de la Lettonie. Le Danemark obtient le score le plus élevé pour sept des huit mesures : le pays précise que les données sont extraites des dossiers électroniques pour tous les principaux ensembles de données, codées à l’aide de normes de données cliniques, couvrant plus de 80 % de la population et qu’elles peuvent être couplées par un identifiant de patient unique. En outre, des données couplées sont utilisées pour la qualité, les résultats, la recherche et le suivi des soins. Seule la Lettonie obtient un score plus élevé que le Danemark en ce qui concerne l’actualité des données, avec un pourcentage plus élevé de données disponibles dans un délai d’une semaine. La Corée obtient des résultats similaires à ceux du Danemark, à l’exception du couplage entre le registre des maladies cardiovasculaires et d’autres données. La Suède obtient également des résultats similaires, à l’exception du couplage des données sur les soins primaires et du fait qu’un seul ensemble de données est disponible dans la semaine suivant la création des données initiales à la source.
Possibilité d’accéder aux données et de les coupler – usages individuels
La Recommandation de l’OCDE sur la gouvernance des données de santé (OCDE, 2017[9]) et la Stratégie mondiale de l’OMS pour la santé numérique 2020‑2025 demandent toutes deux que chaque personne ait accès à son propre dossier médical (OMS, 2021[7]). Chacun de nous sera ainsi mieux informé sur son état de santé, et cela facilitera également les échanges avec les prestataires de santé, car il sera alors inutile de se souvenir de ses vaccinations, de ses ordonnances, de ses résultats de tests ou de ses traitements médicaux antérieurs. Dans les systèmes de dossiers médicaux électroniques plus avancés, les personnes peuvent alimenter leur propre dossier médical et signaler des symptômes, corriger les erreurs ou indiquer l’évolution des traitements.
En 2021, l’OCDE a publié une enquête sur l’utilisation et la gouvernance des données issues des systèmes de dossiers médicaux électroniques, qui montrait des différences en termes de disponibilité des portails, d’accès à l’ensemble des documents et d’interaction avec les données. Les résultats sont résumés dans le Tableau 2.2.
Tableau 2.2. Accès des patients à leurs dossiers médicaux électroniques et possibilité d’interagir avec ces derniers via un portail en ligne sécurisé
|
Accès via le portail Accès à TOUS les enregistrements Interactions avec le portail |
Accès via le portail Accès à CERTAINS enregistrements Interactions avec le portail |
Accès via le portail Accès à TOUS les enregistrements PAS d’interaction avec le portail |
PAS d’accès via le portail |
|---|---|---|---|
|
11 |
|||
|
Allemagne |
|||
|
Australie |
9 |
||
|
Danemark |
Belgique |
||
|
Italie |
Canada |
||
|
Lituanie |
Costa Rica |
||
|
Luxembourg |
États-Unis |
||
|
Pays-Bas |
Finlande |
||
|
Slovénie |
Islande |
3 |
3 |
|
Suède |
Israël |
Estonie |
Corée |
|
Suisse |
Portugal |
Hongrie |
Mexique |
|
Türkiye |
République tchèque |
Japon |
Norvège |
Note : Les pays indiqués en gras indiquent que 100 % des patients sont couverts. Certains pays de l’OCDE, comme les Pays-Bas, utilisent plusieurs portails de dossiers médicaux électroniques. L’Espagne dispose également de cette capacité, mais aucune donnée n’était disponible au moment de l’enquête.
Source : Slawomirski, L. et al. (2023[15]), « Progress on implementing and using electronic health record systems: Developments in OECD countries as of 2021 », https://doi.org/10.1787/4f4ce846-en.
Près de 90 % des pays de l’OCDE ayant répondu à l’enquête indiquent avoir mis en place un portail électronique ; toutefois, seuls 42 % précisent que chacun peut à la fois accéder à l’ensemble de ses données et interagir avec elles via le portail. Moins de la moitié des pays ayant répondu signalent que tous les patients peuvent accéder à leurs données via des portails.
Le Danemark, l’Italie, la Lituanie, le Luxembourg et la Türkiye indiquent qu’ils disposent d’un portail, accessible à l’ensemble de la population, permettant aux patients d’accéder à leurs données de santé complètes et d’interagir avec leurs données.
Intelligence artificielle (IA) et intégrité algorithmique
La préparation en termes d’analytique dépend également de l’intégrité des méthodes utilisées pour y parvenir. Cette question est d’autant plus importante que l’on prend davantage conscience des avantages et des risques potentiels de l’IA. L’IA pourrait révolutionner les soins en améliorant les diagnostics, en contribuant au développement de nouveaux traitements, en aidant les prestataires et en élargissant les soins au-delà des établissements de santé et à un plus grand nombre de personnes. D’après les projections, le recours à l’IA pourrait conduire à la mise au point de vaccins contre le cancer et les maladies cardiovasculaires et auto‑immunes d’ici la fin de la décennie (The Guardian, 2023[16]). On utilise déjà l’IA pour trouver de nouveaux antibiotiques (McMaster University, 2023[17]). Cependant, cette technologie comporte également des risques importants en raison des biais potentiels et du manque de transparence des algorithmes créés. L’IA est à la fois susceptible de contribuer à résoudre les problèmes d’équité et de creuser les inégalités.
On ne dispose pas encore d’indicateurs généraux de l’IA, même si certains éléments permettent de savoir quels pays en dominent le développement et la mise en œuvre. Un indice mondial de l’IA (Tortoise, 2023[18]) mesure l’application, l’innovation et l’investissement dans l’IA dans tous les secteurs, y compris la santé et le secteur privé, et établit un classement des pays. Il couvre 62 pays, dont 36 pays de l’OCDE (tous sauf le Costa Rica et la Lettonie). Le Tableau 2.3 présente les dix premiers pays du classement.
Tableau 2.3. Dix premiers pays de l’Indice mondial de l’IA
|
Pays |
Talent |
Infrastructure |
Cadre opérationnel |
Recherche |
Développement |
Stratégie des pouvoirs publics |
Investissement commercial |
Score global |
|---|---|---|---|---|---|---|---|---|
|
États-Unis |
1 |
1 |
28 |
1 |
1 |
8 |
1 |
1 |
|
Chine |
20 |
2 |
3 |
2 |
2 |
3 |
2 |
2 |
|
Singapour |
4 |
3 |
22 |
3 |
5 |
16 |
4 |
3 |
|
Royaume‑Uni |
5 |
24 |
40 |
5 |
8 |
10 |
5 |
4 |
|
Canada |
6 |
23 |
8 |
7 |
11 |
5 |
7 |
5 |
|
Corée |
12 |
7 |
11 |
12 |
3 |
6 |
18 |
6 |
|
Israël |
7 |
28 |
23 |
11 |
7 |
47 |
3 |
7 |
|
Allemagne |
3 |
12 |
13 |
8 |
9 |
2 |
11 |
8 |
|
Suisse |
9 |
13 |
30 |
4 |
4 |
56 |
9 |
9 |
|
Finlande |
13 |
8 |
4 |
9 |
14 |
15 |
12 |
10 |
Note : Les pays en gras sont membres de l’OCDE.
Source : Tortoise (2023[18]), Indice mondial de l’IA, www.tortoisemedia.com/intelligence/global-ai/, les dernières données disponibles datent de juin 2023.
Les États-Unis sont globalement en tête de l’indice, sept autres pays de l’OCDE se classant parmi les dix premiers. Les États-Unis sont en tête dans cinq des sept dimensions (talent, infrastructure, recherche, développement et investissement commercial). Le Danemark arrive premier pour ce qui est du cadre opérationnel. L’Allemagne est le premier pays de l’OCDE en termes de stratégie des pouvoirs publics (au deuxième rang mondial, derrière l’Arabie saoudite).
Compte tenu de l’accélération de la croissance de l’IA, il est probable que ce sujet présentera un intérêt significatif – pour en concrétiser les avantages tout en se protégeant des risques – dans les années à venir. Plusieurs entités ont commencé à travailler sur la réglementation de l’IA, notamment l’Union européenne (UE) (via le projet de loi sur l’intelligence artificielle), le Canada (via le projet de loi sur l’intelligence artificielle et les données) et les États-Unis (via le projet de charte sur l’intelligence artificielle).
Bien qu’aucune de ces avancées ne soit spécifique à la santé, l’IA présente des risques et des opportunités non négligeables pour le secteur. Parmi les risques, on peut citer les biais cachés et le manque de transparence qui peuvent aboutir à des recommandations cliniques inadaptées pouvant nuire aux patients. Des risques d’atteinte à la sécurité et à la vie privée sont également associés à la formation et à l’utilisation de l’IA, compte tenu de la diversité des données nécessaires à une formation efficace des algorithmes.
Néanmoins, l’utilisation de l’IA dans le domaine de la santé présente également des avantages significatifs, notamment :
alléger les pressions qui s’exercent sur les personnels de santé en utilisant l’IA pour automatiser les tâches administratives (amélioration estimée de 10 % de la productivité), (Beamtree, 2023[19])
élargir les diagnostics cliniques en tirant des informations des notes non structurées des médecins et faire ainsi remonter des problèmes à la surface, ce qui conduit par exemple à de meilleurs diagnostics chez les patientes atteintes d’un cancer du sein qui seraient autrement passées entre les mailles du filet, (Petch et al., 2023[20])
détecter les urgences de santé publique en utilisant l’IA pour analyser l’activité sanitaire globale afin de détecter des schémas de préoccupation inhabituels, de sorte que les responsables de la santé publique puissent être informés le plus rapidement possible afin de mettre en place une réponse appropriée (CNBC, 2020[21]).
Les pays s’emploient activement à comprendre comment tirer parti des avantages de l’IA dans l’ensemble de leurs systèmes de santé tout en en réduisant les risques autant que possible. L’acceptation sociale de l’IA constituera un aspect essentiel à prendre en compte dans le cadre du déploiement de l’IA. Des études menées aux États-Unis et au Canada montrent que les patients veulent avoir affaire à des médecins et ne veulent pas être diagnostiqués par une machine (OTV NEWS, 2023[22]; Pew Research Center, 2023[23]), ce qui fait écho aux principes de l’OCDE relatifs à l’IA, qui prônent des valeurs centrées sur l’humain et l’équité (OECD.AI, n.d.[24]).
Indicateurs de préparation en termes de données
Il ne sera possible de tirer pleinement partie de l’analyse que si des données de qualité sont disponibles et si les protections nécessaires sont en place pour garantir la sécurité et la confidentialité des données. Les pays qui sont prêts à utiliser les données comprennent que des conséquences néfastes peuvent découler du partage des données (comme les atteintes à la vie privée) et du non-partage des données (interactions médicamenteuses non détectées, méconnaissance des inégalités croissantes, incapacité à gérer les maladies chroniques).
Trois domaines sont essentiels en matière de préparation en termes de données : la façon dont les pouvoirs publics abordent la gouvernance des données de santé, le passage au numérique des systèmes et l’interopérabilité.
Gouvernance des données de santé (gestion du cycle de vie)
La capacité à collecter et à stocker des données de qualité et à y donner accès dépend de l’existence de structures et de politiques claires qui définissent les responsabilités, fournissent des orientations précises pour la prise de décision et renforcent la confiance entre les organismes de santé et le public.
En 2022, l’OCDE a procédé à un examen quinquennal de la Recommandation sur la gouvernance des données de santé (OCDE, 2017[9]), qui comprenait un score de gouvernance des ensembles de données (voir le Graphique 2.4).
Graphique 2.4. Gouvernance des ensembles de données dans la santé
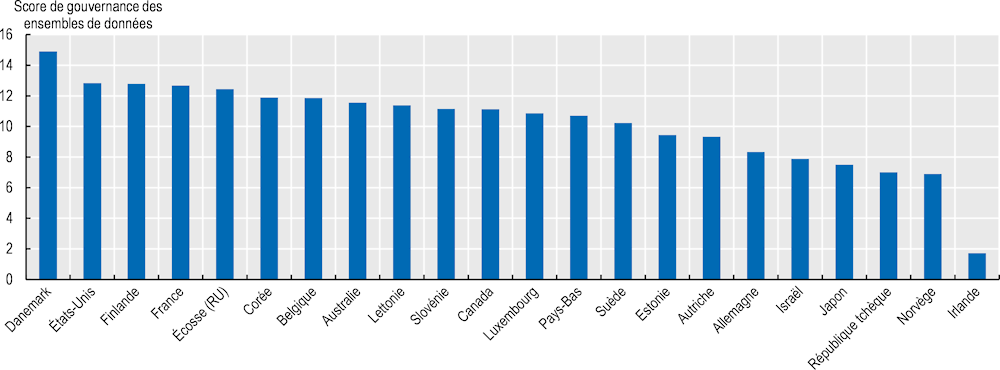
Note : Le score est calculé en additionnant les pourcentages des ensembles de données de santé nationaux comportant des éléments de gouvernance recommandés (voir Source).
Source : OCDE (2022[14]), Gouvernance des données de santé à l’ère du numérique : Mise en œuvre de la Recommandation de l’OCDE sur la gouvernance des données de santé, https://doi.org/10.1787/37ef3797-fr.
Le score de gouvernance des ensembles de données est un indicateur composite qui comprend 15 mesures, dont :
la formation et les contrôles opérationnels pour la protection de la vie privée et la sécurité
les processus relatifs aux dispositions pour le partage des données
les catalogues de données et leur contenu.
Pour cet indicateur, le Danemark obtient le score composite le plus élevé, suivi des États-Unis, de la Finlande, de la France et du Royaume‑Uni (Écosse). Le Danemark obtient le meilleur score pour 14 des 15 mesures (scores ex æquo compris) : ce pays indique que sa législation autorise la création d’ensembles de données et que des responsables de la protection des données sont en place ; le personnel est formé à la protection des données et son accès aux données est contrôlé ; des accords standard de partage des données sont en place pour le partage des données au sein du secteur public, avec les universitaires, avec le secteur privé et à l’international, où les données sont anonymisées/pseudonymisées avant d’être communiquées ; l’accès peut être obtenu par des moyens distants ou par l’intermédiaire de centres de données de recherche ; et les descriptions des ensembles de données sont rendues publiques avec leur base juridique, ainsi que des procédures claires pour le couplage des données. Seuls les États-Unis obtiennent de meilleurs résultats que le Danemark en ce qui concerne l’évaluation du risque de réidentification. Les États-Unis enregistrent des résultats similaires à ceux du Danemark, en obtenant les meilleures notes pour 11 des 15 mesures, avec des possibilités d’étendre le partage transfrontalier des données, d’inclure publiquement la base juridique de l’ensemble de données et de coupler les données sur les soins de longue durée. La Finlande obtient les meilleurs résultats dans 13 des 15 mesures, mais elle a des domaines à améliorer concernant la mesure du risque de réidentification et le renforcement de l’accès aux centres de données de recherche.
Indice de l’administration numérique pour l’identité numérique
La préparation en termes de données est également déterminée par les politiques gouvernementales dans le cadre du passage au numérique en général. Dans le cadre du projet de l’OCDE « Vers le numérique », 31 pays ont été évalués selon un indice de l’administration numérique en 2019 (OCDE, 2019[25]). Cette évaluation se fonde sur les six dimensions suivantes :
la conception numérique évalue la gouvernance et l’adoption des technologies numériques pour repenser et réorganiser les processus publics, simplifier les procédures et créer de nouveaux canaux de communication et de participation pour les parties prenantes.
un secteur public axé sur les données mesure le degré auquel l’administration considère les données comme un atout stratégique et met en place des mécanismes de gouvernance, d’accès, de partage et de réutilisation afin d’améliorer la prise de décision et la prestation de services.
une administration plateforme évalue la mesure dans laquelle l’administration déploie des plateformes, des normes et des services partagés pour aider les équipes à se concentrer sur les besoins des utilisateurs dans la conception et la fourniture des services publics.
l’ouverture par défaut mesure le degré d’ouverture des données et des processus d’élaboration des politiques de l’administration accessibles au public, dans les limites de la législation existante et en tenant compte des intérêts nationaux et publics.
un fonctionnement axé sur l’usager évalue la mesure dans laquelle les besoins des utilisateurs sont pris en compte dans la conception des politiques et des services, y compris en utilisant des mécanismes inclusifs (par exemple, des mécanismes de conception de services dédiés ou des outils numériques permettant de comprendre les besoins des utilisateurs).
la proactivité évalue le niveau d’anticipation de l’administration pour prendre en compte les besoins de la population et y répondre rapidement, en évitant d’avoir recours à des données et à des processus de prestation de services complexes.
L’Indice de l’administration numérique de l’OCDE est présenté au Graphique 2.5.
Graphique 2.5. Indice de l’administration numérique de l’OCDE (2019)
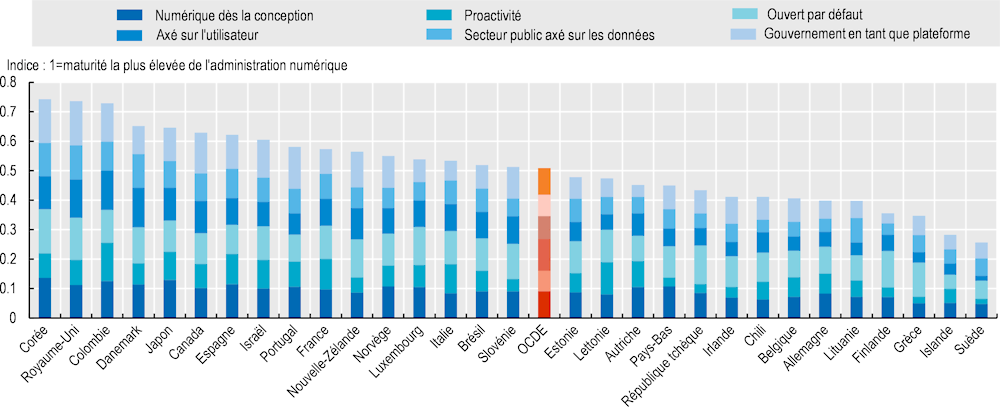
Source : OCDE (2019[25]), Boîte à outils de l’OCDE sur la transformation numérique, https://goingdigital.oecd.org/fr/indicator/58.
En 2019, la Corée était en tête du classement de l’indice composite de l’administration numérique, suivie du Royaume‑Uni et de la Colombie. La Corée arrivait en tête de tous les pays pour deux attributs : la conception numérique et l’ouverture par défaut. Le Royaume‑Uni occupait la première place pour « un secteur public axé sur les données » et « une administration plateforme ». La Colombie arrivait en tête pour « la proactivité » et le Danemark pour « un fonctionnement axé sur l’usager ».
Même si ces attributs ne sont pas spécifiques à la santé, ils indiquent des pratiques exemplaires qui seront utiles pour la santé. Par exemple, l’OCDE mène des travaux sur la définition de directives relatives à l’identité numérique qui permettent à la fois d’authentifier les individus et d’utiliser et de coupler leurs données de manière appropriée entre les services publics (OCDE, 2023[26]).
La Boîte à outils de l’OCDE sur la transformation numérique (Going Digital Toolkit) inclut une mesure de l’« intensité du partage des données de santé » (OCDE, 2019[25]). Dans cet indicateur, le Danemark, la Finlande et la Norvège affichent le niveau le plus élevé de partage de données (avec d’autres organismes publics, des universités, des prestataires de soins de santé, des entreprises et des gouvernements étrangers) tout en veillant à ce que des protections appropriées soient mises en place (OCDE, 2023[27]).
Il convient de noter que ces mesures sont antérieures à la pandémie de COVID‑19, laquelle peut avoir modifié les attitudes à l’égard du partage, de la protection et de l’utilisation des données sur la santé.
Normes d’interopérabilité dans les systèmes de santé
Les normes sémantiques permettent de conserver la signification des données lors de leur transfert entre les systèmes, quel que soit leur format, et de gérer les différences d’unités. Par exemple, un système peut enregistrer le sexe à la naissance comme « Masculin », tandis qu’un autre l’enregistrera comme « M ». De même, un laboratoire présentera un niveau de glycémie en mg/dL et un autre en mmol/L. Pour pouvoir interpréter les tests actuels et l’évolution des résultats dans le temps, les unités doivent impérativement être mesurées sur la même échelle.
Les normes relatives aux données techniques permettent l’échange de données entre les technologies tout en protégeant le contenu des données. Les normes sémantiques et techniques fonctionnent ensemble, de sorte que les normes de données physiques locales sont reliées les unes aux autres tout en préservant la qualité et l’intégrité des données.
Il existe de nombreuses normes sémantiques et techniques en matière de données dans le domaine de la santé. L’Enquête 2021 sur l’élaboration, l’utilisation et la gouvernance des systèmes de dossiers médicaux électroniques (DME) a spécifiquement examiné l’utilisation de HL7‑FHIR (Fast Healthcare Interoperable Resources) – une norme axée sur l’échange de données techniques – et de SMART (Substitutable Medical Applications, Reusable Technologies) – une norme pour les interfaces d’application (Slawomirski et al., 2023[15]). Un résumé de l’adoption des normes FHIR figure dans le Tableau 2.4.
Tableau 2.4. Adoption des récentes normes d’interopérabilité HL7‑FHIR et SMART dans les pays de l’OCDE
|
Interopérabilité des DME Adoption de HL7‑FHIR Adoption de SMART sur FHIR |
Interopérabilité des DME Adoption de HL7‑FHIR Pas de SMART sur FHIR |
Interopérabilité des DME Pas d’adoption de HL7‑FHIR Pas de SMART sur FHIR |
Pas de projet d’interopérabilité Pas d’adoption de HL7‑FHIR Pas de SMART sur FHIR |
|---|---|---|---|
|
10 |
|||
|
Australie |
|||
|
Belgique |
|||
|
Corée |
|||
|
Estonie |
6 |
||
|
Finlande |
Canada |
5 |
|
|
Lituanie |
Danemark |
États-Unis |
|
|
Norvège |
Islande |
Hongrie |
3 |
|
Pays-Bas |
Israël |
Japon |
Costa Rica |
|
République tchèque |
Italie |
Slovénie |
Portugal1 |
|
Suède |
Luxembourg |
Suisse1 |
Türkiye2 |
Note : Les pays en gras ont également indiqué qu’ils travaillaient à l’élaboration d’interfaces de programmation d’applications (API) publiques.
1. Des efforts supplémentaires pour l’interopérabilité des DME étaient en cours au Portugal (adoption de HL7‑FHIR, pas de SMART sur FHIR), en Suisse (adoption de HL7‑FHIR et de SMART sur FHIR) et en Espagne (adoption de HL7‑FHIR), même si les données n’ont pas été collectées dans le cadre de cette enquête.
2. La Türkiye est en train de mettre en œuvre SMART sur FHIR.
Source : Slawomirski, L. et al. (2023[15]), « Progress on implementing and using electronic health record systems: Developments in OECD countries as of 2021 », https://doi.org/10.1787/4f4ce846-en.
Près de 90 % des pays de l’OCDE ayant répondu à l’enquête ont indiqué introduire une législation visant à imposer des normes d’interopérabilité ; 66 % adoptaient HL7‑FHIR et 42 % SMART sur FHIR, dans le but de simplifier les requêtes, l’accès et l’échange de données entre les systèmes (Slawomirski et al., 2023[15]). L’Australie, la Belgique, la Corée, l’Espagne, la Finlande, la Norvège, les Pays-Bas et la Suède ont déclaré poursuivre une stratégie d’interopérabilité des DME, adopter les normes HL7‑FHIR et SMART sur FHIR, et développer des interfaces de programmation d’applications (API) pour simplifier l’accès aux données et favoriser l’ouverture des données.
Si la norme HL7‑FHIR fournit elle‑même des normes de données sémantiques, elle est compatible avec des normes sémantiques telles que la SNOMED2 ou la CIM3 pour le codage des données cliniques. Parallèlement, de nouvelles approches des normes de données sémantiques sont en cours d’élaboration en vue d’une utilisation primaire et secondaire au-delà des soins cliniques. Pour une utilisation primaire, le projet « International Patient Summary » (IPS) est destiné à servir de norme à la fois pour la présentation des données aux individus et pour l’échange de données entre les pays. Les domaines de données requis par l’IPS comprennent l’historique des prescriptions, les allergies et intolérances, ainsi que les diagnostics médicaux. D’autres domaines de données comprennent les vaccinations, l’historique des interventions, les dispositifs médicaux et les résultats des tests de diagnostic (HealthIT.gov, 2021[28]).
En ce qui concerne l’utilisation secondaire, le modèle commun de données OMOP-CDM (Observational medical outcomes partnership – Common Data Model) est une norme de données ouvertes destinée à faciliter l’interopérabilité des données, en mettant l’accent sur l’utilisation secondaire. L’OMOP-CDM s’appuie sur les vocabulaires de l’OHDSI (Observational Health Data Sciences and Informatics). Ces modèles permettent de normaliser les sources de données en vue d’une analyse globale. Dans l’idéal, les normes relatives à l’IPS et à l’OMOP devraient fonctionner ensemble de manière à ce que les données puissent être collectées une seule fois à des fins primaires et utilisées à de nombreuses reprises à des fins secondaires.
Il convient de noter que depuis l’enquête (2021), les normes d’interopérabilité ont continué à évoluer au-delà de HL7‑FHIR et de SMART. Les pratiques actuelles intègrent également des normes d’interopérabilité sémantique pour la saisie et l’échange d’informations pour les DME, ainsi que pour permettre l’utilisation de ces données à des fins secondaires, comme indiqué plus haut. Comme il n’y a pas encore eu d’enquêtes sur l’adoption de l’IPS ou de l’OMOP dans les systèmes de santé permettant de comprendre le niveau actuel de préparation en termes d’interopérabilité sémantique, les mesures ultérieures de l’interopérabilité porteront sur l’adoption de politiques visant à établir une gouvernance des normes et à contrôler les normes sémantiques et techniques nationales en matière de données.
Préparation en termes de technologie
Les technologies sont étroitement liées à la santé numérique, qu’il s’agisse de l’interface utilisateur d’un dispositif médical, des dossiers médicaux électroniques dans les hôpitaux qui saisissent les informations, ou des appareils de radiologie qui enregistrent et communiquent des images. La préparation à la santé numérique nécessite des technologies fiables pour collecter, stocker, obtenir, communiquer et utiliser les données afin de produire des informations utiles.
Les trois domaines de préparation en termes de technique sont la capacité des individus à accéder aux outils numériques via l’internet, la sécurité des systèmes numériques et le mode de certification des fournisseurs.
Connectivité internet pour les particuliers
Dans un monde de plus en plus numérisé, des voix s’élèvent pour que l’accès à internet soit reconnu comme essentiel au bien-être humain. La connectivité internet est particulièrement importante pour des questions liées, par exemple, à la couverture sanitaire universelle dans les zones rurales et isolées.
Le projet de l’OCDE « Vers le numérique » a évalué la pénétration des connexions internet mobiles et fixes dans les pays de l’OCDE et la proportion de particuliers qui utilisent internet pour contacter les autorités publiques. On en trouvera une synthèse dans le Graphique 2.6.
À l’échelle mondiale, les technologies mobiles constituent la principale méthode d’accès à internet. Au Japon et en Estonie, on compte près de deux abonnements à internet par personne, alors que le nombre d’abonnements est inférieur à un par personne dans 12 pays de l’OCDE.
Internet est fréquemment utilisé à des fins de santé publique. Dans 15 pays de l’OCDE, plus de 60 % de la population a utilisé internet pour interagir avec les autorités publiques.
À titre d’exemple dans le domaine de la santé, plus de la moitié des citoyens finlandais ont déclaré avoir accédé personnellement et régulièrement à leur DME en ligne en 2019. Ils ont accédé à leur dossier pour renouveler une ordonnance, mettre à jour leur consentement, publier des dispositions testamentaires et enregistrer des déclarations de don d’organes, entre autres (Jormanainen et al., 2019[29]).
Graphique 2.6. Utilisation d’internet dans les pays de l’OCDE et pour les autorités publiques
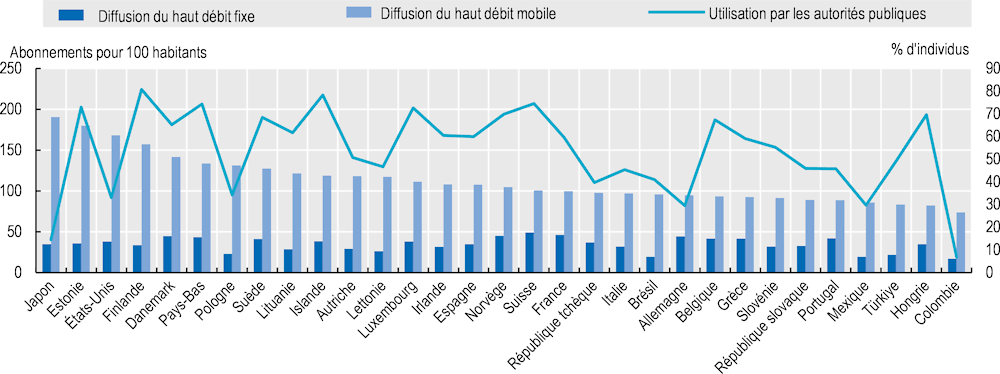
Source : OCDE (2019[25]), Boîte à outils de l’OCDE sur la transformation numérique https://goingdigital.oecd.org/fr/indicator/58, d’après le OECD Broadband Portal, www.oecd.org/sti/broadband/broadband-statistics, et la base de données de l’UIT sur les indicateurs des télécommunications/TIC dans le monde, www.itu.int/en/ITU-D/Statistics/Pages/publications/wtid.aspx.
Sécurité numérique
La sécurité numérique est une préoccupation croissante au niveau mondial, et le coût des cyberattaques devrait atteindre 10.5 mille milliards USD d’ici à 2025 (Forbes, 2023[5]). Le secteur de la santé est une cible particulière pour les cyberattaques en raison de la valeur inhérente des données de santé et de la très faible tolérance aux pannes des technologies numériques. Compte tenu de la sensibilité des données confidentielles concernant les patients, la préparation à la santé numérique exige que les connexions et le stockage soient sécurisés.
Les pays de l’OCDE ont approuvé en 2022 des principes de gestion du risque de sécurité numérique qui devraient s’appliquer à tous les secteurs (OCDE, 2022[11]), comme le résume l’Encadré 2.2. Ces principes ont servi à étudier les solutions de sécurité numérique dans le domaine de la santé dans les pays de l’OCDE au début de l’année 2023. Les réponses ont été comparées aux pratiques de référence et sont résumées dans le Tableau 2.5.
Dans l’ensemble, 75 % des réponses s’alignaient sur les pratiques de référence proposées. Les répondants disposant d’une stratégie spécifique pour la sécurité numérique dans le domaine de la santé (alignée sur une stratégie nationale) se conforment davantage aux pratiques de référence pour 6.1 principes sur 9. Les répondants qui disposent d’une stratégie nationale de sécurité numérique se conforment aux pratiques de référence pour 4.7 principes sur 9 en moyenne. Les pays qui n’ont pas de stratégie en matière de sécurité numérique dans le domaine de la santé se conforment aux pratiques de référence pour 4.5 principes sur 9.
Dans l’ensemble, il ressort de cette étude limitée que l’Irlande et la Corée sont en conformité avec toutes les pratiques de référence en matière de sécurité numérique dans le secteur de la santé. L’Australie, le Canada, Israël et l’Italie s’y conforment également fortement. L’analyse présente plusieurs domaines prioritaires dans lesquels les gouvernements doivent agir pour s’aligner sur le cadre de gestion du risque de sécurité numérique de l’OCDE et coopérer dans des domaines d’intérêt mutuel.
Il convient de noter que certains domaines d’amélioration visant à atténuer les risques liés à la sécurité numérique sont relativement peu coûteux (formation du personnel et programmes de suivi) par rapport à des interventions de grande envergure telles que les solutions de sécurité avancées, les audits de sécurité et les tests d’intrusion, entre autres. On estime que 90 % des problèmes de sécurité numérique commencent par l’hameçonnage. Par conséquent, ces activités peu coûteuses pourraient également être parmi les plus efficaces.
Tableau 2.5. Résumé de l’alignement des pays sur les pratiques de référence en matière de sécurité numérique
|
Culture de la sécurité numérique |
Responsabilité et obligations |
Droits humains et valeurs fondamentales |
Coopération |
Stratégie et gouvernance |
Mesures de sécurité |
Évaluation et traitement du risque |
Innovations |
Résilience, état de préparation et continuité |
||
|---|---|---|---|---|---|---|---|---|---|---|
|
Principes de sécurité numérique |
||||||||||
|
Stratégie de sécurité numérique spécifique à la santé (les pays en gras ont indiqué qu’ils s’alignaient sur une stratégie nationale de santé numérique) |
Australie |
G |
G |
G |
G |
G |
G |
I |
G |
G |
|
Allemagne |
I |
I |
I |
I |
I |
I |
I |
I |
I |
|
|
Canada |
Y |
Y |
G |
G |
Y |
G |
Y |
G |
G |
|
|
États-Unis |
Y |
G |
Y |
G |
Y |
G |
G |
G |
Y |
|
|
France |
I |
I |
I |
I |
I |
I |
I |
I |
I |
|
|
Irlande |
G |
G |
G |
G |
G |
G |
G |
G |
G |
|
|
Israël |
G |
G |
G |
G |
Y |
G |
Y |
G |
G |
|
|
Norvège |
Y |
Y |
G |
G |
Y |
G |
Y |
G |
Y |
|
|
Pays-Bas |
Y |
Y |
Y |
G |
Y |
G |
G |
Y |
G |
|
|
République tchèque |
Y |
G |
Y |
G |
Y |
G |
Y |
G |
G |
|
|
Royaume‑Uni |
G |
G |
Y |
G |
Y |
Y |
Y |
Y |
G |
|
|
Stratégie nationale de sécurité numérique |
Costa Rica |
Y |
Y |
Y |
G |
Y |
Y |
Y |
Y |
Y |
|
Corée |
G |
G |
G |
G |
G |
G |
G |
G |
G |
|
|
Croatie |
Y |
G |
G |
G |
Y |
G |
Y |
G |
Y |
|
|
Espagne |
Y |
G |
G |
G |
Y |
G |
Y |
Y |
G |
|
|
Italie |
Y |
G |
G |
G |
Y |
G |
G |
G |
G |
|
|
Japon |
Y |
G |
G |
G |
I |
Y |
Y |
I |
Y |
|
|
Lituanie |
Y |
Y |
Y |
G |
Y |
G |
Y |
G |
G |
|
|
Portugal |
Y |
G |
G |
G |
Y |
G |
Y |
Y |
Y |
|
|
Slovénie |
Y |
Y |
Y |
G |
Y |
G |
G |
G |
G |
|
|
Suisse |
Y |
G |
Y |
G |
Y |
Y |
Y |
Y |
G |
|
|
Aucune stratégie de sécurité numérique n’a été signalée |
Belgique |
Y |
Y |
Y |
G |
Y |
G |
G |
G |
Y |
|
Grèce |
Y |
Y |
G |
G |
Y |
G |
Y |
G |
G |
|
|
Luxembourg |
Y |
Y |
G |
G |
Y |
G |
Y |
G |
Y |
|
|
République slovaque |
Y |
Y |
G |
Y |
Y |
G |
Y |
Y |
G |
|
Note : G correspond à un alignement à 100 % sur les meilleures pratiques ; Y correspond à un alignement inférieur à 100 % ; I correspond à des réponses incomplètes ou confidentielles.
Source : Sutherland, E. (à paraître[30]) , « OECD fast-track review of digital security in health ».
Certification des fournisseurs de technologie pour les systèmes de DME
Les fournisseurs de technologie proposent des plateformes qui collectent, stockent, partagent et utilisent les données relatives à la santé. Le choix du fournisseur se fait le plus souvent dans le cadre d’une procédure de mise en concurrence. Lorsque des technologies doivent être achetées pour un grand groupe, il est courant de mettre en place un processus de certification. Pour qu’un fournisseur soit certifié, il doit prouver qu’il respecte un ensemble déterminé d’exigences minimales. Ces certifications simplifient le choix des différentes organisations.
Concernant la préparation à la santé numérique, une approche stratégique de la gestion des fournisseurs contribuera à réduire au minimum la diversité des solutions technologiques mises en œuvre qui compromettent la capacité d’interopérabilité et de portabilité des données. La certification simplifie le partage des données tout en conservant les protections.
L’Enquête 2021 de l’OCDE sur le développement, l’utilisation et la gouvernance des systèmes de dossiers médicaux électroniques examinait les critères communs utilisés dans le processus de certification afin d’étudier les variations dans l’approche de la certification des fournisseurs (voir le Tableau 2.6).
Tableau 2.6. Conditions de certification des fournisseurs de logiciels de systèmes de DME
|
Normes de messagerie Terminologie clinique Exigences nationales en matière de DME |
Normes de messagerie Terminologie clinique Aucune exigence en matière de DME |
Normes de messagerie Aucune terminologie clinique Aucune exigence en matière de DME |
Aucune norme identifiée |
|---|---|---|---|
|
11 |
|||
|
Belgique |
|||
|
Corée |
9 |
||
|
Danemark |
Costa Rica |
||
|
États-Unis |
Estonie |
||
|
Finlande |
Islande |
||
|
Hongrie |
Israël |
||
|
Japon |
Italie |
||
|
Portugal |
3 |
Lituanie |
|
|
Slovénie |
Australie |
Luxembourg |
|
|
Suisse |
1 |
Canada |
Norvège |
|
Türkiye |
Pays-Bas |
Suède |
République tchèque |
Note : Les exigences en matière de DME font référence aux normes d’interopérabilité des DME au niveau national. L’Espagne met elle aussi en œuvre des normes pour faciliter l’interopérabilité, mais aucune donnée n’était disponible dans cette enquête. Dans les pays où aucune norme n’a été identifiée, il peut y avoir des organisations responsables de l’infrastructure des logiciels de DME, mais qui ne fixent pas nécessairement de normes pour la terminologie clinique et la messagerie électronique.
Source : Slawomirski, L. et al. (2023[15]), « Progress on implementing and using electronic health record systems: Developments in OECD countries as of 2021 », https://doi.org/10.1787/4f4ce846-en.
Cette étude a mis en évidence d’importantes différences entre les pays de l’OCDE en ce qui concerne les processus de certification. Près de 60 % des pays de l’OCDE font état de normes de messagerie dans le cadre du processus de certification, mais ils sont moins de 50 % concernant les certifications exigeant des normes de messagerie, cliniques et d’interopérabilité. En outre, 38 % des pays de l’OCDE déclarent ne pas avoir de normes ou ne pas disposer d’un processus de certification des fournisseurs. Au total, 11 pays intègrent des normes de messagerie, une terminologie clinique et des exigences en matière de DME dans le processus de certification.
Compte tenu de l’importance croissante des données interopérables et des progrès réalisés au cours de la pandémie de COVID‑19, il s’agit d’un domaine où l’on s’attendrait à ce que les améliorations intègrent des normes d’interopérabilité supplémentaires (comme indiqué dans la section Normes d’interopérabilité dans les systèmes de santé et le Tableau 2.4). Il peut y avoir des possibilités de collaboration internationale pour soutenir l’interopérabilité transfrontalière et le partage des données pour la recherche, la sécurité publique et l’amélioration du système de santé.
Préparation en termes de facteurs humains
Si la santé numérique est considérée comme une discipline technique, les facteurs humains sont essentiels à sa réussite. Comme le note l’OCDE dans la publication intitulée Health in the 21st Century (OCDE, 2019[3]) :
Les principaux obstacles à la mise en place des systèmes de santé numériques du XXIe siècle ne sont pas d’ordre technologique. Ils sont institutionnels et organisationnels. Les progrès dépendent d’un cadre d’action favorable.
Par conséquent, l’état de préparation à la santé numérique dépend de la coordination et du soutien de multiples acteurs dans l’ensemble du système de santé. Le personnel de santé et les prestataires doivent comprendre comment l’information sur la santé est collectée et utilisée et, surtout, que cette information doit les aider dans leur travail et non constituer un fardeau administratif ou culturel. Cela suppose également un engagement et une consultation visant à renforcer la confiance des patients et à leur expliquer que leurs données sont sécurisées et restent confidentielles.
Cette section examine trois domaines relatifs à la préparation en termes de facteurs humains : les stratégies de santé numérique, les connaissances dans le domaine du numérique et une participation significative du public.
Stratégies de santé numérique et gouvernance stratégique
En 2020, l’Assemblée mondiale de la santé a approuvé la Stratégie mondiale pour la santé numérique 2020‑2025 de l’OMS (OMS, 2021[7]). La vision de la stratégie met l’accent sur l’équité, les solutions centrées sur la personne et l’intégration des utilisations primaires et secondaires des données afin de mieux se préparer et riposter aux pandémies, de stimuler l’innovation pour améliorer les conditions de vie et d’obtenir de meilleurs résultats pour tous.
Parallèlement, de nombreux pays ont élaboré des stratégies nationales pour la santé numérique afin de promouvoir l’action (voir le Tableau 2.7).
Tableau 2.7. Stratégies de santé numérique dans les pays de l’OCDE
|
Stratégie numérique en matière de santé |
Aucune stratégie numérique en matière de santé trouvée |
||
|---|---|---|---|
|
🡸35🡺 |
|||
|
Allemagne |
Corée |
||
|
Australie |
Finlande |
Espagne |
|
|
Autriche |
Grèce |
États-Unis |
|
|
Belgique |
Hongrie |
Norvège |
|
|
Canada |
Irlande |
Nouvelle‑Zélande |
|
|
Chili |
Islande |
Pologne |
|
|
Colombie |
Israël |
Portugal |
|
|
Costa Rica |
Italie |
République slovaque |
|
|
Danemark |
Japon |
Royaume‑Uni |
3 |
|
Estonie |
Lituanie |
Slovénie |
Lettonie |
|
France |
Luxembourg |
Suède |
Mexique |
|
République tchèque |
Pays-Bas |
Suisse |
Türkiye |
Source : Analyse de l’OCDE à partir d’informations accessibles au public et de stratégies nationales publiées.
Dans l’ensemble, 35 pays de l’OCDE disposent d’une stratégie liée à la santé numérique, notamment des stratégies axées sur l’IA, les données de santé, les données ouvertes ou la technologie numérique. Toutes les stratégies abordent les dimensions de l’état de préparation à la santé numérique (telles que décrites dans l’Encadré 2.1), et elles ont toutes pour objectif de renforcer les fondations numériques des systèmes de santé.
Parmi ces stratégies nationales de santé numérique, 34 ont formulé des objectifs clairs. Il convient de noter que les stratégies peuvent avoir des objectifs multiples, de sorte que les pays peuvent apparaître plusieurs fois dans le résumé présenté dans le Tableau 2.8.
Tableau 2.8. Synthèse des objectifs de la stratégie nationale en matière de santé numérique
|
Assurer la cohérence entre les régions et les opérateurs |
Soutenir les systèmes de santé en évolution |
Améliorer la résilience et la durabilité |
Aller vers un système centré sur la personne |
Améliorer la sécurité et la protection des données |
Améliorer la productivité des professionnels de la santé |
Investir dans l’innovation |
Mettre l’accent sur la prévention en matière de santé |
|---|---|---|---|---|---|---|---|
|
24 |
24 |
||||||
|
Allemagne |
Allemagne |
||||||
|
Autriche |
Australie |
||||||
|
Canada |
Belgique |
||||||
|
Chili |
Colombie |
||||||
|
Colombie |
Costa Rica |
||||||
|
Corée |
Danemark |
||||||
|
Costa Rica |
Espagne |
||||||
|
Danemark |
Estonie |
||||||
|
Espagne |
Finlande |
||||||
|
États-Unis |
France |
14 |
14 |
||||
|
Finlande |
Grèce |
Allemagne |
Allemagne |
13 |
|||
|
Grèce |
Hongrie |
Autriche |
Danemark |
Allemagne |
12 |
||
|
Hongrie |
Irlande |
Colombie |
Espagne |
Belgique |
Allemagne |
||
|
Irlande |
Islande |
Espagne |
États-Unis |
Espagne |
Australie |
||
|
Islande |
Israël |
Islande |
Grèce |
Finlande |
Autriche |
||
|
Japon |
Italie |
Israël |
Hongrie |
Hongrie |
Belgique |
||
|
Lituanie |
Lituanie |
Lituanie |
Irlande |
Israël |
Espagne |
7 |
7 |
|
Norvège |
Luxembourg |
Luxembourg |
Islande |
Italie |
États-Unis |
Colombie |
Colombie |
|
Pays-Bas |
Nouvelle‑Zélande |
Norvège |
Norvège |
Japon |
France |
Corée |
Espagne |
|
Pologne |
Pays-Bas |
Nouvelle‑Zélande |
Pays-Bas |
Lituanie |
Hongrie |
Danemark |
Irlande |
|
Portugal |
Pologne |
Pologne |
Pologne |
Norvège |
Norvège |
Espagne |
Israël |
|
Suède |
République slovaque |
République slovaque |
Portugal |
Pays-Bas |
Pays-Bas |
Irlande |
Norvège |
|
Suisse |
Royaume‑Uni |
Suède |
République slovaque |
République slovaque |
Pologne |
Norvège |
Pays-Bas |
|
Royaume‑Uni |
Suède |
Suisse |
Suède |
République tchèque |
République tchèque |
Pays-Bas |
Portugal |
Source : Analyse de l’OCDE à partir d’informations accessibles au public et de stratégies nationales publiées.
Plus de 70 % des pays ont défini des objectifs visant à soutenir les systèmes de santé en évolution et à améliorer la cohérence entre leurs régions et leurs opérateurs de systèmes de santé, tandis qu’environ 41 % ont indiqué que l’amélioration de la résilience et de la durabilité était une priorité, tout comme l’évolution vers des systèmes de santé centrés sur la personne. En outre, pour environ 38 % d’entre eux, la priorité est d’améliorer la sécurité et la protection des données, et pour 35 % d’entre eux, c’est l’amélioration de la productivité du personnel de santé qui est prioritaire.
Tous les objectifs reposent sur un socle de santé numérique, où des analyses responsables sont créées à partir de données accessibles et de qualité, collectées et fournies au moyen d’une technologie robuste. Notamment, tout en étant axées sur la santé numérique, ces stratégies permettraient de transformer l’ensemble du système de santé.
L’existence d’une stratégie globale et intégrée est le signe d’une coordination nationale et d’une volonté d’améliorer la préparation à la santé numérique.
Compétences numériques des populations et connaissances en matière de santé
Les compétences numériques comprennent la capacité à utiliser des outils numériques pour la communication et la collaboration, la résolution de problèmes, la sécurité, la création de contenu numérique, ainsi que la compréhension et l’utilisation de l’information. Les individus peuvent avoir des compétences numériques de base ou avancées.
Un rapport récent (Organisation internationale du Travail, 2023[31]) a étudié les compétences numériques générales en Europe (voir le Graphique 2.7).
Graphique 2.7. Compétences numériques des populations en Europe
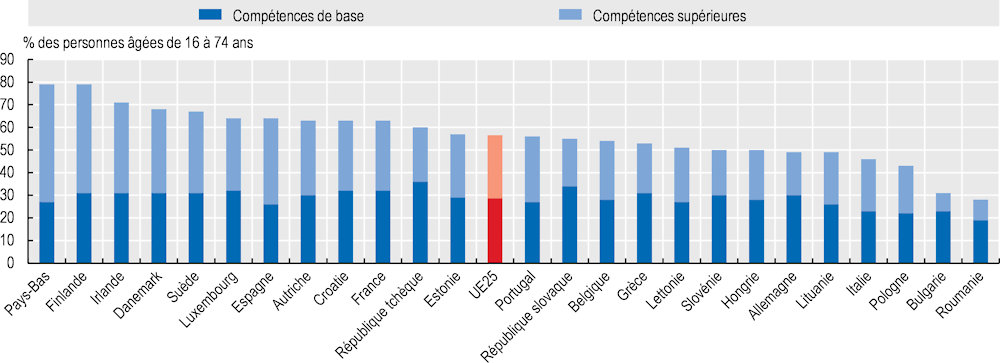
Source : CBS, Eurostat, d’après ILA (2023[31]), Digital Health Literacy Country Reports, www.ilabour.eu/results/digital-health-literacy-country-reports/.
Selon cette étude, près de 80 % des Néerlandais et des Finlandais possèdent au moins des compétences numériques de base, contre moins de 50 % des Hongrois, des Allemands, des Lituaniens, des Italiens et des Polonais.
Les compétences individuelles en matière de santé expriment la mesure dans laquelle les individus peuvent trouver, comprendre et utiliser des informations et des services pour prendre des décisions et des mesures en matière de santé pour eux-mêmes et pour autrui, tandis que les compétences organisationnelles en matière de santé expriment la mesure dans laquelle les organismes concernés permettent équitablement aux individus de trouver, de comprendre et d’utiliser des informations et des services pour prendre des décisions et des mesures en matière de santé pour eux-mêmes et pour autrui (CDC, 2023[32]).
Il a été démontré qu’une meilleure connaissance des questions de santé améliore la confiance du public dans les communications relatives à la santé (Paige, Krieger and Stellefson, 2016[33]). Par conséquent, les actions visant à améliorer la maîtrise du numérique et les connaissances en matière de santé sont des éléments importants de l’état de préparation à la santé numérique.
Mobilisation des citoyens et participation de la population dans le domaine de la santé numérique
L’individu est au cœur de la santé dans la Recommandation de l’OCDE sur la gouvernance des données de santé dans au moins 41 % des stratégies nationales de santé numérique (voir le Tableau 2.8 ci-dessus). Placer la personne au centre ne signifie pas seulement veiller à ce qu’elle ait accès à son DME, cela signifie aussi veiller à ce qu’elle participe de manière significative à la conception, à la mise en œuvre, au fonctionnement et à la gestion des programmes de santé numérique. Les enquêtes, l’intégration dans les équipes de projet et la mise en place d’assemblées publiques sont autant de moyens de susciter une participation significative du public.
La Banque mondiale (La Banque mondiale, 2022[34]), dans le cadre de ses travaux sur l’indice de maturité GovTech (GTMI), a évalué les dimensions de la gouvernance, notamment au travers d’un indice de participation numérique des citoyens (ou Digital Citizen Engagement Index) (voir le Graphique 2.8).
Graphique 2.8. Indice de participation numérique des citoyens (2022)
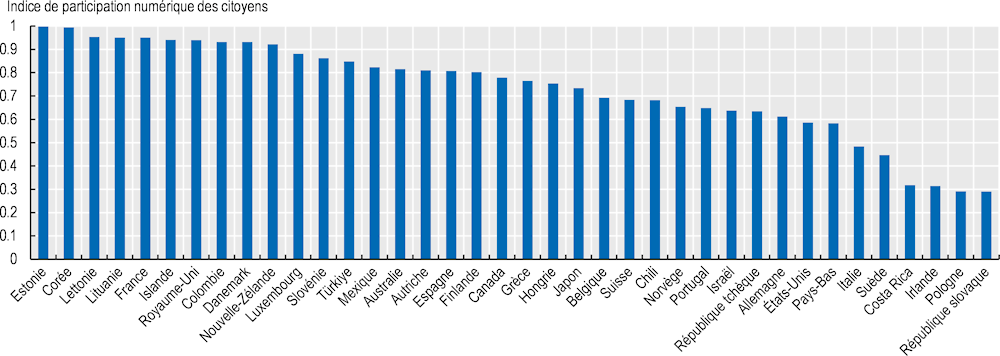
Source : La Banque mondiale (2022[34]), GovTech Maturity Index (GTMI) Data Dashboard, extraction faite en août 2023, www.worldbank.org/en/data/interactive/2022/10/21/govtech-maturity-index-gtmi-data-dashboard.
Parmi les pays de l’OCDE, l’Estonie et la Corée obtiennent les meilleurs résultats, suivis de la Lettonie, de la France et de la Lituanie. En outre, 21 pays de l’OCDE sont considérés comme des leaders de la GovTech, ce qui indique que ces pays appliquent une approche de modernisation du secteur public à l’échelle de l’ensemble de l’administration publique (y compris des solutions de passage au numérique de l’administration, des services publics universellement accessibles et une perspective centrée sur le citoyen). La forte participation des citoyens au numérique comprend l’accès à des données ouvertes, des plateformes nationales pour la participation, des plateformes gouvernementales pour envoyer des commentaires et la publication de statistiques sur la participation. Il convient de noter que l’indice n’est pas nécessairement propre au secteur de la santé et qu’il se peut qu’il ne tienne pas compte des changements récents survenus à la suite de la pandémie de COVID‑19.
Dans l’indice de participation numérique des citoyens, les domaines dans lesquels moins de 50 % des pays de l’OCDE se sont alignés sur les pratiques de référence sont les suivants :
permettre aux citoyens et aux entreprises de fournir un retour d’information anonyme
répondre aux commentaires des citoyens
faire en sorte que les réponses des pouvoirs publics soient accessibles au public
utiliser des technologies avancées (comme les chatbots) pour améliorer la participation des citoyens
définir des indicateurs de performance pour la prestation de services
publier les résultats des actions des pouvoirs publics
améliorer la représentation des groupes vulnérables.
Il existe des exemples de participation du public à la santé numérique. Au Canada, l’association L’avenir des soins de santé redéfini par les patients a créé une Déclaration des droits des patients sur les données de santé qui clarifie les attentes en matière d’utilisation des données au profit des individus et des communautés tout en respectant la vie privée (Save your skin, 2023[35]). Dans l’Union européenne, le Forum européen des patients a publié un document présentant les attentes en matière de progrès de l’IA (Nicholas and del Castillo, n.d.[36]).
Les assemblées publiques ou les conseils de citoyens sont une troisième possibilité permettant au public de participer de manière significative. Un groupe diversifié et représentatif est chargé de conseiller les pouvoirs publics dans les domaines qui les intéressent. Dans le domaine de la santé, le Royaume‑Uni a créé en 2014 une assemblée publique pour le National Health Service (NHS). Au Canada, le Réseau de recherche sur les données de santé du Canada (RRDS Canada) a interrogé les patients pour comprendre leurs attentes en matière de partage et d’utilisation de leurs données de santé. Les personnes interrogées estimaient que : 1) les données de santé identifiables devraient être partagées entre les prestataires de santé des patients ; 2) les données de santé anonymisées devraient être partagées avec les responsables publics à des fins de sécurité et d’amélioration du système de santé et 3) les données de santé anonymisées devraient être partagées avec les chercheurs universitaires pour améliorer la découverte et le traitement des maladies. Ces orientations contribuent à éclairer les orientations stratégiques en matière de partage, de confidentialité et de protection des données de santé (HDRN Canada, 2020[37]).
Préparation à la santé numérique : suivi des progrès
Cette section présente certains aspects de la préparation à la santé numérique au regard de l’analytique, des données, des technologies et des facteurs humains qui y sont liés. Même si cette liste n’est pas exhaustive, ces mesures initiales de l’état de préparation à la santé numérique sont utiles pour identifier les poches d’excellence et préparer le terrain pour les évaluations ultérieures de l’état de préparation à la santé numérique. Les pays les plus performants pour chaque indicateur sont énumérés dans le Tableau 2.9.
Tableau 2.9. Pays en tête des indicateurs présentés dans ce chapitre
|
Dimension de la préparation à la santé numérique |
Indicateur ou variable de substitution présentés dans ce chapitre |
Pays en tête |
|---|---|---|
|
Préparation en termes d’analytique |
Score de disponibilité, maturité et utilisation des ensembles de données |
Danemark, Corée, Suède, Finlande, Lettonie |
|
Accès des patients à leurs propres données de santé (OCDE) |
Danemark, Italie, Lituanie, Luxembourg, Suède, Türkiye |
|
|
Indice mondial de l’IA (tiers) |
États-Unis, Royaume‑Uni, Canada, Corée, Israël |
|
|
Préparation en termes de données |
Score de gouvernance des ensembles de données (OCDE) |
Danemark, Finlande, France, États-Unis, Royaume‑Uni |
|
Indice de l’administration numérique (OCDE) |
Norvège, Royaume‑Uni, Colombie, Danemark, Japon |
|
|
Adoption des normes d’interopérabilité (OCDE) |
Australie, Belgique, Finlande, Corée, Pays-Bas, Norvège, Suède |
|
|
Préparation en termes de technologie |
Connectivité internet pour les particuliers (OCDE) |
Japon, Estonie, Finlande, Danemark, Pays-Bas |
|
Sécurité numérique (OCDE) |
Allemagne, Australie, Canada, Corée, États-Unis, France, Irlande, Israël, Norvège, Pays-Bas, République tchèque, Royaume‑Uni |
|
|
Certification des fournisseurs (OCDE) |
Belgique, Corée, Danemark, États-Unis, Finlande, Hongrie, Japon, Portugal, Slovénie, Suisse, Türkiye |
|
|
Préparation en termes de facteurs humains |
Gouvernance stratégique |
35 pays disposent d’une stratégie en matière de santé numérique |
|
Connaissances, capacités et compétences |
Pays-Bas, Finlande, Irlande, Danemark, Suède |
|
|
Participation du public, des fournisseurs et des parties prenantes |
Estonie, Corée, Lettonie, France, Lituanie |
Note : Les éléments en gras ne sont pas propres à la santé. Pays en tête du classement dans les différentes analyses présentées plus haut dans ce chapitre, par ordre de classement ou par ordre alphabétique lorsqu’ils se trouvent dans une catégorie supérieure.
Sur l’ensemble des indicateurs, le Danemark apparaît le plus souvent comme un pays en pointe (dans 7 indicateurs sur 12), suivi par la Finlande, la Corée, la Suède, le Japon, les États-Unis et les Pays-Bas. Plus de 95 % des pays de l’OCDE figurent parmi les pays en pointe dans au moins une catégorie (tous sauf le Mexique). Ce résultat montre qu’il s’agit d’une priorité essentielle pour l’ensemble de l’OCDE et que des progrès sont accomplis.
Les pays nordiques sont performants dans toutes les dimensions : ils apparaissent comme des pays en pointe dans 10 des 12 indicateurs (tous sauf l’indice mondial de l’IA et la sécurité numérique). Ce résultat est renforcé par une stratégie de santé propre à la région, qui met l’accent sur la prévention en matière de santé et les soins de santé (Nordic Health 2030, n.d.[38]). La santé numérique constituera un élément clé du plan de mise en œuvre stratégique.
L’un des thèmes abordés dans ce chapitre est le manque d’indicateurs simples à utiliser pour évaluer l’état de préparation à la santé numérique. Pour mesurer l’état de préparation analytique, il serait utile de disposer d’indicateurs propres à la santé permettant de mesurer l’adoption de l’IA à grande échelle, tout en gérant les risques qu’elle comporte. L’état de préparation en termes de données gagnerait à faire l’objet d’une analyse de l’interopérabilité propre à la santé, y compris des normes sémantiques et techniques en matière de données, ainsi que des politiques d’accès et de protection de la vie privée. L’état de préparation technique tirerait profit de l’élaboration d’indicateurs pour l’architecture de l’information et la capacité des technologies à s’adapter au changement. L’état de préparation en termes de facteurs humains pourrait bénéficier d’une comparaison des modèles de gouvernance, des mécanismes de financement, de l’affectation des ressources, de la connaissance de la santé numérique et de la confiance, notamment.
Évaluer la santé numérique en tant que déterminant de la santé
Alors que ce chapitre se concentre sur l’évaluation de l’état de préparation au numérique, cette section va plus loin en étudiant la santé numérique en tant que déterminant de la santé.
Pendant la pandémie, la santé numérique a permis de mettre en relation les résultats des tests avec l’élaboration des politiques et de mesurer l’efficacité des mesures de santé publique. La santé numérique a également permis aux prestataires de communiquer avec leurs patients à distance tout en leur prodiguant des soins efficaces. Plus important encore peut-être, la santé numérique a contribué à la mise au point de vaccins, à l’évaluation de leur efficacité, au suivi de leur déploiement et à la fourniture d’un certificat de vaccination sur support informatique (OCDE, 2023[39]).
The Lancet et le Financial Times ont publié le rapport d’une Commission en 2021, soulignant que le manque de gouvernance des technologies numériques est à l’origine d’inégalités en matière de santé et compromet les droits humains (The Lancet Digital Health, 2021[13]). Toutefois, aucune étude n’a encore démontré l’existence d’une relation quantitative de cause à effet entre le passage au numérique et les résultats en matière de santé.
Si la préparation à la santé numérique est un déterminant de la santé, les pays ou les organisations qui présentent un degré de préparation élevé devraient être dotés d’un système de santé plus performant. Cette section présente quelques exemples où un bon niveau de préparation à la santé numérique a également permis de mieux lutter contre le COVID‑19 et d’améliorer l’utilisation des ressources en soins aigus, ce qui s’est traduit par une réduction des coûts et une amélioration de l’expérience des patients.
Il existe des possibilités pour créer davantage d’indicateurs et d’analyses afin d’explorer la relation entre la santé numérique et l’amélioration des résultats en matière de santé, la réduction des coûts, le renforcement de l’innovation et l’amélioration de la sécurité – et, en fin de compte, l’état de préparation à la santé numérique en tant que déterminant de la santé.
Néanmoins, cette section examine les statistiques relatives à divers résultats en matière de santé à l’aune de l’état de préparation à la santé numérique. À ces fins, l’état de préparation à la santé numérique est considéré comme la multiplication des scores pour la disponibilité, la maturité et l’utilisation des ensembles de données (Graphique 2.3) et la gouvernance des ensembles de données (Graphique 2.4).
Santé numérique et prévention des risques pendant la pandémie de COVID‑19
La santé numérique a joué un rôle essentiel dans les politiques fondées sur des données probantes qui ont été menées pendant la pandémie. Elle a servi à mesurer les résultats de laboratoire pour comprendre l’ampleur de la maladie, à soutenir la recherche des contacts pour prévenir sa propagation et à optimiser l’utilisation des équipements de protection individuelle en vue de protéger les groupes les plus vulnérables (OCDE, 2020[40]). Les politiques fondées sur des données probantes et l’intégration des données relatives aux soins de santé dans la surveillance et les moyens de santé publique ont permis d’améliorer les mesures de lutte contre les infections et la communication avec le public, ce qui a permis au final d’atténuer la charge de la pandémie et de sauver des vies. La volonté des pays d’utiliser et d’intégrer les bases de données existantes est un facteur clé de la résilience des systèmes de santé (OCDE, 2023[4]; de Bienassis et al., 2022[41]).
Alors que les effets de la pandémie se font encore sentir, les premières données montrent qu’un niveau élevé de préparation à la santé numérique a permis de réduire le nombre de vies perdues et de stabiliser davantage les systèmes de santé pendant les phases cruciales de la pandémie. Une étude approfondie a examiné la relation entre l’état de préparation au numérique au niveau national, mesuré par l’indice d’adoption du numérique (ou DAI selon son acronyme anglais), et les cas de COVID‑19, les décès et la sévérité des mesures gouvernementales. En utilisant la régression linéaire sur les modèles de préparation et de résultats, les auteurs ont constaté que plus l’adoption du numérique est avancée dans les pays, plus le nombre de cas est faible et plus le nombre de nouveaux cas diminue rapidement. En outre, l’analyse par Gradient Tree Boosting a révélé que les facteurs les plus critiques dans les cas de COVID‑19 et les décès associés étaient liés à l’infrastructure numérique et à la télésanté. Dans l’ensemble, la préparation numérique avait une importance comparable à celle du tabagisme, de l’âge et du revenu sur les cas de COVID‑19 et les décès liés à la maladie (Heinrichs et al., 2022[42]). Il convient de noter que l’étude porte sur des pays à revenu faible ou intermédiaire, dont le degré de préparation au numérique est plus élevé, mais qui peuvent également avoir des difficultés à rendre compte des résultats.
Cette relation s’explique par le fait que grâce à une meilleure préparation à la santé numérique, les responsables publics ont pu exploiter leurs ressources numériques et leurs données pour 1) mobiliser les centres de dépistage ; 2) suivre de près la propagation et la gravité des cas ; 3) utiliser les résultats pour ajuster leurs mesures de santé publique afin d’en accroître l’impact ; 4) communiquer ces mesures de manière efficace et 5) maintenir la prestation de services grâce à des soins reposant sur des moyens numériques (par exemple, la télémédecine). Les préjudices pourraient être réduits si les responsables publics pouvaient utiliser rapidement les résultats pour ajuster les mesures de santé publique afin d’en renforcer l’impact, détecter les nouveaux cas de COVID‑19 afin de cibler les zones à vacciner et évaluer l’efficacité des nouveaux vaccins. Grâce à des mesures plus détaillées et propres à l’OCDE concernant la préparation à la santé numérique, les analyses futures pourront examiner l’impact des différentes dimensions des politiques sur les coûts, les résultats et les mesures de résilience dans les pays et contextes de l’OCDE.
Améliorer l’expérience et les résultats pour les patients tout en réduisant les coûts
La santé numérique peut contribuer à réduire le morcellement des services de santé en intégrant les données des différents prestataires de soins. Il s’agit d’un problème majeur pour les patients ayant des besoins médicaux complexes, notamment ceux qui souffrent d’affections chroniques multiples. D’après les études, lorsque les services de santé ne sont pas correctement intégrés, les patients peuvent être tentés, pour se soigner, de recourir à des services supplémentaires de manière non coordonnée. Il en résulte une expérience sous-optimale pour le patient et un risque de préjudice accru pour ce dernier.
Aux États-Unis, par exemple, les estimations montrent que le morcellement des services de santé entraîne une augmentation des coûts de plus de 4 000 USD par patient. En outre, les patients dont les soins étaient très morcelés étaient moins susceptibles de recevoir des soins considérés comme relevant des meilleures pratiques cliniques (OCDE, 2023[43]). Dans les hôpitaux, la santé numérique peut offrir une meilleure expérience au prestataire, qui permet de réduire la durée de l’hospitalisation. Les prestataires sont plus susceptibles de consulter les dossiers lorsqu’ils sont renvoyés par voie électronique et de les consulter plus tôt que les dossiers envoyés par télécopie ou sur support papier. Selon une autre étude (Everson, Kocher and Adler-Milstein, 2016[44]), les médecins ont moins tendance à prescrire des tests diagnostiques inutiles et les patients sont moins susceptibles d’être admis à l’hôpital lorsque les prestataires examinent les dossiers par des moyens électroniques. Dans l’ensemble, les patients passent moins de temps en soins aigus lorsque les prestataires gagnent du temps entre la demande et la consultation des dossiers externes. La santé numérique a contribué à réduire les coûts de 1 187 USD par patient tout en améliorant les résultats en matière de santé.
Une autre étude menée aux États-Unis auprès de plusieurs centaines d’hôpitaux a établi une corrélation entre leur maturité en termes de santé numérique et les résultats obtenus dans le domaine de la santé. Elle a montré que la maturité numérique est associée à des niveaux de sécurité nettement plus élevés, à une meilleure expérience pour le patient et à une diminution des événements indésirables (Snowdon, à paraître[45]).
Enfin, le Royaume‑Uni offre un exemple d’amélioration de l’expérience vécue par le patient et de réduction du recours aux soins aigus. Le Norfolk Community Health and Care Trust met en place un service de télésurveillance pour les personnes souffrant de maladies cardiaques et pulmonaires. Les patients se déclarent très satisfaits du programme, car celui-ci réduit le temps d’attente du médecin. Le programme a également fait état d’une réduction des admissions en soins aigus (NHS, n.d.[46]). Il faudra plus de temps pour quantifier cette possibilité, mais les résultats préliminaires sont prometteurs.
Ces exemples montrent que la santé numérique peut contribuer de manière significative à l’amélioration du flux de travail dans les structures de soins aigus, ce qui permet de réduire les coûts et d’obtenir de meilleurs résultats.
Conclusions
Ce chapitre a commencé par présenter une vision élargie de la santé numérique qui inclut l’analytique, les données et la technologie, ainsi que les facteurs humains qui contribuent à l’obtention de résultats durables. Une liste récapitulative applicable aux politiques de santé numérique a permis d’évaluer l’état de préparation à la santé numérique.
Des indicateurs de la préparation à la santé numérique ont été présentés pour comprendre le paysage actuel. Le Danemark fait figure de leader en matière de préparation à la santé numérique, suivi de la Finlande, de la Corée, de la Suède, du Japon, des États-Unis et des Pays-Bas. Plus de 95 % des pays de l’OCDE arrivent en tête du classement pour au moins un des indicateurs présentés.
L’hypothèse selon laquelle la préparation à la santé numérique est un déterminant de la santé a été explorée, mais les résultats, bien qu’intéressants, restent limités. D’autres indicateurs et analyses sont nécessaires pour qualifier et quantifier les relations entre un niveau élevé de préparation à la santé numérique et les résultats en matière de santé. Ces travaux pourraient être étendus de manière à prendre en compte des données sociales (par ex., les déterminants sociaux de la santé, l’utilisation des programmes sociaux) afin d’obtenir une vue générale de la santé et du bien-être.
Dans l’ensemble, ce chapitre montre qu’un travail important est nécessaire pour mieux définir et mesurer la préparation à la santé numérique. Compte tenu des avantages et des risques potentiels de l’IA, et de son utilisation dans tous les aspects de la santé numérique, il est clair que les systèmes de santé doivent d’urgence mieux se préparer à la santé numérique.
Les pays sont « riches en données, mais pauvres en informations » (OCDE, 2022[14]). Même si des progrès sont réalisés pour améliorer l’utilisation et la gouvernance des données de santé, il reste encore beaucoup à faire. La capacité à mesurer de manière fiable l’état de préparation à la santé numérique aidera les responsables publics à identifier les problèmes qui peuvent être traités ensemble, à évaluer les avantages des investissements dans la santé numérique et à promouvoir l’urgence de la transformation numérique des systèmes de santé.
Références
[19] Beamtree (2023), More Time To Care: Automation, Digitisation and the Workforce, Global Impact Committee, https://beamtree.com.au/papers-publications/more-time-to-care/.
[32] CDC (2023), What Is Health Literacy?, https://www.cdc.gov/healthliteracy/learn/index.html.
[21] CNBC (2020), How this Canadian start-up spotted coronavirus before everyone else knew about it, https://www.cnbc.com/2020/03/03/bluedot-used-artificial-intelligence-to-predict-coronavirus-spread.html.
[41] de Bienassis, K. et al. (2022), “Health data and governance developments in relation to COVID-19 : How OECD countries are adjusting health data systems for the new normal”, OECD Health Working Papers, No. 138, OECD Publishing, Paris, https://doi.org/10.1787/aec7c409-en.
[44] Everson, J., K. Kocher and J. Adler-Milstein (2016), “Health information exchange associated with improved emergency department care through faster accessing of patient information from outside organizations”, Journal of the American Medical Informatics Association, Vol. 24/e1, pp. e103-e110, https://doi.org/10.1093/jamia/ocw116.
[5] Forbes (2023), 10.5 Trillion Reasons Why We Need A United Response To Cyber Risk, https://www.forbes.com/sites/forbestechcouncil/2023/02/22/105-trillion-reasons-why-we-need-a-united-response-to-cyber-risk/?sh=1a085acd3b0c.
[1] Gintux (2023), The Most Surprising Fax Machine Usage Statistics And Trends in 2023, https://blog.gitnux.com/fax-machine-usage-statistics/.
[37] HDRN Canada (2020), Social Licence for uses of Health Data: A report on public perspectives, Réseau de recherche sur les données de santé du Canada, https://www.hdrn.ca/en/reports/social-licence-uses-health-data-report-public-perspectives.
[28] HealthIT.gov (2021), International Patient Summary, https://www.healthit.gov/topic/global-digital-health-partnership/international-patient-summary.
[42] Heinrichs, H. et al. (2022), “Digitalization impacts the COVID-19 pandemic and the stringency of government measures”, Scientific Reports, Vol. 12/1, p. 21628, https://doi.org/10.1038/s41598-022-24726-0.
[6] HIMSS (2020), HIMSS Defines Digital Health for the Global Healthcare Industry, Healthcare Information and Management Systems Society, https://www.himss.org/news/himss-defines-digital-health-global-healthcare-industry (accessed on 25 September 2023).
[29] Jormanainen, V. et al. (2019), “Half of the Finnish population accessed their own data: comprehensive access to personal health information online is a corner-stone of digital revolution in Finnish health and social care”, Finnish Journal of eHealth and eWelfare, Vol. 11/4, https://doi.org/10.23996/fjhw.83323.
[34] La Banque mondiale (2022), GovTech Maturity Index (GTMI) Data Dashboard, https://www.worldbank.org/en/data/interactive/2022/10/21/govtech-maturity-index-gtmi-data-dashboard.
[17] McMaster University (2023), Scientists use AI to find promising new antibiotic to fight evasive hospital superbug, https://brighterworld.mcmaster.ca/articles/artificial-intelligence-new-antibiotic-drug-resistant-pathogen-acinetobacter-baumannii/.
[2] Morris, Z., S. Wooding and J. Grant (2011), “The answer is 17 years, what is the question: understanding time lags in translational research”, Journal of the Royal Society of Medicine, Vol. 104/12, pp. 510-520, https://doi.org/10.1258/jrsm.2011.110180.
[46] NHS (n.d.), Remote-monitoring service for people living with heart and lung diseases reduces A&E admissions in Norfolk, https://www.longtermplan.nhs.uk/case-studies/remote-monitoring/.
[36] Nicholas, L. and J. del Castillo (n.d.), Artificial Intelligence in Healthcare from a Patient’s Perspective, https://www.eu-patient.eu/globalassets/report-ai-1612---del-castillo-and-nicholas-2.pdf.
[38] Nordic Health 2030 (n.d.), Nordic Health 2030, http://nordichealth2030.org/.
[43] OCDE (2023), Integrating Care to Prevent and Manage Chronic Diseases: Best Practices in Public Health, Éditions OCDE, Paris, https://doi.org/10.1787/9acc1b1d-en.
[27] OCDE (2023), Intensité du partage des données de santé, OCDE, Paris, https://goingdigital.oecd.org/fr/indicator/64.
[26] OCDE (2023), Online public consultation on the draft OECD Recommendation on the Governance of Digital Identity, OCDE, Paris, https://www.oecd.org/governance/digital-government/online-public-consultation-draft-oecd-recommendation-on-the-governance-of-digital-identity.htm.
[4] OCDE (2023), Ready for the Next Crisis? Investing in Health System Resilience, Études de l’OCDE sur les politiques de santé, Éditions OCDE, Paris, https://doi.org/10.1787/1e53cf80-en.
[12] OCDE (2023), Recommandation du Conseil sur la gouvernance de l’identité numérique, OCDE, Paris, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0491.
[39] OCDE (2023), The COVID-19 Pandemic and the Future of Telemedicine, Études de l’OCDE sur les politiques de santé, Éditions OCDE, Paris, https://doi.org/10.1787/ac8b0a27-en.
[14] OCDE (2022), Gouvernance des données de santé à l’ère du numérique : Mise en œuvre de la Recommandation de l’OCDE sur la gouvernance des données de santé, Éditions OCDE, Paris, https://doi.org/10.1787/37ef3797-fr.
[11] OCDE (2022), Recommandation du Conseil sur la gestion du risque de sécurité numérique, OCDE, Paris, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0479.
[40] OCDE (2020), “The Covid-19 crisis: A catalyst for government transformation?”, Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://doi.org/10.1787/1d0c0788-en.
[3] OCDE (2019), Health in the 21st Century: Putting Data to Work for Stronger Health Systems, Études de l’OCDE sur les politiques de santé, Éditions OCDE, Paris, https://doi.org/10.1787/e3b23f8e-en.
[25] OCDE (2019), Indice de l’administration numérique de l’OCDE, OCDE, Paris, https://goingdigital.oecd.org/fr/indicator/58.
[10] OCDE (2019), Recommandation du Conseil sur l’intelligence artificielle, OCDE, Paris, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0449.
[9] OCDE (2017), Recommandation du Conseil sur la gouvernance des données de santé, OCDE, Paris, https://legalinstruments.oecd.org/fr/instruments/OECD-LEGAL-0433.
[24] OECD.AI (n.d.), AI-Principles Overview, OCDE, Paris, https://oecd.ai/en/ai-principles.
[7] OMS (2021), Stratégie mondiale pour la santé numérique 2020-2025, Organisation mondiale de la Santé, https://iris.who.int/handle/10665/344250.
[31] Organisation internationale du Travail (2023), Country Reports: Digital Health Literacy to Increase the Resilience of the Disadvantaged Group.
[22] OTV NEWS (2023), Survey shows what Canadians think about AI tech like ChatGPT, Google Bard, https://www.ctvnews.ca/sci-tech/survey-shows-what-canadians-think-about-ai-tech-like-chatgpt-google-bard-1.6289326.
[33] Paige, S., J. Krieger and M. Stellefson (2016), “The Influence of eHealth Literacy on Perceived Trust in Online Health Communication Channels and Sources”, Journal of Health Communication, Vol. 22/1, pp. 53-65, https://doi.org/10.1080/10810730.2016.1250846.
[20] Petch, J. et al. (2023), “Developing a Data and Analytics Platform to Enable a Breast Cancer Learning Health System at a Regional Cancer Center”, JCO Clinical Cancer Informatics 7, https://doi.org/10.1200/cci.22.00182.
[23] Pew Research Center (2023), 60% of Americans Would Be Uncomfortable With Provider Relying on AI in Their Own Health Care, https://www.pewresearch.org/science/2023/02/22/60-of-americans-would-be-uncomfortable-with-provider-relying-on-ai-in-their-own-health-care/.
[35] Save your skin (2023), Déclaration des droits en matière de données à caractère personnel sur la santé au Canada, https://saveyourskin.ca/wp-content/uploads/Declaration.pdf.
[15] Slawomirski, L. et al. (2023), “Progress on implementing and using electronic health record systems: Developments in OECD countries as of 2021”, Documents de travail de l’OCDE sur la santé, No. 160, Éditions OCDE, Paris, https://doi.org/10.1787/4f4ce846-en.
[45] Snowdon, A. (à paraître), Empirical Evidence of Digital Maturity and Patient Safety Outcomes in US Hospitals, HIMSS.
[30] Sutherland, E. (à paraître), “Fast-Track on Digital Security in Health”, Documents de travail de l’OCDE sur la santé, Éditions OCDE, Paris.
[8] Sutherland, E. (à paraître), “Policy checklist for integrated digital health ecosystems”, Documents de travail de l’OCDE sur la santé, Éditions OCDE, Paris.
[16] The Guardian (2023), Cancer and heart disease vaccines ‘ready by end of the decade’, https://www.theguardian.com/society/2023/apr/07/cancer-and-heart-disease-vaccines-ready-by-end-of-the-decade.
[13] The Lancet Digital Health (2021), “Digital technologies: a new determinant of health”, The Lancet Digital Health, Vol. 3/11, p. e684, https://doi.org/10.1016/s2589-7500(21)00238-7.
[18] Tortoise (2023), The Global AI Index, https://www.tortoisemedia.com/intelligence/global-ai/.
Notes
← 1. Dans le présent chapitre, la santé numérique signifie l’utilisation de l’analytique, des données et de la technologie à des fins curatives, préventives et de promotion de la santé. Voir l’Encadré 2.1 pour une définition complète.
← 2. Le SNOMED CT ou Systemised Nomenclature of Medicine – Clinical Terms est un système de codes et termes médicaux, etc. pour la documentation clinique et les systèmes de DME. Voir www.snomed.org/.
← 3. La CIM ou Classification internationale des maladies est une classification des maladies et des affections médicales utilisée à grande échelle. Voir www.who.int/standards/classifications/classification-of-diseases.