La pandémie de COVID-19 a montré l’impact que peuvent avoir les menaces pour la santé publique à l’échelle mondiale. Étant donné que tous les enseignements tirés de crises sanitaires antérieures, comme la pandémie de grippe H1N1 en 2009, n’ont pas été appliqués avant la pandémie de COVID‑19, les pays pourraient apprendre énormément de cette expérience afin de mieux se préparer à l’avenir. De récents travaux de l’OCDE ont mis en lumière trois grandes vulnérabilités auxquelles les systèmes de santé ont été confrontés pendant la pandémie : ils étaient sous-préparés, en sous-effectif et insuffisamment financés (Lafortune et Levy, 2023[1]). Il est essentiel de remédier à ces vulnérabilités pour accroître la résilience des systèmes de santé face aux crises futures.
Plus de trois ans après les premiers cas et décès dus à l’infection par le SRAS-CoV-2, il est désormais possible de se faire une idée plus complète de l’incidence et de la portée de la pandémie en ce qui concerne la mortalité. Dans les pays de l’OCDE, plus de 3.2 millions de personnes seraient décédées du COVID‑19 entre 2020 et 2022, soit environ 48 % des 6.7 millions de décès enregistrés dans le monde. Toutefois, ces chiffres sont sous-estimés en raison des différentes méthodes de comptabilisation entre les pays et, surtout, des importantes disparités relatives aux capacités et aux pratiques de dépistage. Les pays ont également décidé, en 2023, à mesure que la pandémie commençait à s’estomper, de cesser de déclarer régulièrement les décès dus au COVID‑19 dans certains cas. C’est pourquoi les chiffres présentés ici couvrent la période de trois ans allant de 2020 à la fin de 2022.
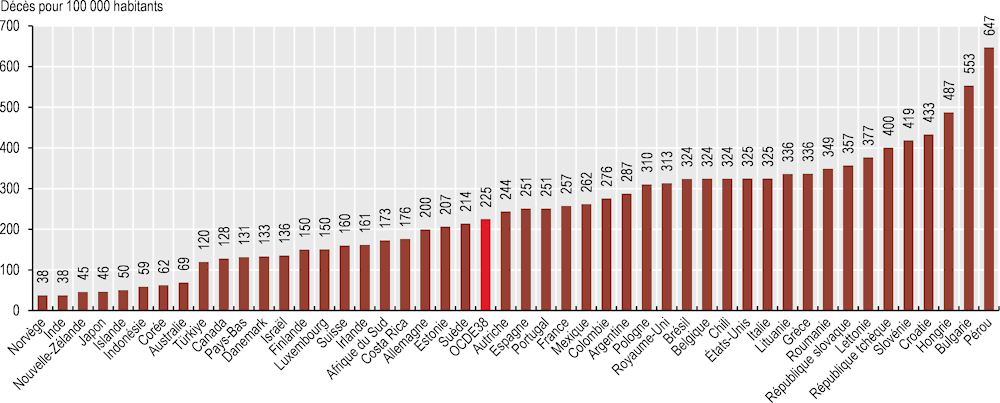
En moyenne dans les pays de l’OCDE, 225 décès pour 100 000 habitants ont été signalés au cours de la période 2020‑22. La Norvège, la Nouvelle-Zélande, le Japon, l’Islande, la Corée et l’Australie affichaient les taux les plus bas, avec moins de 70 décès attribués au COVID‑19 pour 100 000 habitants. À l’inverse, la Hongrie, la Slovénie et la République tchèque ont enregistré au moins 400 décès dus au COVID‑19 pour 100 000 habitants. Les taux étaient également relativement élevés dans de nombreux pays candidats à l’adhésion à l’OCDE, notamment le Pérou, la Bulgarie et la Croatie (Graphique 3.9).
À l’avenir, la résistance aux antimicrobiens (RAM), autrement dit la capacité des micro-organismes à résister aux antimicrobiens, constituera l’une des plus grandes menaces pesant sur la santé publique. Elle est susceptible de provoquer d’importantes perturbations sanitaires et économiques à l’échelle mondiale. Les facteurs à l’origine de la RAM sont complexes, même si le recours massif aux antimicrobiens dans le domaine de la santé humaine et animale continue d’y contribuer largement (OCDE, 2023[2]).
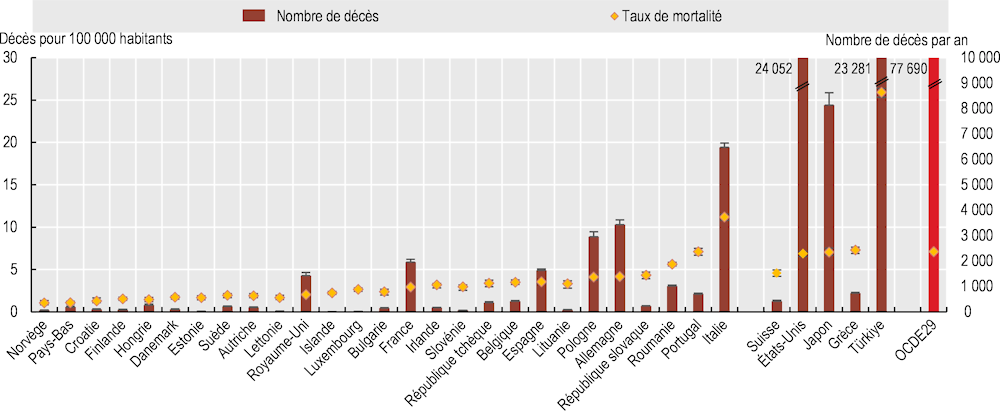
Selon les dernières estimations de l’OCDE, près de 63 000 personnes meurent chaque année d’infections résistantes aux antimicrobiens dans les 28 pays de l’OCDE et les trois pays candidats à l’adhésion visés par l’analyse (Graphique 3.10). On estime le taux annuel de mortalité due à la RAM à 4.7 décès pour 100 000 habitants en moyenne dans les 28 pays de l’OCDE analysés. Dans les pays de l’OCDE, le taux annuel moyen de mortalité due à la RAM se situe entre 0.3 et 18.2 décès pour 100 000 habitants, l’Italie, la Grèce et le Portugal affichant, selon les estimations, les taux les plus élevés. Les résultats montrent également que le coût annuel de la RAM pour les systèmes de santé des pays analysés devrait s’établir en moyenne à environ 28.9 milliards USD à PPA jusqu’en 2050, soit près de 26 USD à PPA par habitant. En outre, la RAM entraîne, en ce qui concerne le taux d’activité et la productivité au travail, des pertes qui devraient atteindre près de 36.9 milliards USD à PPA.
Les pays peuvent suivre un large éventail de stratégies efficaces par rapport à leur coût pour lutter contre la RAM, dans le cadre de l’approche « Une seule santé », une approche multidisciplinaire et multisectorielle qui favorise la coordination et la collaboration entre les politiques relatives à la santé humaine et animale, les systèmes agroalimentaires et l’environnement afin de lutter contre les menaces pour la santé publique, notamment la RAM. Il s’agit notamment d’optimiser le recours aux antimicrobiens (voir la section intitulée « Sécurité des prescriptions dans le cadre des soins primaires », au chapitre 6). La promotion des pratiques environnementales et d’hygiène des mains dans les établissements de santé est également très efficace par rapport à son coût. Au-delà de la santé humaine, l’amélioration des pratiques relatives à la manipulation des aliments et à la biosécurité dans les exploitations peut procurer des avantages considérables sur le plan sanitaire et économique.