Dans la zone OCDE, la population vieillit rapidement. En conséquence, le secteur des soins de longue durée est toujours plus sollicité, et doit fournir des soins à un nombre croissant de personnes qui sont de plus en plus âgées et qui souffrent de troubles complexes exigeant davantage de soins spécialisés. Cette situation exerce une énorme pression sur les systèmes de soins de longue durée, qui devrait continuer de croître dans les prochaines années à mesure du vieillissement de la population (voir la section « Évolution démographique ».
Les soins de longue durée impliquent des risques de sécurité, qui ont été mis en évidence par la propagation rapide du COVID‑19 parmi les résidents et le personnel soignant des établissements de soins de longue durée. Le grand âge de nombreux résidents, le manque d’équipement de protection personnelle, et l’insuffisance de la lutte contre les infections ont conduit à ce que de nombreux foyers se déclarent dans des établissements de soins de longue durée, et se propagent rapidement (OCDE, 2020[1]). Une autre préoccupation majeure en matière de sécurité concerne les infections nosocomiales dues à des bactéries résistantes aux antibiotiques, qui peuvent entraîner des infections difficiles voire impossibles à traiter (voir la section « Principales menaces pour la santé publique » au chapitre 3). Elles sont de plus généralement considérées comme évitables grâce aux mesures standards de prévention et d’hygiène. Les médicaments peuvent également représenter des risques pour la sécurité des personnes hébergées dans les établissements de soins de longue durée, comme c’est le cas avec les benzodiazépines et la polymédication de manière plus générale.
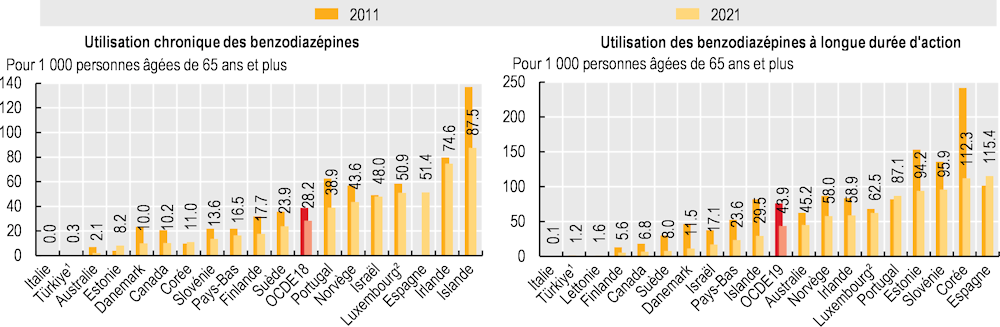
Pour les personnes âgées, la plupart des directives conseillent d’éviter complètement les benzodiazépines (et d’atteindre dans l’idéal un taux de 0 %) en raison des risques associés de vertiges, de chutes et de confusion. En dépit de ces risques, les benzodiazépines continuent d’être prescrites aux personnes âgées pour soulager l’anxiété et les troubles du sommeil. L’utilisation à long terme des benzodiazépines peut conduire à des effets indésirables (surdosages), et entraîner une tolérance, une dépendance et une augmentation des doses. Les benzodiazépines à longue durée d’action sont encore davantage déconseillées pour les personnes âgées parce qu’elles mettent plus de temps à être éliminées par le corps (OCDE, 2017[2]).
L’utilisation des benzodiazépines varie fortement d’un pays à l’autre, mais a cependant baissé, en moyenne, entre 2011 et 2021 dans les pays de l’OCDE. Dans l’OCDE, le recours chronique aux benzodiazépines a reculé, passant de 39 patients pour 1 000 personnes âgées de 65 ans et plus en 2011, à 28.2 pour 1 000 en 2021, en moyenne. Les chiffres vont de moins de 1 patient pour 1 000 en Italie et en Türkiye à 87.5 pour 1 000 en Islande. Pour les benzodiazépines à longue durée d’action, la moyenne dans l’OCDE a chuté de 76 patients pour 1 000 personnes âgées de 65 ans et plus en 2011, à près de 44 pour 1 000 en 2021. L’utilisation était là aussi relativement faible en Italie et en Türkiye, mais également en Lettonie, à moins de 2 pour 1 000, cependant les chiffres en Espagne et en Corée dépassaient 110 pour 1 000 (Graphique 10.10). Les plus fortes diminutions de l’utilisation chronique ont eu lieu en Australie, au Danemark et au Canada, tandis que la Suède, le Danemark et l’Islande enregistraient les plus fortes baisses pour les benzodiazépines à longue durée d’action. Les politiques de remboursement et de prescription des benzodiazépines, ainsi que les différences dans la prévalence des maladies et les directives de traitement, expliquent en partie les fortes variations observées.
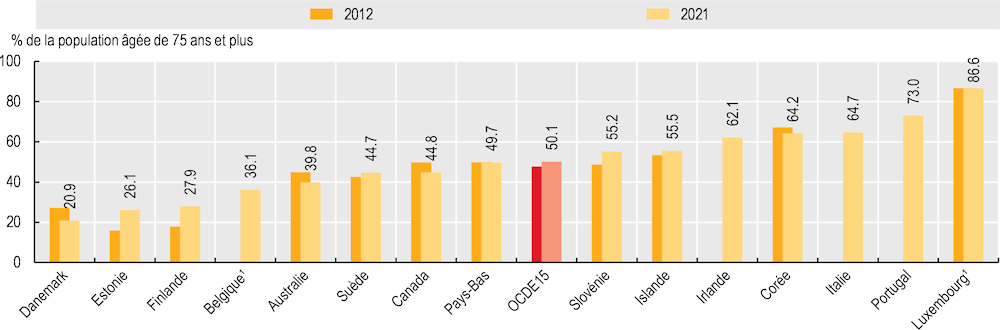
Le vieillissement et la multimorbidité imposent souvent aux patients plus âgés de prendre de nombreux médicaments (polymédication) pendant de longues périodes. Cette polymédication est dans de nombreux cas justifiée par la gestion de différents troubles, mais la polymédication inadaptée augmente le risque d’événements iatrogènes médicamenteux, d’erreurs médicamenteuses et d’effets nocifs entraînant des chutes et des épisodes de confusion et de délire.
Dans 15 pays pour lesquels la couverture des données est plus large, la proportion de personnes de 75 ans et plus prenant au moins 5 médicaments en même temps a augmenté, passant de 47.7 % de la population en 2012 à 50.1 % en 2021. Des pays comme le Danemark, l’Estonie et la Finlande ont déclaré les pourcentages les plus bas en 2021, à moins de 28 %, contre 86.6 % au Luxembourg, suivi du Portugal, de l’Italie, de la Corée et de l’Irlande, à plus de 62 % (Graphique 10.11). Ces fortes variations s’expliquent en partie par la mise en œuvre d’initiatives ciblant la polymédication dans certains pays, notamment des politiques relatives au remboursement et à la prescription. Au fil du temps, le Danemark, l’Australie et le Canada ont connu une baisse de 10 % ou plus du pourcentage de personnes âgées de 75 ans et plus prenant au moins cinq médicaments en même temps (ce qui correspond à une baisse de 5 à 6 points de pourcentage), alors que l’Estonie et la Finlande enregistraient une augmentation, respectivement de 63.1 % et 56.7 % – soit une hausse de 10.1 points de pourcentage pour ces deux pays. La Slovénie, la Suède et l’Islande ont également enregistré une augmentation de la polymédication.